Содержание:
 При сокращении предсердия митральный клапан открывается, пропуская кровь в желудочек. После впрыска крови его половинки плотно смыкаются.
При сокращении предсердия митральный клапан открывается, пропуская кровь в желудочек. После впрыска крови его половинки плотно смыкаются.
В результате пригибания створок клапана часть крови возвращается обратно в предсердие.
Такая патология митрального клапана называется регургитация митрального клапана.
Особенность заболевания
Митральная регургитация 1 степени, что это такое? Сердце человека состоит из двух предсердий и двух желудочков. Между ними находится митральный клапан из двух створок.
В результате развития патологии клапана сердца, между его створками просвет становится слишком большим или маленьким.
Это приводит к тому, что часть крови возвращается обратно в предсердие. При развитии такого состояния ставится диагноз митральная регургитация 1 степени.
 В этом случае все внутренние органы и ткани организма недополучают в необходимом количестве крови, обогащенной кислородом.Первая степень заболевания считается самой легкой. Это связано с тем, что недостаточность крови минимальная.
В этом случае все внутренние органы и ткани организма недополучают в необходимом количестве крови, обогащенной кислородом.Первая степень заболевания считается самой легкой. Это связано с тем, что недостаточность крови минимальная.
Результатом прогрессирования недуга является накапливание крови левом желудочке. Постепенное скапливание крови приводит к его существенному увеличению в размерах.
Кроме увеличения в размерах, увеличивается также и общая нагрузка на сердце. Одним из наиболее значимых признаков регургитация митрального клапана 1 степени считается левожелудочковая гипертрофия.
Причины
Митральная регургитация 1 степени имеет свойство проявляться как в хронической, так и в острой формах. Среди наиболее значимых факторов, которые могут спровоцировать заболевание, можно назвать следующие:
- эндокардит инфекционный;
- ревматизм;
- развитие физиологичеких патологий митрального клапана;
- врожденный порок сердца;
- острая форма инфаркта миокарда;
- травмирование грудной клетки;
- стенокардия;
- наличие у пациента хронических заболеваний сердца или легких.
Один или несколько провоцирующих факторов, приведенных выше, рано или поздно приводит к провисанию стенок митрального клапана.
 Диагностирование митральной регургитации нередко сопровождается и сопутствующими недугами:
Диагностирование митральной регургитации нередко сопровождается и сопутствующими недугами:
- нарушение функционирования и анатомии сосочковых мышц;
- процесс поражения эндодермиса сердца разного рода инфекциями;
- увеличение объема левого сердечного желудочка;
- ишемия сердца;
- развитие ревматоидных процессов.
 Не исключена возможность обнаружения митральной регургитации у маленьких детей или же новорожденных.
Не исключена возможность обнаружения митральной регургитации у маленьких детей или же новорожденных.
В этом случае могут попутно проявляться такие процессы:
- миокардит;
- образование достаточно толстого слоя белка на внутренней стенке оболочки сердца или его приклапанной области;
- трикуспидальные врожденные пороки сердца;
- тромбирование;
- мерцательная сердечная аритмия.
 Хотелось бы отметить, что диагностирование митральной регургитации 1 степени – процесс довольно сложный и кропотливый.
Хотелось бы отметить, что диагностирование митральной регургитации 1 степени – процесс довольно сложный и кропотливый.
При развитии острой формы болезни, у пациентов можно попутно обнаружить отек легких, а также недостаточность желудочков сердца.
Постановка диагноза митральной регургитации 1 степени сопровождается довольно большим количеством сопутствующих недугов.
При несвоевременной постановке диагноза или в случае неправильно назначенного курса лечения, эти заболевания значительно усугубляют состояние больного.
Диагностирование
 Несмотря на то, что регургитация митрального клапана довльно сложно диагностируется, опытный специалист может обнаружить недуг посредством простого метода – аускультация.
Несмотря на то, что регургитация митрального клапана довльно сложно диагностируется, опытный специалист может обнаружить недуг посредством простого метода – аускультация.
В этом случае наблюдаются следующие изменения:
- 1 тон прослушивается достаточно сложно или совсем не слышен;
- стадия расслабления сердца (11 тон) отличается увеличением периода;
- 111 тон слышен очень сильно. Чем сильнее тон, тем меньше вероятность умеренной митральной регургитации;
- Стадия наполнения сердечных желудочков (1V тон) специалист может хорошо и четко услышать в статоскоп только в том случае, если соединительная ткань желудочков сердца подверглась разрывам. В этом случае увеличение желудочка в объеме еще не происходит.
Если больной лежит на левом боку аускультативно отчетливо слышен шум немного выше места расположения сердца, также можно говорить и развитии недуга.  Кроме прослушивания специалистами также используются такие методы диагностирования:
Кроме прослушивания специалистами также используются такие методы диагностирования:
- Электрокардиограмма. При расшифровке результатов ЭКГ хорошо видно увеличение в объеме предсердий и желудочка сердца.
- Рентген. Этот метод является одним из самых простых. С его помощью можно определить лишь незначительную регургитацию.
- Эхокардиография. Использование этой методики дает возможность определить нарушение тока крови у пациента, установить точные факторы, которые спровоцировали заболевание сердца, а также измерить уровень давления артерий легких.
- Общий анализ крови и мочи.
- Ультразвуковое обследование. Его проводят посредством внедрения зонда через пищеварительную систему. Использование УЗИ сердца позволяет утверждать о том, что у больного развивается отек внутренней сердечной оболочки. Кроме этого, УЗИ точно покажет наличие или отсутствие у человека тромбов.
 Доказано, что такое комплексное обследование, при котором специалистами используется не один, а несколько метолов обследования, покажет максимально точную картину патологий сердца и митрального клапана, а также укажет на факторы, которые спровоцировали заболевание.
Доказано, что такое комплексное обследование, при котором специалистами используется не один, а несколько метолов обследования, покажет максимально точную картину патологий сердца и митрального клапана, а также укажет на факторы, которые спровоцировали заболевание.
Лечение
Недостаточно знать, что такое регургитация 1 степени. Необходимо владеть информацией о симптоматике и основных методах лечения недуга.
На сегодняшний день по данным статистики приблизительно у 75% жителей планеты диагностируются шумы в сердце или развитие разного рода патологий сердца и митрального клапана.
Если заболевание протекает в относительно легкой форме, специалистами не назначается интенсивное лечение. Рекомендуется следить за физическими нагрузками, соблюдать режим дня и диету. Такие люди в обязательном порядке должны проходить медицинское обследование каждые 1,5–2 года.
 Если же течение болезни проходит в более сложной форме, назначается курс лечения, который состоит из медицинских препаратов таких групп:
Если же течение болезни проходит в более сложной форме, назначается курс лечения, который состоит из медицинских препаратов таких групп:
- Пенициллин. Данные лекарственные средства ускоряют процесс уничтожения инфекций в организме пациента, которые являются причиной развития патологии митрального клапана.
- Антикоагулянты. Назначение препаратов этой группы незаменимо в случае развития у больного процесса тромбирования, а также при наличии такого сопутствующего заболевания, как мерцательная аритмия.
Оперативный метод лечения используется только в крайних случаях.
Регургитация митрального клапана 1 степени – довольно распространенное заболевание. Успех его лечения полностью зависит от раннего диагностирования недуга, а также от образа жизни пациента. Будьте здоровы !


Через митральный клапан кровь из левого предсердия поступает в левый желудочек сердца, и только потом в аорту. В отдельных случаях возникает регургитация митрального клапана – состояние, при котором клапан недостаточно смыкается или створки клапана прогибаются в полость левого предсердия, и это приводит к изменению направления потока крови.
Причины регургитации клапана
Пролапс митрального клапана с регургитацией относится к наиболее распространенным нарушениям сердечнососудистой системы. Заболеваний, приводящих к повреждению или ослаблению сердечного клапана, много. Отметим самые частые причины регургитации:
- врожденные патологии, передающиеся по наследству;
- ишемия сердца и гипертензия;
- ревматизм сердца;
- инфекционный эндокардит;
- травмы грудной клетки.
Специалисты-кардиологи предупреждают, что неконтролируемый или длительный прием медицинских препаратов Фенфлурамин и Дексефенфлурамин, также может привести к развитию патологии митрального клапана.
Симптомы регургитации митрального клапана
Симптомы заболевания могут развиваться постепенно или проявиться внезапно. Наиболее характерными признаками регургитации являются:
- постоянная физическая усталость;
- учащенное дыхание и быстрое сердцебиение;
- одышка;
- частые позывы к мочеиспусканию;
- кашель.
При проведении осмотра врач замечает:
- шумы в сердце;
- характерное потрескивание в легких;
- вибрации над сердцем;
- признаки правосторонней сердечной недостаточности (вздутие шейных вен, увеличение печени, отеки лодыжек).
Различают четыре степени регургитации митрального клапана:
- При регургитации митрального клапана 1 степени прогиб створок не превышает 3 – 6 мм, обратный кровоток незначительный, и состояние пациента близко к физиологической норме.
- При 2 (умеренной) степени заболевания прогиб створок составляет 9 мм, и клинические проявления становятся более заметны.
- 3 степень – выраженная регургитация клапана, характеризуется прогибом створок свыше, чем на 9 мм, при этом полость предсердия расширяется, стенки желудочка утолщаются, наблюдаются заметные нарушения сердечного ритма.
- Тяжелая регургитация клапана сердца – 4 степень, может повлечь опасные для жизни аритмии, тромбоэмболию (образование подвижных сгустков крови), инфицирование сердечного клапана, легочную гипертензию.
Диагностика и терапия при регургитации митрального клапана
Хотя регургитация в створках митрального клапана 1 – 2 степени не представляет угрозы здоровью, но из-за того, что нарушения могут прогрессировать, современная кардиология придает большое значение своевременному диагностированию патологии. При подозрении на заболевание проводят:
- УЗИ сердца;
- ЭКГ;
- рентгенографию грудной клетки;
- магнитно-резонансную томографию.
При незначительной и умеренной степенях регургитации митрального клапана рекомендуется ограничить психологические и  физические нагрузки, вести здоровый образ жизни, а при необходимости использовать консервативные методы коррекции. Ревматическая митральная регургитация предполагает проведение антибиотикотерапии. При выраженной и тяжелой степенях требуется систематическая терапия, возможна хирургическая пластика клапана или его протезирование. С целью предотвращения тромбоэмболии при тяжелой регургитации кардиологи рекомендуют применять антикоагулянты — лекарственные препараты, препятствующие образованию тромбов.
физические нагрузки, вести здоровый образ жизни, а при необходимости использовать консервативные методы коррекции. Ревматическая митральная регургитация предполагает проведение антибиотикотерапии. При выраженной и тяжелой степенях требуется систематическая терапия, возможна хирургическая пластика клапана или его протезирование. С целью предотвращения тромбоэмболии при тяжелой регургитации кардиологи рекомендуют применять антикоагулянты — лекарственные препараты, препятствующие образованию тромбов.
Внимание! Если поставлен диагноз «регургитация митрального клапана» необходимо регулярно посещать врача и выполнять его рекомендации.
Митральная регургитация является прогибанием створок митрального клапана, находящегося между предсердием и желудочком. Он ответственный за кровоснабжение в желудочке в процессе сокращения предсердий. Когда митральный клапан открыт, предоставляется доступ жидкости. Когда она пройдет, его створки начнут закрываться, чтобы кровь в различных частях сердца не перемешивалась.

Клапан способствует блокировке регургитации крови, начинает предотвращение ее обратного тока. В этих целях необходимо перекрыть просвет между желудочком и предсердием, в целях смыкания створок клапана. Митральная недостаточность появляется при не полностью сомкнутых створках, тогда будет промежуток внутри отверстия, и станет возможен обратный кровоток.
В большей части ситуаций подобный недуг не вызывает у больных симптоматику довольно продолжительный период времени, но фактически всегда ведет к острой сердечной недостаточности.
Классификация (формы, виды, степени)
По протеканию заболевание может быть острым и хроническим; по этиологии – ишемическим и неишемическим.
Основные факторы возникновения острой формы заболевания являются:
- разрыв сухожильной хорды либо сосочковой мышцы;
- отрыв створки митрального клапана;
- острая форма инфекционного эндокардита;
- инфаркт миокарда;
- тупые травмы сердца.
К разнообразным причинам хронической формы недуга относят:
- воспаления;
- дегенеративные процессы;
- инфекция;
- структурные процессы;
- генетические аномалии.
Различается органическая и функциональная митральная недостаточность. Первая может развиваться в процессе структурных изменений самого клапана или удерживающих его сухожильных нитей. Вторая считается результатом расширенной полости левого желудочка в период его гемодинамической перегрузки, которая обусловлена болезнями сердечной мышцы.
Учитывая выраженность, выделяются 4 степени заболевания: с несущественной митральной регургитацией, умеренной, выраженной и тяжелой.
В клиническом протекании выделяются 3 степени:
- 1 (компенсированная) – несущественная незначительная митральная регургитация; она достигает 20-25% от систолического объема крови. Недостаточность может быть компенсирована гиперфункцией левых частей сердца. Кровоток небольшой (примерно 25%) и можно наблюдать только у клапана.
Состояние больного в норме, симптоматика и претензии могут отсутствовать. Электрокардиограмма не покажет каких-либо изменений, в процессе диагностики выявляются шумы при систоле и несколько расширенные в левую сторону пределы сердца. - 2 (субкомпенсированная) – регургитация достигает 25-50% от систолического объема крови. Может застаиваться кровь в легких и медленно нарастать бивентрикулярная перегрузка. Во время 2 стадии обратный кровоток может достигнуть середины предсердия, заброс крови превышает 25 — 50%. Предсердие не способно выталкивать кровь без повышения АД. Может развиться гипертензия легких.
В данный момент может появиться одышка, тахикардия при нагрузках и в состоянии покоя, кашель. На электрокардиограмме не заметны изменения в предсердии, в момент диагностики обнаруживаются систолические шумы и увеличение пределов сердца. - 3 (декомпенсированная) – сильно выраженная недостаточность. Кровь возвращается в левое предсердие в систолу и достигает 50-90% от всего объема. Может развиться тотальная недостаточность сердца. В период 3 степени кровь может доходить до задней стенки предсердия и достигает до 90% объема.
Может наблюдаться увеличение левого предсердия, которое не способно вытолкнуть весь объем крови. Возникает отечность, увеличиваются размеры печени, увеличивается давление в венах. Электрокардиограмма свидетельствует о присутствии изменений в левом желудочке и митральном зубце.
Особенности 1 степени
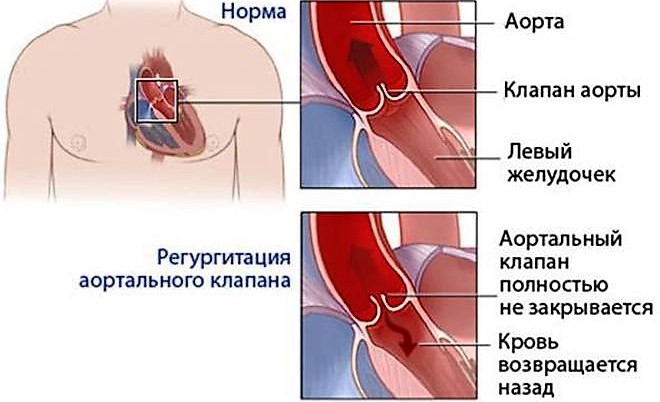
- Регургитация в створках митрального клапана может наблюдаться из-за того, что те не полностью смыкаются в момент систолы и появляется регургитационная волна из левого желудочка в левое предсердие.
- Когда обратный кровоток несущественен, митральная недостаточность может компенсироваться повышением работы сердца с появлением адаптационной дилатации и повышенной функции левого желудочка и левого предсердия изотонического типа. Подобный механизм способен продолжительное время удерживать увеличение давления в малом кругу кровообращения.
- Подобная степень недуга считается нормальной. Встречается как в молодом, так и в пожилом возрасте.
- Диагноз не представляется возможным поставить, используя измерение шума на ЭКГ, потому в целях диагностики применяют проламбирование митрального клапана, определяемый выслушиванием шумов сердца, таким образом, врачи пробуют определить систоликлические щелчки.
- Самый популярный способ выявления этой стадии считается ЭКГ-исследование, так как он выявляет уровень вытекающей регургитации и проламбирования створок.
- Когда будут завершены все нужные исследования и правильно будет поставлен диагноз, то больной должен пройти осмотр у специалиста, в целях полного исключения вероятности появления недуга и неблагоприятных последствий, затем, митрального клапана. Когда диагноз установлен, больной должен обследоваться 3-5 раз в год.
Симптомы
Митральная регургитация может быть ярко выражена в момент недостаточности клапана либо когда обнаружен пролапс митрального клапана. Во время сокращений мышцы левого желудочка некоторое количество крови может вернуться в левое предсердие через не полностью закрытый митральный клапан. В это же время левое предсердие наполняет кровь, которая притекает из легких.
Излишек крови в момент сокращения предсердий попадает в левый желудочек, вынужденный с удвоенной силой качать больший объем крови в аорту, из-за чего он может стать толще, а после расширится.
Определенный период времени дисфункция митрального клапана может остаться незамеченной для пациента, так как сердце по мере возможностей, возмещает ток крови благодаря расширению и изменению собственных полостей.
На данной стадии недуга лабораторные симптомы могут отсутствовать годами, а во время существенного объема возврата крови в предсердие, оно может стать шире, вены легких могут наполниться избытком крови и проявятся симптомы гипертензии легких.
К причинам данного заболевания, которое является по частоте 2 приобретенным сердечным пороком после изменений клапана аорты, относят:
- Ревматизм;
- Пролапс;
- Атеросклероз, отложение солей кальция;
- Определенные заболевания соединительной ткани, аутоиммунные процессы, обменные сбои;
- Ишемия.
Во время данной болезни единственный признак, зачастую, шум возле сердца, который выявляется при помощи выслушивания, больной не жалуется, а какие-либо проявления сбоев кровообращения не наблюдаются. ЭКГ дает возможность выявить несущественное расхождение створок с наименьшими сбоями в токе крови.
Диагностика
- Осмотр и разговор с пациентом дают возможность определить симптоматику и выявить патологию. Необходимо узнать о предыдущих болезнях человека, его предрасположенность. Анализы способствуют обнаружению воспалений, содержания холестерина, сахара, белка в крови и прочие характеристики. Когда выявлены антитела возможно увидеть воспаление либо инфекцию в миокарде.
- Первоначальный диагноз может ставиться в клинических условиях и подтверждается ЭКГ. Допплеровская ЭКГ применяется в целях выявления потока регургитации и чтобы оценить степень ее выраженности. 2-мерная ЭКГ применяется, чтобы выявить причины данного недуга и обнаружить легочную артериальную гипертензию.
- Если есть подозрения на эндокардит либо клапанные тромбы при помощи чрезпищеводной эхокардиографии можно намного детальнее визуализировать митральный клапан и левое предсердие. Оно назначается в ситуациях, когда нужна пластика клапана, а не его замена, так как диагностика дает возможность утвердиться в отсутствии тяжелой формы фиброза и кальциноза.
- Сначала делается электрокардиограмма и рентген грудной клетки. Благодаря ЭКГ выявляется гипертрофия левого предсердия и расширение левого желудочка с ишемической болезнью сердца либо с ее отсутствием.
- Рентген грудной клетки демонстрирует потенциальную отечность в легких. Изменения тени сердца не обнаруживаются, когда отсутствуют хронические патологические процессы. Рентген грудной клетки при хронических формах показывает гипертрофию левого предсердия и левого желудочка. Вероятны полнокровие сосудов и отечность легких.
- До хирургического вмешательства осуществляется катетеризация сердца, для выявления ишемической болезни сердца. Выраженная предсердная систолическая волна выявляется в процессе обнаружения давления окклюзии легочной артерии, в период систолы желудочков. Систолы сердца — что это такое?
- Иногда применяют прочие способы, чтобы поставить диагноз, но данные считаются главными, и зачастую их вполне хватает.

ОТЗЫВ НАШЕЙ ЧИТАТЕЛЬНИЦЫ!
Недавно я прочитала статью, в которой рассказывается о ФитоЛайф для лечения заболеваний сердца. При помощи данного чая можно НАВСЕГДА вылечить аритмию, сердечную недостаточность, атеросклероз, ишемическую болезнь сердца, инфаркт миокарда и многие другие заболевания сердца, и сосудов в домашних условиях. Я не привыкла доверять всякой информации, но решила проверить и заказала пакетик.
Изменения я заметила уже через неделю: постоянные боли и покалывания в сердце мучившие меня до этого — отступили, а через 2 недели пропали совсем. Попробуйте и вы, а если кому интересно, то ниже ссылка на статью. Читать далее »
Причины
Данное заболевание является следствием поражений самого клапана либо структур сердца. Бывает острым и хроническим и провоцируется различными трудностями и недугами.
Из-за поражений разных сердечных структур клапан слабее выполняет свою функцию. Страдают как створки, так и мышцы, которые обеспечивают их работу, либо сухожилия, которые управляют створками МК.
Митральной регургитации способствуют такие процессы:
- нарушения в работе либо поражение сосочковых мышц;
- эндокардит;
- поражения МК;
- внезапная гипертрофия левого желудочка;
- ишемия;
- воспалительные процессы ревматического характера.
Лечение
Когда есть острая форма заболевания, требуется введение мочегонных средств и вазодилататоров. Какая-то специальная терапия при легких формах и начальных стадиях болезни не нужна.
В субкомпенсированной стадии назначают:
- ингибиторы ангиотензин-превращающего фермента,
- бета-адреноблокаторы,
- вазодилататоры,
- сердечные гликозиды,
- диуретики.
Когда развита фибрилляция предсердий, используют непрямые антикоагулянты.
Методика терапии регургитации выбирается, отталкиваясь от причины, которая ее вызвала, выраженностью, присутствием сердечной недостаточности и сопутствующих патологических процессов.
Вероятно хирургическое исправление сбоев в строении клапанов, лекарственное консервативное лечение, которое направлено на приведение в норму тока крови в органах, противодействие с аритмией и недостаточностью кровообращения.
Возможные осложнения, последствия, в чем опасность?
Неблагоприятные последствия при заболевании:
- аритмия – появляется из-за сбоев нормального движен
 ия электрических импульсов в сердце;
ия электрических импульсов в сердце; - атриовентрикулярная блокада – ухудшается продвижение электрического импульса от предсердий к желудочкам;
- вторичный инфекционный эндокардит;
- сердечная недостаточность (понижение ЧСС с неполноценным кровоснабжением);
- гипертензия легких (повышается давление в сосудах легких из-за застаивания крови).
Пациенты, которые были прооперированы, рискуют получить такие последствия:
- тромбоэмболия артерий внутренних органов. Тромб появляется в месте операции. Самые небезопасные – ишемический инсульт (погибает часть мозга из-за прекращения снабжения его кровью) и мезентериальный тромбоз (погибает часть кишечника из-за прекращения снабжения его кровью);
- инфекционный эндокардит (воспаляется внутренняя сердечная оболочка);
- атриовентрикулярная блокада (замедляется и полностью прекращается продвижение электрического импульса от предсердий к желудочкам);
- паравальвулярные фистулы (прорезываются участки швов, которые удерживают искусственный клапан сердца, при возникновении кровотока сзади него);
- тромбоз протеза (формируются тромбы возле протеза клапана, которые нарушают надлежащий ток крови);
- разрушение биологического протеза с аналогичным хирургическим вмешательством;
- кальциноз биологического протеза (откладываются соли кальция в искусственном сердечном клапане, который создан из ткани животных).
Прогнозы при таком недуге варьируются от степени и формы главного недуга, который сформировал подобный сердечный порок, от выражения изъяна в клапане и от общего состояния миокарда.
Когда наблюдается умеренная стадия болезни нормальное состояние человека и работоспособность сохранится на протяжении нескольких лет.
Выраженная форма болезни, понижение силы миокарда достаточно скоро ведет к появлению сердечной недостаточности (развивается застаивание крови в результате снижения выброса сердца). Больше 5 лет живут 9 из 10 человек, больше 10 лет – 4 из 5 пациентов.
Рекомендации при заболевании, что нельзя делать?
- Первоначальные профилактические меры в период 1 степени недуга.
- Профилактика заболеваний, которые сопровождаются повреждением клапанного аппарата, то есть ревматизма (системный воспалительный недуг с сердечным повреждением), инфекционного эндокардита (болезнь внутренней сердечной оболочки) и пр.
Когда есть наличие болезни, которая сопровождается повреждением клапанного аппарата сердца, возникновение сердечного порока можно предупредить ранней эффективной терапией:
- Закалка организма.
- Терапия очагов постоянной инфекции:
- во время хронического тонзиллита – операция по удаление миндалин;
- в период кариеса (формируется под воздействием микрочастиц, разрушающих зубы) – пломбируются пустоты и т. д.
- Вторичные профилактические меры направлены на предупреждение развития повреждения клапанного аппарата и сбоев работы сердца.
- Консервативная терапия пациентов с данным заболеванием.
Используют медикаменты:
- средства с мочегонной функцией – способствуют выведению излишков жидкости;
- ингибиторы – используют в целях предупреждения недостаточности;
- нитраты – способствуют расширению сосудов, улучшению тока крови, понижению давления в системе сосудов легких;
- средства калия – повышают тонус миокарда;
- гликозиды (способствуют повышению ЧСС, уреживают их, используются во время мерцательной аритмии и при сердечной недостаточности).