Содержание:
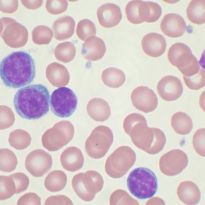
Острый лимфобластный лейкоз у взрослых людей диагностируется намного реже, чем у детей. Наиболее опасный период — это возраст до 2 лет и после 60. Девочки страдают от этой болезни реже мальчиков. Лимфобластная форма недуга является довольно распространенной среди лейкозов и составляет около 80% их общего количества.
Для болезни характерно поражение лимфатических узлов вилочковой железы, костного мозга, внутренних органов. Недуг относят к злокачественным заболеваниям крови, при которых лимфобласты быстро распространяются по кровеносной системе.
Прогноз жизни зависит от ряда факторов, к которым относят возраст, длительность и форму болезни, степень поражения внутренних органов при распространении метастазов.
Особенности заболевания в зависимости от возраста
У взрослых недуг протекает в более тяжелой форме, нежели у детей. К группе риска относят малышей до 7 лет, пожилых людей. Так как болезнь на ранних стадиях имеет скрытую симптоматику, очень сложно определить патологию на начальном этапе.
.jpg)
Сначала у человека появляется анемический синдром, то есть больной становится вялым, начинает быстро уставать. У детей это состояние обычно протекает с потерей аппетита и резким снижением веса.
Развитие лейкоза начинается, когда поражаются клетки костного мозга, нарушается кровообращение и незрелые кровяные тельца постепенно начинают заменять здоровые лейкоциты.
В крови происходит снижение клеток тромбоцитарного, эритроцитарного ряда и уменьшается количество лейкоцитов. У больного начинается малокровие, длительные недуги инфекционного характера, периодические кровотечения.
Так как при появлении болезни очень быстро поражается иммунная система, то ребенок имеет все шансы получить вдобавок инфекционную хворь, поэтому необходимо ограждать его от внешних неблагоприятных факторов.
У взрослых недуг чаще, чем у деток, может заканчиваться неожиданным летальным исходом. Помимо этого, у маленьких больных ниже риск появления рецидива.
Причины болезни
Медициной еще точно не установлены причины возникновения рака. В настоящее время к провоцирующим факторам, повышающим риск появления заболевания, относятся:
- Выкидыш с летальным исходом для плода.
- Инфекционные патологии.
- Перенесение лучевой химиотерапии, влияние ионизирующей радиации.
- Генетическая предрасположенность, присутствие новообразований у других членов семьи.
- Рождение крупного плода более 4 кг.
К группе риска можно отнести детей, матери которых в период беременности неправильно питались или прошли рентгенологическое обследование незадолго до зачатия либо при вынашивании. Также болезни подвержены малыши с некоторыми врожденными патологиями, например, болезнью Дауна или пороком сердца.
Признаки недуга
Симптомы патологии могут заключаться в наличии:

- Интоксикации. Больной испытывает слабость, потерю аппетита и веса, его может беспокоить повышение температуры, рвота.
- Гиперпластического синдрома. Увеличиваются лимфатические узлы, а при прощупывании есть боль в зоне конгломератов.
- Анемии. Кожа при этом становится бледной, слизистые ротовой полости могут кровоточить, возникает тахикардия, геморрагический синдром.
Иногда наблюдаются и сопутствующие признаки недуга. Так, у мальчиков появляется болезненность в зоне яичек, почек. При недостатке тромбоцитов может произойти кровоизлияние в легочную ткань и сетчатку, частые симптомы у детей включают появление сыпи и багровых пятен.
Нередко наблюдается отек зрительного нерва, дыхательная недостаточность.
У ребенка может болеть все тело, он становится плаксивым и перестает двигаться, пытаясь оставаться в том положении, при котором боль менее выражена. Такие дети часто просятся на руки.
У взрослых симптоматика идентична, ее выраженность может меняться в зависимости от индивидуальных особенностей протекания патологии.
Осложнения болезни
Если своевременно не провести лечение, то могут возникнуть следующие осложнения:
.jpg)
- Паралич нерва на лице.
- Нарушение зрения, вплоть до полной слепоты.
- Постоянные мигрени, не прекращающиеся даже при приеме соответствующих препаратов.
Если больному своевременно не оказать медицинскую помощь, то онкологическое заболевание приводит к летальному исходу, так как через кровь стремительно распространяется по всему организму, поражая лимфоузлы, селезенку и вилочковую железу.
Фазы развития патологии
Недуг может иметь 4 степени сложности. Их разделяют по имеющимся симптомам и процессам, происходящим в организме:
- Начальная фаза. Длительность ее от 1 до 3 месяцев. В этот период болезнь только начинается. Пациент ощущает вялость, быструю утомляемость, снижение аппетита. Кожные покровы становятся бледными. Локализация боли может наблюдаться в костной структуре, в зоне головы и живота.
- Фаза разгара. Симптоматика становится ярче. Наблюдаются выраженные признаки анемии и интоксикации, увеличиваются лимфоузлы. Больного может беспокоить тошнота, рвотные позывы, кровотечения, преимущественно носовые.
- Ремиссия. Все симптомы исчезают, создавая на короткий период ложную картину исчезновения патологии.
- Терминальный период. Состояние пациента стремительно ухудшается и может окончиться летальным исходом.
Диагностика
Врач проводит сбор анамнеза и узнает характер симптоматики пациента. Далее больного направляют на сдачу материала для соответствующих анализов и прохождение необходимых обследований, чтобы подтвердить или опровергнуть диагноз.
.jpg)
- Биохимический и общий анализы крови нужны для того, чтобы определить уровень лейкоцитов, эритроцитов, гемоглобина, тромбоцитов. Эти данные могут показать степень поражения печени и почек. Помимо этого, в крови можно обнаружить метамиелоциты и миелоциты.
- Рентгенографию грудной клетки.
- УЗИ, которое помогает выявить увеличение лимфатических узлов и пронаблюдать изменения внутренних органов.
- Миелограмма. Манипуляции выполняются в три этапа. Первый заключается во взятии материала для морфологической цитологии, чтобы распознать гиперклеточность костного мозга и инфильтрацию бластных клеток. После делают цитохимический анализ, а последним выполняется иммунофенотипирование для определения типа клеток.
- Пункция спинного мозга. Помогает определить рак, степень и присутствие поражения ЦНС.
Помимо этого, как дополнительные средства диагностики могут назначаться анализы мочи, ЭКГ или ЭХО-КГ.
Лечение патологии
При остром лимфобластном лейкозе основными мерами являются:
- Химиотерапия, которая проводится в несколько этапов.
- Лучевая терапия.
- Иммунотерапия.
- Пересадка.
Химиотерапия
Прием специальных препаратов разделяют на следующие этапы лечения:
- Период индукции. Может составлять нескольких недель или месяцев. Обычно назначают цитостатики, которые способствуют разрушению лейкемических клеток и восстанавливают нормальное кроветворение. Из препаратов наиболее популярны Винкристин, Глюкокортикостероиды, Антрациклин, Аспарагиназ. В большинстве случаев эта терапия позволяет добиться ремиссии.
- Период консолидации. Может продолжаться месяцы. В это время пациенту назначают специальные препараты, которые окончательно убирают патогенные клетки. Чаще всего используют Метотрексат, Винкристин, Преднизолон, Аспарагиназ, Цитарабин.
- Период ремиссии, поддерживающей терапии. Обычно этот этап самый длительный, он может составлять несколько лет. Терапия заключается в поддержании организма для предотвращения рецидива. Из препаратов обычно назначают Метотрексат, 6-меркаптопурин.
Смена препаратов может производиться только лечащим врачом, это случается при непереносимости либо индивидуальных реакциях организма. Помимо этого, в процессе лечения могут назначаться антибиотики и поливитамины.
Чтобы следить за эффективностью терапии, часто после назначения курса препаратов (через 1-2 недели) проводится биопсия костного мозга. Если бластные клетки уменьшаются наполовину или больше, это указывает на достаточно хороший результат лечения. Дальнейшие взятие материала происходит через месяц после лечения.
Спустя определенное время после достижения результата препараты оставляют для закрепления эффекта, но их дозы уменьшают в два раза.
Иные методы лечения
В случае если болезнь поражает маленького ребенка, наряду с химиотерапией обязательно назначается иммунотерапия. Клинические рекомендации включают введение специальных вакцин по возрасту, необходимых для укрепления иммунитета БЦЖ. Вводят интерфероны и иммунные лимфоциты.
У детей лечение может проводиться наряду с пересадкой костного мозга, которая даёт очень хороший результат.
Лучевая терапия заключается в применении рентгеновского излучения для удаления раковых клеток и остановки их роста. Такая процедура может быть как внешней, так и внутренней.

В первом случае аппаратом производится фокусировка излучения в зоне новообразования. При внутренней лучевой терапии применяют препараты радиоактивного действия, которые герметично упакованы в капсулы, катетеры. Их необходимо разместить в месте новообразования.
Внешняя терапия чаще всего применяется при лечении взрослых с острым лимфобластным лейкозом, когда существует тенденция к распространению патогенных клеток в спинной мозг.
Осложнения при лечении
Длительный период приема таких препаратов, как Винкристин, может дать побочный эффект — полиневрит. Для этой болезни характерно снижение мышечного тонуса, что вызывает онемение пальцев на ногах и руках. Если такое наблюдается, то препарат заменяют на Винбластин.
Также смена или отмена препаратов производится при возникновении осложнений в виде высокой температуры, диареи, рвоты.
Когда нужна пересадка
В некоторых случаях в период лечения необходима трансплантация костного мозга. Стволовые клетки пересаживают, когда здоровых организму недостаточно. Это может произойти при химиотерапии, так как препараты убивают не только злокачественные клетки, но и здоровые.
Для того чтобы пациент полностью исцелился, необходимо убрать все лейкемические клетки. После этого организм сможет вырабатывать нормальные.
Прогноз для жизни и рецидив болезни
Легче всего выздоровление наступает у пациентов от 2 до 10 лет. У людей в пожилом возрасте и у малышей до 1 года болезнь имеет высокий процент летального исхода.
.jpg)
За основу прогноза берется способность организма жить после лечения. На нее может оказывать влияние ряд факторов, например, возраст пациента, длительность патологии, тип болезни, степень поражения иных органов, уровень лейкоцитов в крови.
Сказать, сколько живут после терапии, довольно сложно. Пациент считается здоровым, если в течение 6 лет после окончания лечения у него не возникает рецидива недуга. Тогда прогноз на будущее благоприятный.
Для грудничков часто болезнь становится непреодолимой. Детский лимфобластный лейкоз имеет шансы пятилетней выживаемости около 90%. При этом наиболее благоприятный для исцеления возраст составляет 2-6 лет. Пациент из этой категории имеет в полтора раза больше шансов, чем остальные. Пятилетняя выживаемость у пожилых людей не более 55%.
Если возникает рецидив болезни, то прогноз ухудшается. Недуг может окончиться смертельным исходом или новым периодом ремиссии. Сложность ситуации объясняется тем, что в процесс вовлекается центральная нервная система.
Разновидности патологии
Различают хронический и острый лейкоз. Первый не переходит во второй. Острая форма редко совмещается с хронической. Для нее характерна трансплантация незрелых клеток, их стремительное размножение и рост. При этом процесс не поддается контролю, поэтому высока вероятность смертельного исхода.
Хроническое течение характеризуется ростом видоизмененных готовых клеток или тех, которые находятся в стадии созревания. Длительность этой фазы значительно больше, чем острой формы. При хроническом течении недуга пациенту хватает поддерживающей терапии для восстановления здоровья.
Острая форма заболевания возникает в 75-85 случаях из 100. Врождённый рак может наблюдаться при мутации гена, сюда входят и болезни крови, синдром Дауна, генетическая наследственность. Удивительным фактом является то, что больше подвержены болезни те дети, которые выше и крупнее своих сверстников.
Острый лимфобластный лейкоз может быть как врожденным, так и приобретенным. Обычно если ребенок появляется на свет уже с этой патологией, то у него довольно низкий уровень выживаемости.
По характеру течения острый лейкоз делится на Т-клеточный и В-линейный. Это зависит от клеток, которые были предшественниками новообразования.
Лейкоциты, в свою очередь, классифицируются на гранулоцитарные и агранулоцитарные, зернистые и незернистые. Они подразделяются на эозинофилы, нейтрофилы, базофилы, лимфоциты, моноциты.
Основными рекомендациями врачей являются правильный состав питания, ведение активного образа жизни, отказ от вредных привычек, своевременное лечение всех возникающих патологий, особенно тех, которые способствуют развитию рака.
Одним из опаснейших онкологических заболеваний в наши дни является острый лимфобластный лейкоз. Данная патология встречается довольно часто, фиксируется порядка 4 случаев на 100000 населения. Наиболее часто это заболевание именуют как белокровие.
Что такое острый лимфобластный лейкоз
Острый лимфобластный лейкоз представляет собой злокачественное заболевание кроветворной системы, характеризующееся бесконтрольным образованием лимфобластов. В клинике основными проявлениями являются анемия, интоксикация, увеличением размеров лимфатических узлов, селезенки, а также печени. Наблюдается патология гемостаза, сопровождаемая расстройствами дыхательной системы.

Наиболее часто поражаемая возрастная группа – дети от 1 года до 6 лет. Мальчики страдают чаще, чем девочки.
Причины острого лимфобластного лейкоза
Основная причина возникновения острого лимфобластного лейкоза – образование злокачественной группы клеток, склонных к неконтролируемой пролиферации. Считается, что данный процесс генетически детерминирован и происходит ещё во внутриутробном периоде.
Факторами риска данной патологии являются:
- повышенные дозы ионизирующей радиации;
- радиотерапия при других онкопатологиях;
- перенесенные инфекционные заболевания (в частности вирусной этиологии);
- пассивное курение;
- контакт матери с токсически воздействующими веществами в период беременности;
- генетические аномалии (синдром Клайнфельтера, синдром Вискотта-Олдрича);
- отягощенный наследственный анамнез по онкологическим заболеваниям.
Признаки, симптомы и проявления
Клиническая картина этого заболевания носит весьма неоднозначный характер, на ранних этапах симптомы могут быть приняты за проявления другой патологии.
Основные признаки представлены:
- лихорадочной реакцией;
- ознобом;
- отсутствием аппетита;
- снижением массы тела;
- слабость, вялость, головокружения;
- геморрагические проявления – спонтанные синяки, петехии, геморрагии;
- частые инфекционные заболевания;
- бледные кожные покровы;
- болезненность в суставах;
- рвота (часто с примесью крови);
- увеличение размеров печени и селезенки, болезненность при их пальпации.
В связи с поражением опорно-двигательного аппарата довольно возникают патологические переломы.
При проведении диагностических процедур можно выявить:
- в общем анализе крови: снижение уровня тромбоцитов, эритроцитов и гемоглобина, увеличение лейкоцитов и СОЭ;
- в миелограмме: бластные клетки.
Для оценки работы других органов и систем следует провести биохимический анализ крови, снять электрокардиограмму, сделать ультразвуковое исследование органов брюшной полости, обзорную рентгенограмму органов грудной клетки.
Лечение лимфобластного лейкоза
Базовое лечение – химиотерапевтические препараты. Лечение проводится в два последовательных этапа:
- интенсивной терапии;
- поддерживающего лечения.
При интенсивной терапии лечение включает в себя две фазы. При первой осуществляют внутривенное введение химиопрепарата с целью достижения стадии ремиссии.
Критериями стадии ремиссии являются:
- нормализация картины крови;
- не более 5% бластных клеток в пунктате костного мозга;
- отсутствие бластов в периферической крови.
Вторая фаза направлена на поддержание достигнутой ремиссии, что происходит путем замедления или прекращения бесконтрольного деления клеток. Путь введения препаратов – внутривенный. Длительность этапа интенсивной терапии составляет порядка полугода.
При поддерживающем лечении терапия осуществляется амбулаторно. Применяются препараты для перорального использования. Длительность этапа – около 2-ух лет.
Схема терапии подбирается в индивидуальном порядке для каждого пациента.
Вместе с полихимиотерапией зачастую применяют:
- иммуномодулирующее лечение;
- радиотерапевтическое воздействие;
- ряд других методик.
Одна из новых методик лечения лимфобластного лейкоза – трансплантация стволовых клеток. Производится замена патологически измененных клеток здоровыми. Перед процедурой обязателен курс полихимиотерапии.
Если состояние ремиссии сохраняется в течение 5 лет, то считается, что пациент излечен. При невозможности достижения стойкой ремиссии периоды рецидив-ремиссия продолжаются вплоть до полного истощения возможностей организма.
Наряду с патогенетической терапией обязательно проводится симптоматическая, включающая в себя коррекцию показателей организма.
Профилактика лимфобластного лейкоза
Провести профилактические меры в отношении данной патологии не представляется возможным. Для матери будущего ребенка можно рекомендовать избегать токсических веществ, не подвергаться действию радиоактивного излучения, стараться поддерживать состояние своего здоровья.
Острый лимфобластный лейкоз – онкопатология, которая имеет весь неоднозначный прогноз. Многое зависит непосредственно от самого организма, его реактивности, восприимчивости к химиопрепаратам.
Из всех злокачественных заболеваний у детей наиболее часто встречается острый лимфобластный лейкоз. По статистике этим недугом чаще болеют дети от 1 до 6 лет, причем мальчики ему подвержены больше. У взрослых лимфобластный лейкоз встречается в разы реже, в группу риска входят пенсионеры.
Для заболевания характерно повышенное образование лимфабластов, которое возникает по причине нарушения работы органов кроветворения. Для малышей такой диагноз не приговор, при своевременном и правильном лечении 80% пациентов выздоравливают. В целом прогноз на излечение благоприятный.

Причины и факторы риска
Основная причина лимфобластного лейкоза — это нарушение работы костного мозга, который не контролирует количество вырабатываемых лимфобластов. Оно возникает, когда есть генетические отклонения, появившиеся во время внутриутробного развития ребенка. Определить истинную причину развития лимфобластного лейкоза пока невозможно.
В числе провоцирующих заболевание факторов находятся:
 наследственная предрасположенность;
наследственная предрасположенность;- радиационное воздействие (плохая экология, частая рентгенография, лучевая терапия);
- инфекции, способные спровоцировать онкологию (вирус Эпштейна – Барр);
- отравление тяжелыми металлами;
- пассивное курение;
- лечение от другого онкологического заболевания;
- нарушения иммунной системы наследственного характера, синдром Дауна, нейрофиброматоз и другие.
Формы и стадии болезни у детей
Специалисты выделяют две формы заболевания:
- В-клеточную. Она более распространена у детей. При ней поражены В-лимфоциты, отвечающие за работу иммунной системы.
- Т-клеточную. Типична для взрослых пациентов. Мишенью для болезни становятся Т-лимфоциты, которые ликвидируют патогенные вирусы и бактерии, попавшие в организм.
Течение болезни происходит всегда стремительно. Существуют следующие стадии ее развития у ребенка:
Симптоматика заболевания
Родителям следует уделять повышенное внимание таким симптомам у детей:
- повышается температура, необязательно до высоких значений;
- ребенка знобит, появляется лихорадка;
- пропадает аппетит, регистрируется потеря веса;
- малыш становится вялым, слабым, кожа бледнеет;
 появляется кровоточивость в ротовой полости, из носа, в глазах и на коже замечаются мелкие кровоподтеки;
появляется кровоточивость в ротовой полости, из носа, в глазах и на коже замечаются мелкие кровоподтеки;- в кале, рвотных массах, мокроте присутствует кровь;
- органы, которые продуцируют кровь (печень, селезенка), а также лимфатические узлы увеличиваются в размере;
- чувствуется болезненность и отечность суставов;
- ребенок становится склонен к частым переломам;
- легкое повреждение кожи сопровождается ее инфицированием.
Методы диагностики
При малейшем подозрении на острый лимфобластный лейкоз нужно срочно посетить врача. Этот тот случай, когда дорога каждая минута. Специалист назначит пройти лабораторные исследования, на основании которых можно сделать вывод о состоянии ребенка.
В общем анализе крови у больного будут выявлены следующие показатели:
- низкий гемоглобин;
- повышенные тромбоциты, СОЭ (рекомендуем прочитать: пониженный уровень тромбоцитов в крови у ребёнка: причины, способы повышения);
- лейкоциты могут быть повышены или понижены;
- пониженные нейтрофилы.
 Следующим показательным исследованием станет миелограмма. Ребенку делается пункция костного мозга из грудины. На основании биопсии врач сможет поставить точный диагноз.
Следующим показательным исследованием станет миелограмма. Ребенку делается пункция костного мозга из грудины. На основании биопсии врач сможет поставить точный диагноз.
- люмбальная пункция (забор спинномозговой жидкости в области поясницы и анализ ее);
- рентген грудной клетки для обнаружения увеличения лимфоузлов;
- УЗИ брюшной полости;
- биохимический анализ крови.
Методы лечения
Основным методом лечения лимфобластного лейкоза является химиотерапия. Проводят ее в онкологическом центре. Больному подбирают комбинацию цитостатических препаратов. Они вводятся в организм ребенка через вену или ректально. Лучевая терапия потребуется, если задета нервная система.
Весь процесс терапии можно разделить на два этапа:
- интенсивная, когда больной получает мощную дозу противоопухолевых лекарств;
- поддерживающая, следующая за основным лечением.
Если первый этап обязательно проходит в условиях онкологического стационара, то второй возможно осуществлять амбулаторно. Интенсивная терапия длится несколько месяцев в зависимости от состояния больного ребенка. Поддерживающие процедуры нужно проходить в течение нескольких лет.

На время интенсивной терапии больного изолируют от внешнего мира, потому как он становится чрезмерно подвержен инфекциям. Для этой цели используются специальные палаты-боксы. Во время терапии рекомендуется выполнять следующие назначения врача:
- промывать рот антисептическими, заживляющими растворами;
- иногда запрещают использовать зубные щетки в целях профилактики повреждения слизистой рта;
- пить средства от запоров на основе лактулозы (Дюфалак, Нормазе);
- каждый день принимать душ, после которого обрабатывать кожу Хлоргексидином;
- любые ссадины, порезы обрабатывать зеленкой;
- в палате ребенка поставить очиститель воздуха;
- родители и посетители должны быть здоровы и соблюдать строгую гигиену;
- часто менять нижнее и постельное белье.
Реабилитация после лечения

В этот период обязательно проводятся обследования:
- общий анализ крови сначала раз в неделю, затем раз в месяц;
- биохимия крови раз в три месяца, затем раз в полгода;
- УЗИ брюшной полости раз в шесть месяцев.
Врачи рекомендуют пациентам в стадии ремиссии проходить санаторное лечение. Оно способствует восстановлению нормальной работы внутренних органов и систем.
Возможные последствия и прогноз
Во время заболевания иммунитет ребенка серьезно страдает. Он сильнее подвержен всевозможным инфекциям (воспаление легких, почек, тонзиллит и пр.). Справиться с ними сложно, потому как иммунная система не функционирует как положено.
Частым осложнением лимфобластного лейкоза становится нейролейкоз. Его симптомами являются повышение внутричерепного давления, рвота, боязнь света, сильнейшие головные боли. Нейролейкоз обычно появляется в период ремиссии заболевания.
Главная опасность лимфобластного лейкоза – рецидивы. Бороться с ними гораздо сложнее, выживают только 40% детей. Ребенка можно считать выздоровевшим, если в течение 5 лет у него не случалось рецидивов болезни.
Прогноз дальнейшей жизни ребенка полностью зависит от тяжести течения заболевания, переносимости лекарственных препаратов и этапа выявления. Чем раньше будет поставлен диагноз и начато лечение, тем больше шансов на излечение.
При этом врачи не могут дать гарантии выздоровления и даже спрогнозировать будущее развитие недуга. Он абсолютно непредсказуем. Были случаи, когда при самом благоприятном прогнозе, пациент умирал. Другие дети, у которых, казалось бы, не было шансов, выздоравливали.