Содержание:
Инфаркт миокарда – заболевание, при котором происходит отмирание (некроз) клеток сердца. Патология распространена во всем мире. Ее причинами могут быть стрессовые ситуации, наличие вредных привычек, резкие скачки артериального давления, сопутствующие заболевания. Инфаркт возникает внезапно, поэтому каждый должен знать его симптомы, чтобы избежать развития тяжелых осложнений или летального исхода. В зависимости от размера очага поражения сердечной мышцы, выделяют мелко- и крупноочаговый, трансмуральный (обширный, поражаются все слои сердца), по расположению – перегородочный, задний, нижний, передний инфаркт. В истории стационарного больного врач указывает код инфаркта согласно МКБ 10.
Механизм развития заболевания
 Значимую роль в развитии заболевания (65 % случаев) играет закрытие тромбом атеросклеротически измененной коронарной артерии. Как последствие недостаточного поступления кислорода к сердцу (ишемии), развивается омертвение тканей. Большие масштабы некроза при трансмуральном инфаркте запускают каскад реакций, приводящих к функциональным нарушениям. Уменьшается сердечный выброс с развитием острой недостаточности левого желудочка и кардиогенным шоком.
Значимую роль в развитии заболевания (65 % случаев) играет закрытие тромбом атеросклеротически измененной коронарной артерии. Как последствие недостаточного поступления кислорода к сердцу (ишемии), развивается омертвение тканей. Большие масштабы некроза при трансмуральном инфаркте запускают каскад реакций, приводящих к функциональным нарушениям. Уменьшается сердечный выброс с развитием острой недостаточности левого желудочка и кардиогенным шоком.
Инфаркт передней стенки проходит несколько стадий развития:
- острейшая (до трех суток);
- острая (до трех недель);
- подострая (до трех месяцев);
- рубцевания (всю жизнь).
Обнаружение острейшей стадии заболевания, когда еще можно обратить патологическое повреждение миокарда, означает благоприятный прогноз для выживаемости пациентов и сохранения качества жизни.
Клиническая картина
Внезапное развитие болевого синдрома в грудной клетке слева, который сохраняется больше 20 минут и не проходит после употребления «Нитроглицерина», наталкивает на мысль об инфаркте. Кардлиалгия очень сильная, жгучая, сжимающая или давящая.  Болевые ощущения могут проводиться под левую лопатку, в шею, руку, нижнюю челюсть.
Болевые ощущения могут проводиться под левую лопатку, в шею, руку, нижнюю челюсть.
Кроме того, у части больных возникают жалобы на:
- одышку;
- паническое состояние вплоть до страха смерти;
- тахикардию (учащенное сердцебиение);
- повышение цифр давления или его резкое падение;
- синюшность или бледность кожи.
При наличии сопутствующих заболеваний других органов или в пожилом возрасте некроз миокарда может иметь атипичное течение. Выделяют такие варианты:
- Абдоминальный – боли в области желудка и сочетание их с тошнотой/рвотой, отрыжкой, вздутием живота.
- Астматический – на фоне незначительного болевого синдрома возникает приступ сердечной астмы или клиника отека легких.
- Цереброваскулярный – на фоне ишемии и некроза тканей сердца развивается нарушение мозгового кровообращения (головокружение, обморок, тошнота, рвота, очаговая неврологическая симптоматика).
- Аритмический – нарушение ритма сердца на фоне болевого приступа (пароксизмальная тахикардия, мерцательная аритмия, атриовентрикулярная блокада).
- «Немой» — бессимптомный.

Отсутствие клинической картины инфаркта при его регистрации на ЭКГ возможно у больных сахарным диабетом. Это возникает из-за трофических нарушений нервной ткани и замедления проведения нервного импульса.
Общий осмотр
Наличие заболеваний сердечно-сосудистой системы (гипертоническая болезнь, аритмия, сердечная недостаточность, ИБС – стенокардия) и соответствующие жалобы больного могут направить врача думать в пользу инфаркта миокарда. Физикальный осмотр пациента не играет важной роли в постановке заболевания, но помогает подтвердить/исключить осложнения.
 Сердечная недостаточность по левожелудочковому типу проявляется чувством нехватки воздуха, вынужденным положением тела в постели – ортопное. При выслушивании сердца выявляется тахикардия, определяется 3 тон сердца. Аускультация легких позволяет выслушать влажные хрипы. При прогрессировании заболевания без адекватного лечения пациент может погибнуть от резвившегося отека легких.
Сердечная недостаточность по левожелудочковому типу проявляется чувством нехватки воздуха, вынужденным положением тела в постели – ортопное. При выслушивании сердца выявляется тахикардия, определяется 3 тон сердца. Аускультация легких позволяет выслушать влажные хрипы. При прогрессировании заболевания без адекватного лечения пациент может погибнуть от резвившегося отека легких.
Крайней степенью сердечной недостаточности является кардиогенный шок. Он характеризуется выраженной слабостью, заторможенностью больного. Пульс может не определяться или быть очень слабым, давление – резко снижено. При аускультации отмечается глухость тонов сердца и влажные хрипы в легких.
Признаки нарушения ритма и проводимости проявляются в 10-15% случаев возникающих острых инфарктов миокарда и требуют назначения дополнительной терапии. Их диагностика не сложна – характерная аускультативная картина и регистрация ЭКГ позволяют правильно определить их вид. Наличие аритмических нарушений существенно ухудшает прогноз заболевания.
Одним из грозных осложнений является острая аневризма сердца. Заподозрить ее развитие можно при наличии пульсации сердечной области, увеличении сердечных границ.
Аускультативная картина характеризуется появлением патологического систолического шума. Аневризматическое расширение участка сердца может служить причиной разрыва его стенок и формированием гемоперикарда (заполнением кровью околосердечной сумки), тампонады сердца.
Лабораторные и инструментальные методы обследования
С помощью лабораторных и инструментальных методов исследования врач узнает локализацию некроза мышцы, его площадь, наличие осложнений. Им назначается в обязательном порядке:
- общий анализ мочи;
- кровь на маркеры повреждения клеток миокарда (тропонины, креатинфосфокиназа, лактатдегодрогеназа);
- биохимическое исследование крови (глюкоза, креатинин, мочевина, печеночные пробы, уровень липидов и белков);
- кровь на общий анализ;
- ЭКГ;
- УЗИ сердца.

Также возможно назначение ангиографии коронарных артерий, радионуклидной диагностики, сцинтиграфии миокарда и КТ/МРТ-сканирование сердца.
«Золотым» стандартом диагностики отмирания клеток сердечной мышцы является динамическое повышение уровня тропонина. Он определяется при поступлении в клинику и по прошествии 6 часов. Специфичность данного метода составляет 90%.
Инфарктные изменения электрокардиограммы характеризуются наличием:
- неправильного комплекса QS или зубца Q;
- подъемом/опусканием сегмента ST;
- «коронарным» высоким зубцом T;
- изменением амплитуды зубцов R.
К примеру, при нижнем инфаркте миокарда на ЭКГ в aVF, III, II отведениях регистрируются извращенные структуры комплексов.
Лечебная тактика
Своевременно оказанная первая помощь и постановка диагноза инфаркта задней или передней стенки сердца способствуют благоприятному выходу из заболевания. Тактика ведения больных зависит от клинической картины, давности и обширности поражения, а также наличия других заболеваний.
На догоспитальном этапе необходимо обеспечить покой пациенту, положить под язык таблетку «Нитроглицерина». Если скорая помощь была вызвана вовремя (в течение двух часов от начала заболевания), пациенту проводится тромболизис. Эта процедура заключается во внутривенном введении тромбилитических препаратов (альтеплаза, стрептокиназа), которые способствуют растворению тромба в коронарной артерии и возобновлению поступления в нее крови.
 Обязательно назначается адекватное обезболивание и антиагрегантные препараты (аспирин). Наличие осложнений требует дополнительного лечения, иногда в условиях реанимации.
Обязательно назначается адекватное обезболивание и антиагрегантные препараты (аспирин). Наличие осложнений требует дополнительного лечения, иногда в условиях реанимации.
Реабилитация больных после выписки из стационара проводится в кардиоцентрах или санаториях. Постепенно расширяется двигательный режим, назначается физио- и психотерапии, лечебная физкультура, что содействует улучшению качества жизни пациентов.
Особенности обширного инфаркта передней стенки
Чаще всего встречается острый инфаркт миокарда передней стенки левого желудочка. Механизм развития некроза этой стенки связан с тромбозом левой коронарной артерии сердца.
Такой передний вид некроза отличается от других ЭКГ-картиной. По характерным изменениям кардиограммы различают острый передний инфаркт миокарда с подъемом ST или без него, Q/не Q-инфаркт. Деформированные комплексы в V1-V3 возникают при переднем перегородочном инфаркте миокарда, в V3-V4 – при передневерхушечном. Передний трансмуральный некроз диагностируется при наличии измененных сегментов/зубцов ЭКГ в aVL, I, V1-V6 отведениях.
Отсутствие медикаментозного лечения или невыполнение рекомендаций врача является угрозой для развития повторного инфаркта. Будьте здоровы!
Инфаркт передней стенки миокарда представляет серьезную опасность для жизни человека. В большинстве случаев приступ заканчивается смертью больного. Даже если пациент вылечился, вероятность рецидива очень высока. Значительное ухудшение кровообращения в тканях сопровождается быстрым некрозом и распространением патологического процесса.
Как развивается
Передний инфаркт миокарда отличается плохим прогнозом. Во время приступа значительно повреждаются ткани сердечной мышцы, что оставляет мало шансов на выздоровление. Проблема приводит к уменьшению сердечного выброса и угнетению сократительной способности.
 Статистика говорит, что за год такой диагноз ставят миллиону людей в мире. Патологический процесс нарушает работу левого желудочка и становится причиной кардиогенного отека легких.
Статистика говорит, что за год такой диагноз ставят миллиону людей в мире. Патологический процесс нарушает работу левого желудочка и становится причиной кардиогенного отека легких.
Если больному не окажут помощь вовремя или терапию подберут неправильно, то есть вероятность обширного инфаркта. При нем значительно увеличивается площадь поражения и развиваются необратимые нарушения.
Провоцирующими факторами, способными вызвать подобные процессы, являются:
- вредные привычки, в особенности курение;
- высокое артериальное давление;
- нарушения обменных процессов в организме, которые происходят при сахарном диабете;
- высокий уровень холестерина в крови.
Увеличить опасность развития нарушений может повышенный риск образования тромбов.
Приступ инфаркта в области передней стенки сердечной мышцы может быть:
- переднеперегородочным. При этом наблюдается процесс нарушения кровообращения в области передней стенки желудочка;
- переднебоковым, который встречается чаще всего;
- трансмуральным;
- передневерхушечным;
- изолированным боковым;
- многоочаговым;
- мелкоочаговым.
Патологический процесс может протекать в различных формах.
Причины развития
При таком инфаркте наблюдается постепенное отмирание клеток в результате недостаточного притока крови к передней стенке сердечной мышцы. Это приводит к развитию острого приступа, быстропрогрессирующего без необходимого лечения. Проблема может возникать в результате:
- сужения сосудистого просвета. Из-за этого нарушается ток крови и уменьшается ее поступление к сердцу. Если сужаются коронарные сосуды, то развивается ишемическая болезнь. При этом наблюдаются необратимые патологические изменения в стенках сосудов;
- закупорки сосуда тромбом. Тяжесть нарушения кровообращения зависит от размера тромба. Он может полностью закрыть просвет, что повлечет за собой серьезные осложнения;
- увеличения потребности миокарда в кислороде. Проблема возникает вследствие тяжелых физических нагрузок. Именно во время них вероятность приступа возрастает.
Инфаркт передней стенки обычно наблюдается у мужской половины человечества. Но с возрастом повышаются и шансы на возникновение проблемы у женщин. Немаловажную роль в развитии болезни играет наследственная предрасположенность.
Симптомы
Клиническая картина при инфаркте имеет сходство с другими патологиями сердца. Отличить их сможет только врач в условиях медучреждения. Во время приступа у больного наблюдаются такие проблемы:
- начинает сильно болеть в области сердца. Неприятные ощущения иррадиируют в руку, челюсть, плечо, спину. Такая боль называется ангинозной. Она продолжается в течение часа, купируется наркотическими анальгетиками, нитраты не принесут облегчения. У людей, страдающих сахарным диабетом, этот симптом отсутствует;
- немного немеют конечности;
- становится трудно двигать руками, особенно левой;
- ощущается дискомфорт в желудке;
- организм не воспринимает пищу, сразу после ее употребления начинается рвота;
- учащается и нарушается ритм сердца;
- больной слабнет, теряет способность ориентироваться в пространстве;
- кожный покров синеет.
Вышеперечисленная симптоматика может дополняться холодностью пальцев на левой руке, сильным чувством тревоги и страха, паническими атаками. Некоторые пациенты страдают от трудностей с восприятием действительности и нарушений памяти.
 Это общие проявления приступа. Но при разных видах симптомы могут немного отличаться. Так, при мелкоочаговом инфаркте в большинстве случаев наблюдается только сильная боль в сердце.
Это общие проявления приступа. Но при разных видах симптомы могут немного отличаться. Так, при мелкоочаговом инфаркте в большинстве случаев наблюдается только сильная боль в сердце.
У людей с диагнозом сахарный диабет, симптоматика может немного отличаться. Приступ проявляется сильной слабостью, срывами в работе разных систем организма, бессонницей, увеличением потоотделения, нарушениями координации движений. При диабете проявления инфаркта слабо выражены или вовсе отсутствуют. Больной может ощущать небольшой дискомфорт в сердце, и просто не обращать на это внимание.
Переднеперегородочный инфаркт сопровождается сильным онемением конечностей, в основном, слева, и болезненностью в грудной клетке.
Стадии
Инфарктное состояние развивается в несколько стадий:
- Первая стадия – ишемия. Она может предшествовать развитию инфаркта и происходит на протяжении длительного времени. Основой патологического процесса является нарушение гемодинамики миокарда. Приступ возникает, когда артерия сужается на 70%. Это состояние длится от нескольких часов до трех дней.
- Вторая стадия – некробиоз. При этом повреждаются мышечные волокна из-за острого нарушения коронарного кровообращения. На этой стадии начинает образовываться зона некроза, но не всегда. Она может длиться в течение нескольких недель или проявляется через пару часов после приступа. При этом повреждение уменьшается, из-за гибели определенной части мышечных волокон, другая часть больных тканей восстанавливается, и в области повреждения развивается ишемия. Это острая стадия.
- Некроз. На третьей стадии ткани, которые пострадали от глубоких повреждений, полностью отмирают. Область их после этого исчезает и образуется зона некроза. Эта фаза подострая. По ней и судят о размере инфаркта. Она может продолжаться до трех месяцев, но некоторые больные ощущают ее признаки и до года. В этот период должны исключить острую аневризму сердца.
- Рубцевание. На четвертой стадии поврежденные ткани рубцуются. Этот процесс продолжается на протяжении всей жизни человека. Некротические участки покрываются рубцовой тканью и стягивают здоровые области миокарда. При этом наблюдается компенсаторная гипертрофия мышечных волокон, поэтому зона инфаркта уменьшается, и обменные процессы в тканях восстанавливаются. Признаки перенесенного приступа на этой стадии полностью отсутствуют. Но, если появляются болезненные ощущения в области за грудиной и уровень ферментов в крови повышается, то можно говорить о рецидиве.
Диагностика
Диагностика инфаркта передней стенки левого желудочка состоит из:
- электрокардиографии;
- эхокардиографии;
- анализа крови на уровень кардиотропных белков.
Отсроченными диагностическими мероприятиями являются:
- коронарография;
- сцинтиграфия миокарда.
Также проводят дополнительно лабораторные исследования, в процессе которых определяют, сколько в крови магния и калия. Эти микроэлементы отвечают за насыщенность крови кислородом. Если их не хватает, значит, снизилось питание тканей и ухудшается состояние тканей сердечной мышцы.
Лечение
При приступе повысить шансы на выживаемость можно, оказав правильно первую помощь. Если появились признаки инфаркта, необходимо:
- придать больному полулежащее положение;
- дать таблетку нитроглицерина;
- если через три минуты не наступило облегчение, вызывать скорую помощь;
- если у больного отсутствует аллергия на Аспирин, то он должен разжевать 300 мг;
- при потере сознания и остановке сердца необходимо искусственное дыхание и непрямой массаж сердца.
На начальных этапах развития инфаркта устраняют боль, восстанавливают коронарный кровоток. Выраженная сердечная недостаточность требует оперативного вмешательства.
Проявления инфарктного состояния устраняют с помощью медикаментов. Терапию проводят:
- лекарствами для снятия болевого синдрома;
- нейролептиками и транквилизаторами для устранения страха и паники;
- препаратами для нормализации работы системы свертывания крови и ускорения рассасывания тромбов;
- средствами для стабилизации обменных процессов.
 Больной также должен избегать вредных привычек, соблюдать диету с большим количеством зелени, овощей, витаминов и минералов, ввести необходимые физические нагрузки.
Больной также должен избегать вредных привычек, соблюдать диету с большим количеством зелени, овощей, витаминов и минералов, ввести необходимые физические нагрузки.
Важно полностью исключить влияние стрессов и эмоциональных нагрузок на человека после инфаркта.
Стабильное эмоциональное состояние значительно повышает эффективность медикаментозной терапии.
У многих больных после приступа развивается тревожно-депрессивное состояние. Пациент чувствует себя угнетенно, возникает апатия. Поэтому необходима психотерапевтическая помощь.
Последствия
В результате обширного инфаркта передней стенки сердца возникают тяжелые и опасные для жизни осложнения. После приступа высока вероятность развития:
- острой формы сердечной недостаточности, сопровождающейся отеком легких, шоковым состоянием;
- кардиогенного шока;
- нарушений ритма и сердечной проводимости;
- разных видов тромбоэмболий;
- разрыва сердечной мышцы;
- перикардита;
- рецидива сильных болей за грудиной;
- артериальной гипертензии и гипотензии;
- нарушений дыхательной функции после введения наркотических анальгетиков.
В более позднем периоде возможно развитие постинфарктного синдрома, тромбоэмболических осложнений, хронической сердечной недостаточности, сердечной аневризмы.
В современной кардиологии одним из самых опасных и тяжелых состояний является инфаркт миокарда. Причем чаще всего случается поражение левого сердечного желудочка. Своевременно оказанная помощь позволяет не только спасти жизнь пациенту, но и максимально восстановить сердце. Как выглядит острый инфаркт миокарда передней стенки левого желудочка и других его зон, подробно разбираем в статье ниже.
Что такое инфаркт миокарда?
Сердце — это большой мышечный орган, создающий нормальное кровоснабжение всего организма. Благодаря постоянным ритмичным сокращениям ток крови является непрерывным и поставляет ко всем органам и системам достаточное количество кислорода и иных полезных микроэлементов. Однако часто на фоне ишемической болезни сердца (недостаточного питания кровью некоторых его отделов) происходит резкий стеноз (сокращение) коронарной артерии. А именно она питает миокард. В результате такого недополучения питания случается инфаркт миокарда, то есть остановка работы одного или нескольких его отделов. В результате окружающие миокард ткани сердца подвергаются некрозу (отмирают). По МКБ болезнь относят к разделу I21 (болезни сердечно-сосудистой системы).
Инфаркт миокарда левого желудочка
Чтобы уяснить, как выглядит инфаркт левого желудочка, желательно иметь общее представление о структуре сердца в целом. Так, сердце имеет несколько слоев тканей:
- Эндокард. Это ткани, выстилающие все отделы и полости сердца. Толщина эндокарда, состоящего из соединительной ткани и волокон, не более 0,5 мм.
- Миокард. Слой мышц, благодаря которому и происходит сокращение сердца. Основной состав миокарда — это клетки-кардиомиоциты. Они не только отвечают за сократительную способность сердца, но и с оптимальной скоростью передают биоэлектрические импульсы.
- Эпикард. Это соединительная ткань, которая плотно прилегает к миокарду.
Когда случается сердечный удар, ткани отмирают на разную глубину в зависимости от типа и стадии удара. И именно поэтому в зависимости от глубины некроза классифицируют инфаркты:
- Интрамуральный. Некроз тканей происходит только в толще миокарда.
- Трансмуральный. Некротизируются ткани на всю глубину (чаще такой инфаркт бывает крупнноочаговым).
- Субэпикардиальный. Затрагивает миокард только в области его примыкания к эпикарду.
- Субэндокардиальный. Ткани отмирают в миокарде на уровне стыка с эндокардом.
Важно: чаще всего у пациента случается именно инфаркт миокарда левого сердечного желудочка и межжелудочковой перегородки (МЖП) ввиду недостаточного их кровоснабжения по природе. Затронуты некрозом могут быть как передняя/задняя, так и нижняя/верхняя стенки.
Инфаркт передней стенки левого желудочка
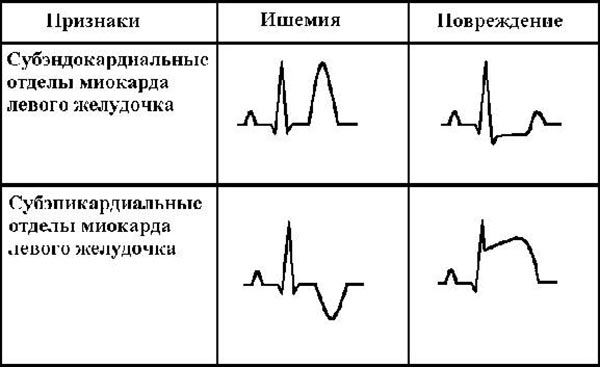
При любом типе крупноочагового инфаркта на ЭКГ (электрокардиограмме) в расшифровке будет вырисовываться зубец Q, являющийся патологическим. Поэтому часто крупноочаговые приступы носят название Q-инфаркт. Здесь стоит отметить, что Q-инфаркт миокарда передней стенки левого желудочка чаще случается на фоне произошедшей закупорки именно передней артерии, которая ответвляется от коронарной артерии слева. В основном при таком переднем или же переднебоковом ударе в электрокардиографических расшифровках будут отмечены такие изменения:
| Q-зубец | Его амплитуда равна или чуть выше колебательной линии зубца R. |
| R-зубец | Ниже или вровень со значением Q. |
| Т-зубец | Отрицателен |
| Сегмент ST | Отмечен в динамике подъема |
Инфаркт нижней стенки левого желудочка
Крупноочаговый инфаркт миокарда нижней стенки левого желудочка чаще всего происходит из-за нарушенной пропускной способности только правой коронарной артерии. Чаще всего это возникает из-за тромбирования просвета артерии. Подобный тип удара имеет очень стремительное развитие. Спустя буквально несколько часов от старта приступа все последствия будут для пациента уже крайне опасными вплоть до летального исхода. На ЭКГ также отмечаются патологический ST-сегмент и зубец Q.
Инфаркт задней стенки левого желудочка
Как правило, инфаркт миокарда задней стенки левого желудочка (ЗСЛЖ) вызывает некроз тканей в этой области сердца. Некроз наступает уже буквально через полчаса от начала приступа. В большинстве случаев поражение задней стенки левого желудочка сложнее поддается диагностике в отличие от поражения некрозом передней стенки. По статистике, более половины подобных приступов на кардиограмме не видны. Чаще всего врач-кардиолог может увидеть лишь признаки стенокардии.
Диагностика инфаркта миокарда
При диагностике инфаркта применяют несколько основных методов обследования пациента:
- Анализ крови. В ней можно выявить миоглобин (белок, который транспортирует кислород к клеткам) примерно через 5–6 часов от начала инфаркта. К тому же через 8–10 часов у пациента в крови выявляют повышенную более чем на 50 % активность креатинфосфокиназы. Она позже снижается до нормального уровня (примерно через два дня).
Важно: чтобы исключить вероятность инфаркта, активность креатинфосфокиназы отслеживают трижды через каждые 5–8 часов. И только при трех подряд отрицательных результатах диагноз «инфаркт» не подтверждается.
- Электрокардиограмма (эхокардиограмма). Этот вид обследования дает врачу полное представление о состоянии здоровья сердца пациента. В расшифровках видны все возможные патологические зубцы/сегменты и пр., возникающие на фоне сердечного удара.
- Ангиография коронарная. Подразумевает введение рентгеноконтрастного вещества в кровь и дальнейшее отслеживание работы всех сосудов и артерий сердца посредством рентгеновского аппарата. На снимке будут видны все зоны стеноза или тромбирования сосудов, что даст возможность врачу выбирать метод оперативного вмешательства (при необходимости).
Помимо перечисленных методик врач может использовать и дифференциальную диагностику. А точнее — отследить состояние пациента по таким важным признакам:
- Интенсивность и периодичность боли. При инфаркте ее не удается купировать даже нитроглицерином.
- Изменения болевых ощущений при смене положения тела.
Только комплексная и быстрая диагностика дает врачу возможность адекватно оценить состояние больного и назначить грамотную терапию.
Купирование острого приступа инфаркта миокарда
Острый приступ инфаркта должны купировать только сотрудники неотложной помощи. До их приезда можно лишь оказать пострадавшему посильную первую помощь при возникновении симптомов патологии. Сделать нужно следующее:
- Устранить причину волнения пациента.
- Усадить больного и снять все сдавливающие шею и грудь предметы одежды.
- Обеспечить приток свежего, но не холодного воздуха в помещение.
- Дать аспирин (больной должен обязательно его разжевать и запить).
- Под язык предложить таблетку нитроглицерина.
- На конечности положить теплые грелки.
- Отслеживать ЧСС и АД.
Лечение мелкоочагового и крупноочагового инфаркта
Любой инфаркт лечится только в стационаре в отделении кардиологии. Здесь по отношению к пациенту могут быть проведены все стандартные лечебные или реанимационные действия.
Реанимация
В случае потери человеком сознания или остановки его сердца медики проводят реанимационную терапию по восстановлению сердечного ритма. С этой целью используют дефибриллятор, который позволяет опять запустить главный орган человека в работу. Если удается восстановить работу сердца, после этого вводят пациенту раствор 5 % гидрокарбоната натрия в объеме 170 мл.
Важно: если дефибриллятора нет, пациенту могут ввести внутривенно хлорид калия (5–10%-ный раствор) и далее проводить непрямой массаж сердца. Также можно проводить пациенту непрямой массаж сердца на жесткой поверхности параллельно с искусственным дыханием до приезда скорой помощи. Показан и перикардиальный удар в область сердца. Часто это хорошо помогает.
Терапевтическое лечение
Как только состояние пациента стабилизируется, проводят медикаментозную терапию. Она включает в себя использование препаратов таких групп:
- Антикоагулянты. Предотвращают образование тромбов.
- Тромболитики. Позволяют успешно расщепить уже имеющиеся тромбы.
- Бета-адреноблокаторы. Делают работу сердца более экономичной на фоне его недостаточного кровоснабжения.
- Обезболивающие. Снимают болевой синдром.
- Успокоительные. Убирают чувство паники, в результате которого адреналин ухудшает работу и без того уставшего сердца.
- Стабилизаторы сердечного ритма.
Хирургическое лечение
При низкой эффективности медикаментозной терапии пациенту показано хирургическое вмешательство. Используют две методики:
- Аортокоронарное шунтирование. Принцип операции заключается в создании новых кровоснабжающих сердце путей в обход пострадавших от стеноза или тромбирования. Часто в качестве шунтов выступают бедренная вена или грудная.
- Баллонная ангиопластика (стентирование). При такой операции врач с помощью искусственного баллона, введенного в просвет вены, раздувает пораженный сосуд и потом закрепляет результат методом установки стента (специальной сетки, удерживающей стенки сосуда в заданном положении).
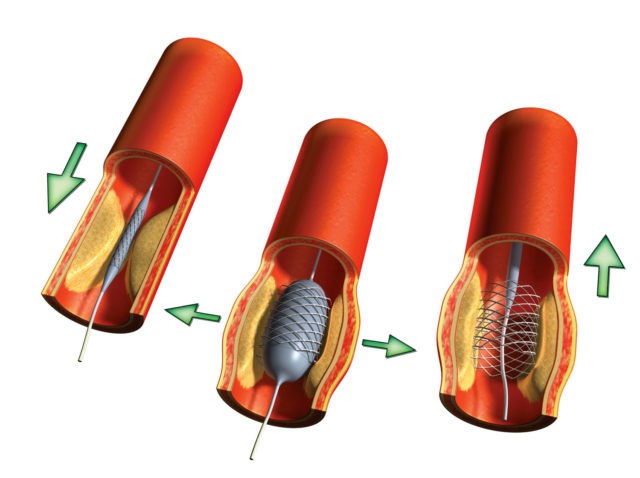
Народные рецепты
После грамотно проведенной медикаментозной или хирургической терапии в период реабилитации пациент может использовать народные средства для восстановления работы сердца. Применяют такие способы:
- Отвар боярышника. Ягоды заваривают в термосе, как чай, и пьют готовый напиток в течение дня. Еще больше рецептов из боярышника мы собрали здесь.
- Земляника и шиповник. Берут по 50 граммов шиповника и листьев земляники и все это погружают в 500 мл кипяченой воды. Томят на водяной бане около 15 минут. После полного охлаждения цедят. Готовый объем средства доводят до 500 мл с помощью кипяченой воды. Пьют по 50–100 мл дважды в течение дня.
- Мед и сок моркови. Смешивают сок и мед в соотношении 1 стакан на 1 столовую ложку и пьют после приема пищи 2–3 раза в течение дня.
Важно: при язве в острой форме и при энтерите такое лечение противопоказано.
- Ежевика сизая. Из листьев растения готовят отвар. Листья в количестве 2 столовых ложек запаривают 500 мл кипятка и выдерживают не менее 2 часов. Затем все цедят и принимают в теплом виде по 0,5 стакана, предварительно смешав с медом.
Реабилитация
Реабилитационный период длится для каждого пациента с диагнозом «инфаркт» от 4 месяцев и более в зависимости от степени поражения сердца. Реабилитационные мероприятия включают в себя:
- медикаментозную терапию;
- физиотерапевтические процедуры;
- диетотерапию;
- помощь психолога;
- посильные физнагрузки.
Важно: в стационаре пребывание пациента, как правило, занимает от 1 до 3 недель. Все изменения в состоянии пациента врач записывает в историю болезни.
Прогноз
Формально каждый пациент, переживший инфаркт, является инвалидом. Поскольку, если некрозом поражен даже малейший отдел сердца, это уже нарушает процесс питания всего организма кровью и вызывает определенные осложнения. Но прогноз в любом случае будет зависеть от зоны и обширности поражения сердца некрозом, глубины очага поражения, общего физического состояния больного человека и его возраста. Также немаловажную роль при прогнозировании играют и сопутствующие хронические болезни у пациента. Чем их больше и чем они сложнее, тем большей будет вероятность рецидива и повторного уже обширного инфаркта.
Важно: при успешной реабилитации и соблюдении всех рекомендаций врача пациент вполне может продолжать вести привычный образ жизни, приспособившись к новым условиям работы своего организма.
Профилактика
С целью профилактики сердечных приступов нужно заботиться о своем здоровье постоянно и смолоду. Для этого следует:
- отказаться навсегда от табака в любой форме и от алкоголя;
- вести активный образ жизни;
- правильно питаться (с исключением из рациона жирной и жареной пищи);
- правильно организовать режим полноценного отдыха и труда;
- создавать благоприятный эмоциональный фон.
Важно осознавать, что забота о собственном здоровье только в наших руках. Поэтому всегда лучше предотвратить беду, чем потом бороться с ее страшными последствиями.