Содержание:

В семи из десяти случаев дети рождаются с желтушностью кожных покровов. У одних малышей сразу выявляется отклонение, у других спустя пару часов или дней после появления на свет.
Согласно статистическим данным, в 90 процентах случаев наблюдается благоприятный исход, то есть новорожденному ставят диагноз “физиологическая желтуха”.
.jpg)
У оставшихся 10% врачи диагностируют развитие тяжелого заболевания врожденного или приобретенного характера, в результате которого слизистые и кожа приобретают желтоватый оттенок.
Среди таких патологических процессов не последнее место занимает гемолитическая болезнь новорожденных (ГБН).
Каждый взрослый человек, который планирует завести ребенка, должен знать, что это такое, как развивается и что необходимо делать, чтобы заболевание предотвратить.
Описание патологического состояния
Гемолитическая болезнь является достаточно тяжелым состоянием, которое характеризуется массовым распадом в кровяной жидкости эритроцитов, что получило название “гемолиз”. Данный процесс большинством ученых объясняется тем, что наблюдается несовместимость крови малыша и его матери.
Эритроцитное разрушение приводит к увеличению уровня билирубина в крови. В нормальном состоянии происходит связь непрямого билирубина с альбумином и превращение его в прямой.
Однако при превышении его количества возможность этой связи отсутствует, в результате чего он дальше циркулирует по кровотоку и накапливается.
Непрямой билирубин – это токсическое для нервной системы вещество. Когда концентрация его достигает пределов нормы у новорожденных, происходит поражение головного мозга. На фоне данного процесса начинает проявляться ядерная желтуха.
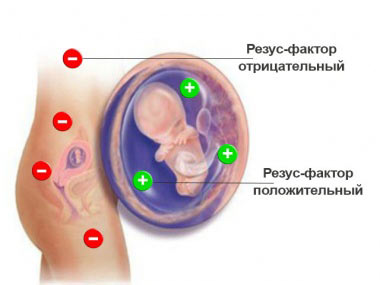
Заболевание имеет несколько разновидностей. Однако наиболее опасным является такое состояние, при котором диагностируется конфликт по резус-фактору.
При развитии недуга с конфликтом по группе крови (система АВО) отмечается более легкое течение болезни.
В большинстве случаев для ГБН характерно изменение оттенка кожи. Однако данный признак является одним из нескольких, которыми сопровождается патологический процесс.
.jpg)
Болезнь легкой формы не так опасна для здоровья младенца и в большинстве случаев протекает без развития серьезных последствий. Но и в этом случае обязательно требуется вмешательство квалифицированного врача. При отсутствии своевременного лечения средней и тяжелой формы заболевания возрастает риск гибели новорожденного.
Классификация
В настоящее время существует несколько форм гемолитической анемии:
- Отечная. Считается наиболее тяжелой. Ее развитие диагностируется еще в утробе матери. На фоне патологического состояния у малыша начинает проявляться анемия в тяжелой степени, нарушаются обменные процессы, концентрация белкового элемента уменьшается, появляется отечность тканей.
- Желтушная. Является достаточно распространенной и диагностируется в большинстве случаев. Среди основных признаков выделяют анемию, желтуху на ранней стадии развития, сильно увеличенные селезенку и печень. Проявление желтухи отмечается сразу поле окончания родовой деятельности или через несколько часов/дней, что не характерно для ее физиологического типа. В зависимости от того, насколько рано она начала проявляться, будет зависеть тяжесть дальнейшего течения болезни.
- Анемическая форма – относительно легкая и щадящая по отношению к детскому организму. Ее развитие приходится на первые 7 дней после появления малыша на свет. Стоит заметить, что бледность кожных покровов выявляется не всегда сразу, поэтому патология может быть установлена лишь на вторую или третью неделю жизни новорожденного. По внешнему виду ребенок ничем не отличается от здорового, однако внутренние органы, в частности печень и селезенка, увеличиваются, уровень билирубина незначительно повышается. Данная форма легко поддается лечению, при этом негативные последствия будут отсутствовать.
За состоянием здоровья маленького пациента необходимо вести постоянный контроль. При первых признаках осложнений требуется неотложная помощь специалиста.
Почему развивается паталогия
Главная причина ГБН заключается в конфликте кровяной жидкости малыша и мамы.
Такое состояние возможно при следующих ситуациях:
.jpg)
- если у женщины с отрицательным резус-фактором плод имеет положительный;
- будущая мать с кровью первой группы, а ребенок – со второй или третьей;
- развивается конфликт по остальным антигенам.
Чаще всего гемолитическая болезнь (эритробластоза) провоцируется на фоне резус-конфликта. Согласно мнению многих специалистов, на практике диагностируется несовместимость именно по системе АВО. Однако из-за легкого течения заболевания его не всегда получается выявить.
Развитие патологии по данной причине представляется возможным только в том случае, если имеет место предшествующая сенсибилизация (высокая чувствительность) женского организма. К факторам такого состояния относят:
- наличие беременности в прошлом, в том числе и той, которая была прервана на сроке после пяти недель;
- переливание крови с положительным резусом-фактором пациентке с отрицательным вне зависимости от ее возраста.
Если провокатором ГБН выступает несовместимость по крови, то сенсибилизация будет наблюдаться и в обычной жизни – при вакцинации, во время приема пищи, на фоне инфицирования.
Еще одна не менее важная причина, по которой может начать развиваться патология, – нарушение защитного слоя плаценты, что может произойти на фоне недуга хронической формы во время беременности, несбалансированного питания, злоупотребления вредными привычками и прочего.
Симптоматика
К основным симптомам относятся:
- указание информации в карте роженицы о конфликте по резус-фактору или группе крови с плодом;
- желтушность кожи у младенца;
- вялость, отсутствие аппетита, частые срыгивания;
- неравномерность дыхания;
- снижение врожденных рефлексов;
- увеличение лимфатических узлов, печени, селезенки и сердечной мышцы;
- понижение гемоглобина;
- синдром «заходящего солнца» — неестественное опускание глаз новорожденного книзу.
В течение первых нескольких дней жизни малыша специалисты проводят анализ пуповинной крови, благодаря результатам которого могут подтвердить или опровергнуть наличие недуга.
Отличие от гемолитической болезни плода
Как правило, ГБН и ГБП не имеют существенных различий. В первом случае течение патологии диагностируется после рождения, а при гемолитической болезни плода – развивается внутриутробно. Но эти два состояния отличаются друг от друга механизмом течения патологического процесса.
Пока женщина находится в положении, плод получает от нее антитела, действие которых негативно сказывается на состоянии его и приводит к ухудшению.
После того как младенец родится, данный процесс останавливается. Именно по этой причине, если у женщины появляется ребенок с заболеванием, ей не разрешают кормить его грудью. Это необходимо для предотвращения поступления антител в детский организм, что может только усугубить положение.
Как диагностируется патология
Выявить заболевание можно в пренатальный период. Лабораторное исследование состоит из следующих этапов:
.jpg)
- собирается необходимая информация относительно числа родов в прошлом или абортов и выкидышей, состоянии здоровья детей, а также выясняется, проводились ли переливания биологической жидкости;
- устанавливаются группы крови и резус-факторы обоих родителей;
- проводится ультразвуковое сканирование, благодаря которому можно определить утолщение плаценты, увеличение органов плода.
Если риск ГБН достаточно велик, то на 34 неделе женщине делают амниоцентез – забор околоплодных вод, подразумевающий прокол пузыря. Специалист определяет плотность билирубина, уровень железа, антител, глюкозы и прочих веществ.
После родов постановка диагноза осуществляется на основании проявляющихся симптомов и результатов обследования.
Также делают пробу Кумбса, которая показывает чисто аллогемагглютининов и неполноценных антител в молоке матери и ее кровяной жидкости. Данные показатели проходят проверку не один раз за день.
В обязательном порядке специалисты проводят дифференциальную диагностику, главная задача которой заключается в отличии ГБН от таких заболеваний как анемия, физиологическая желтуха и другие.
Терапевтические мероприятия
В пренатальном периоде лечение тяжелой стадии патологии заключается в переливании эритроцитарной жидкости плоду. Данный процесс происходит через пуповинную вену. Кроме этого, врачи могут использовать заменное переливание, суть которого заключается в постепенном выведении плазмы у ребенка и замещении ее донорской кровью.
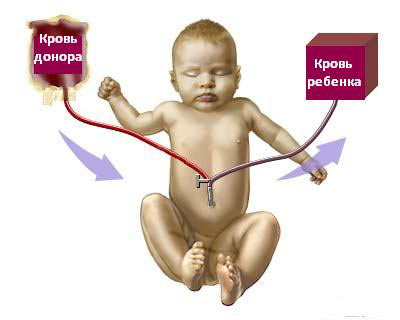
Такая процедура позволяет вывести билирубин с антителами матери и восстановить утраченные эритроциты.
Переливание крови у детей проводится при:
- достижении уровня билирубина более 60 мкмоль/л;
- снижении концентрации гемоглобина ниже 100 гр/л кровяной жидкости.
В определенных ситуациях заменное переливание проводят повторно спустя 12 часов после первого сеанса.
Кроме этого, врачи часто используют и другие терапевтические методики для устранения болезни:
- гемосорбция – фильтрация плазмы посредством сорбентов;
- плазмаферез;
- глюкокортикоиды.
При диагностировании средней или легкой формы болезни клинические рекомендации следующие:
- внутривенное введение глюкозы и белковых элементов;
- индукторы печеночных ферментов;
- прием витаминных комплексов, направленных на улучшение функционирования печени и активизацию обмена веществ;
- желчегонные препараты;
- очистительные клизмы;
- переливание.
Также может быть назначена фототерапия. Это процедура, в результате которой под воздействием облучения происходит окисление непрямого билирубина, его выведение из детского организма.
Прогноз
Осложнения патологии во многом зависят от стадии ее течения. При тяжелой форме не исключается гибель малыша на последнем сроке беременности, а также после рождения в первые дни жизни.
При развитии ядерной желтухи могут быть:

- потеря слуха и зрения;
- церебральный паралич;
- задержка умственного и физического развития.
Среди последствий во взрослой жизни выделяют:
- повышенную предрасположенность к частым заболеваниям;
- неадекватную реакцию на что-то в виде аллергии, в том числе на вакцинацию;
- постоянное тревожное состояние;
- снижение работоспособности.
Чтобы не допустить развития неприятных последствий болезни у новорожденных, необходимо четко следовать всем рекомендациям, которые дает специалист.
Профилактические мероприятия
Чтобы предотвратить развитие патологии, необходимо в качестве профилактики выполнять следующие предписания:
- сдать вместе с супругом кровь на лабораторное исследование при постановке на учет;
- при наличии несовместимости сообщить об этом лечащему врачу заранее;
- регулярно контролировать антитела;
- сделать амниоцентез.
ГБН – достаточно серьезное и опасное для жизни малыша заболевание. Чтобы его предотвратить, специалисты рекомендуют будущим мамам как можно раньше становиться на учет у гинеколога.
Последствия гемолитической болезни новорожденных – осложнения иммунного конфликта, возникающего вследствие несовместимости крови малыша и его матери по антигенам, в роли которых может выступать группа крови или резус-фактор пациентки и плода в ее утробе. Из-за такой несовместимости женские антитела уничтожают эритроциты плода.
Патология развивается во время вынашивания ребенка или сразу после его появления на свет. Из-за этого в кровяной сыворотке поднимается уровень билирубина и происходит развитие анемии. При высоком уровне билирубина на органы малыша оказывается серьезное токсическое влияние.

Гемолитическая болезнь новорожденных (ГБН) проявляется в разных формах, но в любом случае несет за собой опасность для здоровья и жизни ребенка. Серьезное осложнение – гибель малыша в материнской утробе. Это не единственное последствие опасной патологии. Чтобы разобраться в осложнениях ГБН, сначала нужно определить механизм зарождения и развития патологии, а также ее формы.
Патогенез заболевания
На поверхности мембраны эритроцитов находятся антигены (АГ). Они способны контактировать с антителами (АТ) и создавать комплекс антиген. Эритроцитарные антигены наследуются от папы и мамы.
Они разделены на сто видов, которые делятся по группам. К ним относятся системы AB0, Rh. В систему Rh (резус) входят АГ, на которых лежит ответственность за принадлежность крови, есть Rh (+) и Rh (-). В систему AB0 включены антигены, которые определяют групповую принадлежность крови (В и А). АГ систем, встречаясь с соответствующими АТ, готовы дать ответ со стороны иммунитета. Норма состоит в том, что антител к антигенам эритроцитов в крови не существует.
При ГБН в кровь малыша из материнской крови с помощью плаценты попадают АТ, которые подходят к АГ эритроцитов малыша. Их встреча не несет ничего хорошего, начинается реакция со стороны иммунитета и развивается гемолиз, эритроциты малыша разрушаются. Возникает логичный вопрос: как в материнской крови появляются антитела к антигенам эритроцитов плода? Ответ на этот вопрос в описании форм заболевания, в зависимости от вида конфликта.
Последствия и виды конфликтов при ГБН
Выделяется две основные разновидности ГБН.
- Конфликт по системе Rh. Об этой форме заболевания говорят тогда, когда сенсибилизированная (в ее кровь хотя бы раз попадали Rh(+) эритроциты, к примеру, когда ранее она вынашивала Rh положительный плод) пациентка с Rh отрицательной кровью носит в себе ребенка с Rh положительной кровью.
Риск развития такого конфликта иногда сведен к минимуму, об этом в каждом конкретном случае говорит врач. Почему в группе риска именно сенсибилизированная беременная пациентка? Потому что первый раз, знакомясь с неродными эритроцитами, женский организм вырабатывает нужные антитела. После они остаются в крови и ожидают одной встречи с неродными Rh положительными эритроцитами. Если все закончилось нормально, то столкновения переходят в противостояние, которое поражает малыша. - Конфликт по системе AB0. Он выявляется чаще предыдущего варианта. Если развивается гемолитическая болезнь новорожденных этой формы, последствия не серьезные. Выявление группы крови происходит на основании содержания специфических белков в плазме и эритроцитах. Кровь любой группы – это конкретный набор антигенов и антител. Если в крови имеются антигены А, а нет антител α, при наличии АГ В, нет АТ β. Это связано с тем, что при их столкновении начинается разрушение эритроцитов, происходит конфликт по системе АВ0.
Сенсибилизация женского организма проходит не только при вынашивании плода, но и до этого, при вакцинации. Врач определяет риск конфликта по группе крови родителей.
AB0-конфликт перетекает в тяжелую форму реже, чем конфликт Rh. Учитывая вышесказанное, это объясняется тремя причинами.
- AB0 сенсибилизация происходит при большом объеме крови малыша, тогда как для Rh-сенсибилизации требуется намного меньше объема.
- Групповые антигены находятся в эритроцитах, околоплодных водах, плаценте. Этим не могут похвастаться антигены Rh. Когда происходит столкновение с материнскими антителами, удар на себя берут эритроциты и другие ткани.
- Материнский организм имеет свои групповые АТ, которые способны справиться с эритроцитами малыша, проникшими в кровь.
Каждый случай индивидуален. Всегда проводится обследование, врач изучает результаты анализов, анамнез и факторы, необходимые для установления формы конфликта и заболевания. После этого идет речь о возможных осложнениях.
Родителям не нужно паниковать. Риск осложнений может быть минимальным, но постоянные переживания приводят к развитию последствий. Важно взять себя в руки, слушать врача и выполнять его назначения.
Важно знать о конкретных последствиях ГБН, это поможет подготовиться к ним. По некоторым осложнениям заболевания выделяется три формы ГБН.
Последствия и формы ГБН
Во время беременности женщина может не чувствовать симптомы заболевания и его осложнения. Иногда появляются признаки, похожие на гестоз. Под ним понимается осложнение беременности, которая протекает нормально. Оно проявляется не всегда, иногда появляется отечность, повышенное АД, судороги. Для ребенка в утробе заболевание представляет опасность, которая принимает разные формы. Тяжелое последствие – гибель малыша внутри утробы после двадцати недель.

По проявлениям и степени тяжести гемолитической болезни новорожденных выделяется три формы.
- Отечная форма – самая тяжелая, протекает с серьезными последствиями. Развитие патологического процесса берет начало во время вынашивания плода, из-за чего увеличивается вероятность выкидыша. Если малыш родился, велик риск того, что у него нарушится метаболизм, снижается уровень белка, отекают ткани. Дети с таким заболеванием появляются на свет с бледными кожными покровами и выраженными отеками. После рождения им оказывается экстренная помощь.
- Желтушная форма – частая и среднетяжелая. Развивается за двое суток после рождения. Характер течения патологии зависит от времени появления желтухи. Чем раньше происходит, тем хуже. При высоком уровне билирубина ребенок вялый, капризный, с плохими рефлексами. Если билирубин проникает в ядра мозга, выбухает большой родничок, появляются мышечные судороги. Из-за гибели эритроцитов происходит застой желчи в печени, в результате моча становится темной, кал бесцветным, кожные покровы зеленоватыми. Важной будет вовремя оказанная врачебная помощь.
- Анемическая форма – самая легкая, результат низкого уровня гемоглобина в крови. Последствия будут заметными за несколько суток после родов. Точный диагноз определяется позже, через несколько недель, это опасно увеличенными размерами печени, селезенки. Кожные покровы малыша бледные. Состояние младенцев с анемической формой ГБН практически не меняется, заболевание проходит иногда без лечения.
Учитывая, что некоторые формы заболевания очень опасны, родителям важно понимать, что рожать своего малыша нужно только в специализированном учреждении. Некоторые пары решают рожать самостоятельно, например, дома в ванной, послушав некоторые истории. Это огромная ошибка, даже если будет присутствовать врач. В роддоме врачи не только сразу определяют заболевание, его последствия, но и оказывают своевременную помощь лекарствами и оборудованием. Это сильно уменьшает вероятность серьезных осложнений и смерти младенца.
Последствия ГБН в терминах
Основные осложнения, которые несет за собой гемолитическая болезнь новорождённых, можно описать следующим образом.
- ДВС-синдром. Это диссеминированное внутрисосудистое свертывание. Его называют тромбогеморрагическим синдромом. Характеризуется нарушением свертываемости крови из-за массивного выделения из тканей тромбопластических веществ. В сосудах формируются тромбы, развиваются инфаркты, кровоизлияния. Для малыша, организм которого ослаблен, такое явление крайне опасно.
- Гипогликемия – патологическое состояние, характеризующееся понижением уровня глюкозы периферической крови менее 3,5 ммоль/л. Это состояние несет за собой энергетическое голодание организма, из-за чего страдает функционирование клеток органов, в том числе головного мозга.
- Билирубиновая энцефалопатия – последствие негативного влияния прямого билирубина на мозг. Заболевание развивается только у малышей в основном из-за несовместимости резус-фактора или группы крови между матерью и ее ребенком. Прогноз зависит от своевременности диагностики и лечения.
- Вторичный иммунодефицит. Его развитие происходит по причине поражения элементов иммунитета его комплексами и непрямым билирубином.
- Синдром сгущения желчи. Отмечается при закупорке протоков желчными и слизистыми пробками. Закупорка при ГБН развивается из-за того, что из организма малыша не выводится билирубин.
У половины младенцев с ГБН заболевание протекает легко, в 30% оценивается как среднетяжелое состояние, в 20% как тяжелое. Сложно заранее сказать, в какую из этих групп попадет ребенок. Главное – следовать назначениям врача и сохранять положительный настрой!

Гемолитическая болезнь новорожденных (ГБН) – недуг, относящийся как к врожденным, так и к приобретенным патологиям, который возникает в перинатальный период или в первые дни жизни новорожденного.
Кроме того, в большинстве случаев она является одной из причин возникновения желтухи у новорожденных, а также анемии у ребенка. Причина гемолитической болезни новорожденных заключается в распаде эритроцитов вследствие несовместимости Rh-фактора или АВО крови у матери и плода.
Гемолитическая болезнь новорожденных – патогенез
Гемолитическую болезнь плода и новорожденного именуют также изосерологической несовместимостью, причина которой основывается на отличиях крови плода и матери по Rh-фактору или ABО (группе крови).
Возникает болезнь весьма просто: в период беременности плацентарным путем в материнский организм проникают Rh-антигены. В этот момент материнская кровь производит резус-антитела, чтобы уничтожить у плода резус-положительные эритроциты, что способствует повреждению селезенки и печени, органов, отвечающих за кроветворение, костного мозга у малыша. Гибель эритроцитов у плода способствует увеличению билирубина в его тканях, который является токсичным для мозга малыша.

Каковы причины появления заболевания у ребенка
Причинами несовместимости могут являться такие ситуации:
- Rh- женщина беременна Rh+ плодом;
- кровь 0(I) группы у матери, а у ребенка – A(II);
- в редких случаях возникает конфликт по иным антигенным системам.
Факторами риска попадания в кровоток матери крови плода являются:
- прерывание беременности, как самопроизвольные так и искусственные;
- угрозы выкидыша, преждевременных родов;
- беременность вне полости матки;
- отслойка плаценты;
- гестоз (поздний токсикоз);
- травмы живота у беременных;
- ручное отделение плаценты;
- послеродовые обследования полости матки;
- инвазивные диагностические процедуры во время беременности;
- отсутствие профилактики у женщин с Rh- кровью резус-сенсибилизации.

Но также конфликт может возникнуть и по другим антигенным системам, а именно при условии, если в кровоток женщины эритроциты попали не от плода, а при:
- гемотрансфузии у матери с Rh- кровью;
- использовании инъекционными наркоманами, в т. ч. беременной женщиной, одного шприца.
Гемолитическая болезнь новорожденных – симптомы и классификация
Гемолитическая болезнь новорожденных имеет такие формы:
- желтушная, которая может перерасти в ядерную желтуху;
- анемическая;
- отечная, иными словами, водянка плода.
Выделяют такие степени тяжести:
- Легкая: при которой немного выражены клинико-лабораторные или только лабораторные данные.
- Среднетяжелая: повышенный в крови уровень билирубина , но интоксикации и осложнений не наблюдается. Это состояние называют желтухой, она появляется после рождения в течение 5-11 часов, при этом наблюдаются увеличенные в размерах печень и селезенка.
- Тяжелая: иными словами, отечная форма ГБН, присутствуют симптомы поражения ядер ГМ билирубином, дыхание и сердечная функция расстроены.
Желтушная форма
Желтушная форма гемолитической болезни новорожденных является результатом массивного проникновения Rh-антител от матери к плоду с 37-й недели беременности до родов, и во время родоразрешения.
Особенностью этой формы является ее проявление в первые часы или сутки после рождения малыша, причем ее тяжесть зависит от того момента, когда она проявилась. Данную форму болезни принято считать среднетяжелой, но все же выделяют три степени тяжести:
Пик проявления болезни приходится на 2-4 дни, сопровождаясь:
- легкой анемией;
- незначительной отечностью кожных покровов;
- гепатоспленомегалией (увеличенными печенью и селезенкой);
- желтизной слизистых оболочек и склеры.
При тяжелой форме желтуха проявляется моментально после рождения или в течение нескольких часов. Первородная смазка и околоплодные воды могут быть желтого цвета, апельсинового оттенка. Нарастающий уровень билирубина усиливает вялость и сонливость малыша, наблюдается сниженный мышечный тонус, ребенок начинает монотонно кричать.

Также данная форма ГБН в большинстве случаев сопровождается гиперхромной анемией. Длительность выздоровления зависит от вида лечения, тяжести заболевания и может продолжаться в течение 2-3 месяцев.
При отсутствии соответствующей терапии, увеличивается концентрация непрямого билирубина до опасного уровня (в большинстве случаев на 3-4 сутки), который проникает непосредственно в ткани головного мозга. Развивается ядерная желтуха. Но если же лечение отсутствует, может наступить летальный исход в первую неделю жизни ребенка.
При ядерной желтухе наблюдаются такие неврологические расстройства:
- опистотонус;
- набухание родничка;
- гипертонус мышц затылка;
- симптом «заходящего солнца»;
- монотонный плач;
К концу недели выделение желчи в кишечник уменьшается и возникает застой желчи, который характеризуется:
- обесцвеченным калом;
- повышением прямого билирубина.
- зеленоватым оттенком кожных покровов;
- темным цветом мочи;
У деток, которые выжили, могут наблюдаться нарушения интеллекта вплоть до идиотии, физические нарушения в развитии. Если нервная система не поражена, то выздоровление будет полным, хотя и длительным.
Важно! ГБН предельно опасная для жизни болезнь. Она может спровоцировать неврологические осложнения и необратимые патологические процессы.

Анемическая форма
Причиной анемической формы ГБН является продолжительное влияние маленьких «порций» Rh-антител на плод с 29-й недели. Она наиболее доброкачественная по течению форма заболевания, клинические симптомы которой проявляются после рождения в течение первых дней. Для данной формы недуга характерны:
- слизистые и кожные покровы бледные;
- гепатоспленомегалия.
Общее состояние ребенка практически не изменяется. Исход болезни при лечении – благоприятный. Но если ГБН понемногу прогрессирует, то уже на 2-3-й неделе, даже позже, диагностируют тяжелую анемию.
Гемолитическая болезнь новорожденных, которая возникает вследствие конфликта по группе крови, при несвоевременном диагностировании и лечении может стать причиной развития билирубиновой энцефалопатии.
А при двойном сочетании конфликта, по АВО и резус-несовместимости, болезнь развивается в легкой степени тяжести, нежели при изолированном Rh-конфликте. Непосредственно основной метод лечения – заменное переливание крови.
Отечная форма
Гемолитическая болезнь новорожденных по резус-фактору является отечной формой (водянкой плода), которая наиболее тяжелая и встречается редко. Ее развитие происходит на 20-29 неделях, когда антитела атакуют плод. В случае атаки после 29-й недели то, какой будет форма ГБН – врожденной или приобретенной, зависит от того, в каком объеме и когда (внутриутробно и/или при родоразрешении) антитела матери проникают к малышу.
Прогрессируя, внутриутробное разрушение эритроцитов является причиной :
- тяжелой анемии;
- нарушения обмена веществ;
- гипоксии;
В большинстве случаев малыши рождаются мертвыми, недоношенными или умирают в первые минуты/часы после рождения, или же происходят выкидыши в первом триместре беременности. Анализ крови определяет тяжелую анемию и предельно низкий уровень общего белка.
Характерный внешний вид малыша с данной формой ГБН:
- восковидное, лунообразное лицо;
- в некоторых случаях умеренная желтушность или цианотичность кожи;
- отеки, кровоподтеки;
- жидкость в брюшной, перикардиальной, плевральной полостях;
- гипотонус мышц;
- угнетение рефлексов;
- петехии;
- легочно-сердечная недостаточность;
- селезенка и печень увеличены.
Гемолитическая болезнь новорожденных имеет разные осложнения и последствия в зависимости от степени тяжести.

При тяжелом течении болезни в большинстве случаев возникает:
- гипогликемия;
- билирубиновая энцефалопатия;
- сгущение желчи;
- вторичный иммунодефицит, поражения печени, сердечной мышцы, почек;
- инвалидность;
- глухота и слепота;
- ЗПР;
- реактивный гепатит;
- психовегетативный синдром;
- перинатальная гибель плода.
При легком течении наблюдаются:
- статические функции и психика формируются с умеренной задержкой;
- снижается слух, возникает косоглазие;
- слабый иммунитет;
- аллергические реакции на профилактические прививки;
- гепатобилиарная система подвергается хроническому поражению.
Гемолитическая болезнь новорожденного – диагностика заболевания
Диагностика заключается в:
- сборе анамнеза;
- определении Rh-фактора и АВО крови родителей;
- определении титра противорезусных антител;
- трансабдоминальном амниоцентезе;
- УЗИ, кардиотокографии, допплерометрии при беременности;
- определении уровня непрямого билирубина околоплодных вод;
- исследованиях крови плода путем кордоцентеза;
- исследовании анализов на эритробластоз, ретикулоцитоз, пробу Кумбса при Rh-конфликте.

Гемолитическая болезнь новорожденных – лечение
Лечением ГБН занимается неонатолог, гематолог и врач-педиатр. Оно предусматривает следующие мероприятия:
- гемотрансфузии;
- введение глюкокортикоидных препаратов;
- введение внутривенно физиологического раствора, глюкозы, белковых препаратов;
- адсорбенты;
- гепатопротекторы;
- антигеморрагические средства;
- витамины В, Е, С;
- при сгущении желчи желчегонные препараты;
- фототерапия УФ-лампами.
Профилактические меры
Неспецифическая профилактика гемолитической болезни новорожденных является гемотрансфузией с непременным с учетом АВО и Rh-фактора. Специфической профилактикой является внутримышечное введение иммуноглобулина сразу после родов или аборта. Это препятствует сенсибилизации Rh- матери Rh+ плодом при последующих беременностях. Гемолитическая болезнь новорожденных предусматривает такие рекомендации для введения антирезусного иммуноглобулина человека:
- рождение Rh+ плода в течение 72 часов;
- аборт по медицинским показателям;
- выкидыш или преждевременные роды;
- инвазивные диагностические процедуры;
- акушерское кровотечение;
- внематочная беременность.
Если при пребывании плода внутриутробно нарастает титр антител, то:
- пропускают кровь в специальном аппарате через сорбенты, для поглощения токсических веществ;
- проводят 3-4-кратное внутриутробное заменное переливание крови на 27 неделе беременности отмытыми эритроцитами 0(I) группы Rh- крови с последующим родоразрешением с 29-й недели беременности.
Также гемолитическая болезнь новорожденных включает в себя такие клинические рекомендации для женщин непосредственно с резус-отрицательной кровью, как сохранение первой беременности, исключение абортов. Малыши, которые имеют в анамнезе ГБН, обязательно находятся до 6 месяцев на диспансерном учете, где систематически следят за динамикой их крови. Таким малышам до года противопоказаны любые профилактические прививки.
Гемолитическая болезнь новорожденных – видео
Организм матери отторгает ребенка, несмотря на все предпринятые меры. Как спасти малыша? К счастью, человечество научилось переливать кровь внутриутробно, что значительно снижает риск угрозы жизни малыша. Как это происходит, рассказано в видеоролике ниже.
Несмотря на все, в современном мире данное заболевание у новорожденных своевременно диагностируется, поддается лечению и не является показанием к прерыванию текущей или отказу от последующих беременностей.
Так что, дорогие мамочки, берегите здоровье своего малыша еще в утробе, своевременно сдавайте анализы и посещайте женскую консультацию!