Содержание:
ДВС-синдром (синдром диссеминированного внутрисосудистого свертывания крови) – это нарушение в функционировании системы гемостаза, которое проявляется в первую очередь усиленным формированием тромбов в мелких сосудах.
Данная патология является актуальной для самых разных областей медицины. Диагностикой и лечением ДВС-синдрома занимаются акушеры, реаниматологи, хирурги. Встречается патология как у взрослых, так и у детей, в том числе, новорожденных. Зачастую коагулопатии (нарушения в процессе свертывания крови) имеют врожденный характер, но могут развиваться в течение жизни. ДВС-синдром у новорожденных является одной из форм коагулопатии.
Механизм развития нарушения достаточно сложен, патология может иметь множество симптомов. По этой причине врачи сталкиваются с определенными трудностями при постановке диагноза. ДВС-синдром имеет свойство усугублять течение иных заболеваний, но самостоятельной болезнью при этом не является.
Тромбоз: когда норма, а когда отклонение?
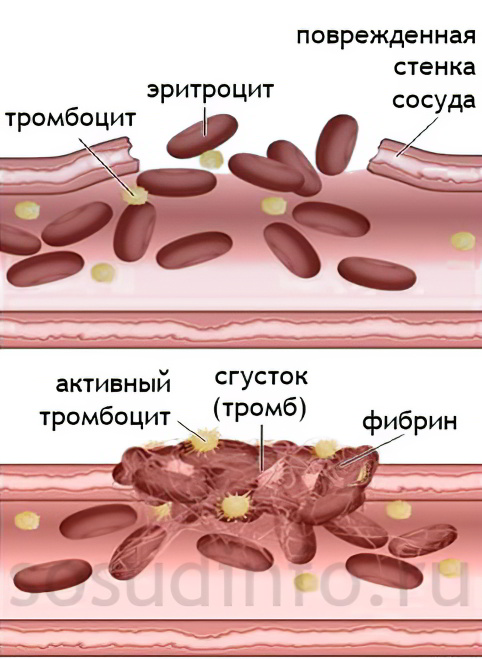
На протяжении всей жизни человек получает различные травмы, начиная от незначительных царапин и заканчивая серьезными ранениями. Организм имеет собственный механизм защиты, направленный на остановку крови. Для этого в поврежденной области она начинает сворачиваться, формируя тромб.
В целом, организм обладает двумя системами, имеющими кардинальное противоположное предназначение. Одна система называется свертывающей, а вторая противосвертывающей. Если они работают без каких-либо нарушений, то в организме поддерживается баланс. При возникновении угрожающей ситуации, например, при травме, кровь сворачивается, препятствуя массивному кровотечению. При отсутствии каких-либо повреждений кровь находится в жидком состоянии.
Чтобы в месте повреждения сосуда сформировался тромб, организм должен запустить множество сложнейших реакций. В них принимает участие белок под названием фибриноген, который присутствует в плазме крови, а также тромбоциты, фактор свертывания и различные ферменты. В результате, образовавшийся сгусток закрывает дефект на сосудистой стенке и не дает крови изливаться наружу.
Если повреждения сосуда не произошло, то кровь по сосудам циркулирует в жидком состоянии, не давая тромбам формироваться. За это отвечают антитромботические механизмы, которые осуществляются благодаря веществам, имеющим название антикоагулянты. Они включают в себя белки плазмы, эндогенный гепарин и протеолитические ферменты. Если фибриноген начинает скапливаться в том или ином месте сосуда, то быстрый ток крови «разбивает» его и тромб не образуется. Этот механизм носит название фибринолиза. В нем также участвуют ферменты, которые продуцируют лейкоциты, тромбоциты и иные клетки крови. Мелкие частицы фибрина в дальнейшем просто будут уничтожены макрофагами и лейкоцитами.
Если происходит сбой в тех или иных системах гемостаза, либо у человека развивается какое-либо заболевание, механизмы, регулирующие работу свертывающей и противосвертывающей системы, дают сбой. При этом в организме начинают формироваться тромбы, повышается риск развития массивного кровотечения. Именно такие нарушения лежат в основе развития ДВС-синдрома. Они являются крайне опасными для здоровья человека и несут в себе угрозу жизни.
ДВС-синдром – каковы причины?

ДВС-синдром – это не заболевание, а следствие тех или иных нарушений в организме.
Поэтому на его развитие оказывают влияние ряд состояний:
Инфекционные заболевания, сопровождающиеся сепсисом, либо тяжелое течение вирусной или бактериальной инфекции.
Шок любой этиологии: на фоне полученной травмы, на фоне отравления организма, на фоне инфекции.
Состояние, граничащее с летальным исходом – клиническая смерть.
Операции по поводу трансплантации органов, по поводу установки протеза клапана сердца. Серьезные травмы.
Нахождение человека на аппарате исукственного кровообращения во время проведения операции.
Раковые поражения внутренних органов. В плане развития ДВС-синдрома особую опасность представляют лейкозы.
В акушерской практике ДВС-синдром развивается на фоне массивного кровотечения во время родов, при ранней отслойке плаценты, при эмболии околоплодными водами.
Во время беременности ДВС-синдром может сопутствовать тяжелому токсикозу, резус-конфликту, внематочной беременности и не только.
Болезни сердечно-сосудистой системы.
Воспаления внутренних органов, сопровождающиеся нагноением.
ДВС-синдром может развиться при клинической смерти, при проведении реанимационных мероприятий. На фоне терминальных состояний ДВС-синдром либо развивается, либо разовьется в ближайшее время, если не будут предприняты определенные терапевтические меры.
У здорового новорожденного ребенка, который появился в положенные сроки, ДВС-синдром диагностируют очень редко. Он может сопутствовать гипоксии новорожденных, имеющей тяжелое течение, нарушениям в работе органов дыхания, эмболии околоплодными водами. В последнем случае симптомы ДВС-синдрома будут диагностированы как у женщины, так и у ребенка.
К наследственным коагулопатиям относят гемофилию и болезнь Виллебранда. При этом у ребенка наблюдается усиленная кровоточивость. Тромбогеморрагический синдром у детей диагностируют очень редко. Спровоцировать его могут инфекционные заболевания и тяжелые травмы.
ДВС-синдром: стадии и формы
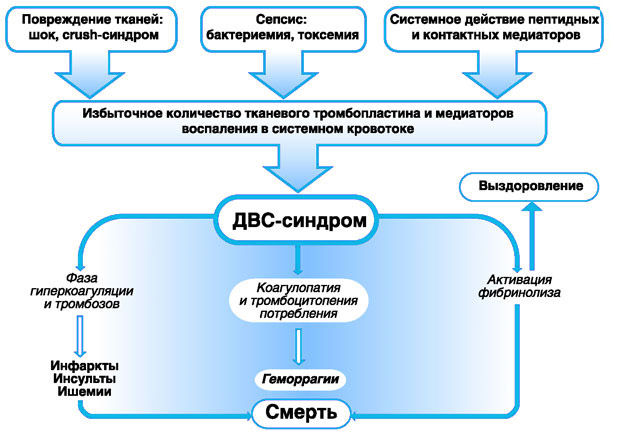
В зависимости от того механизма, который спровоцировал развитие ДВС-синдрома, различают следующие его стадии:
Стадия гиперкоагуляции. При этом в крови увеличивается концентрация тромбопластина, который способствует ее повышенной свертываемости. В результате у человека начинают формироваться тромбы.
Коагулопатия потребления. В крови повышается уровень факторов свертывания, в ответ на это организм усиливает фибринолитическую активность, чтобы не допустить закупорки сосудов тромбами.
Гипокоагуляция. В этот период наблюдается нехватка в организме тромбоцитов, так как организм израсходовал их запасы во время предшествующих стадий. Данная ситуация приводит к тому, что кровь сворачивается плохо.
Стадия восстановления. Итак, любая серьезная травма или кровотечение, или иной поражающий фактор, влечет за собой повышенный и неконтролируемый расход тромбоцитов и иных компонентов крови, отвечающих за ее свертывание. Это вызывает их дефицит и дальнейшую гипокоагуляцию с повышенной кровоточивостью. При условии, что в этот период пациенту будет оказана качественная медицинская помощь, у него наступит фаза восстановления.
Тяжесть поражения обуславливается тем, что тромбы формируются во всех мелких сосудах, что влечет за собой поражение большинства тканей органов и систем.
В зависимости от характера симптомов ДВС-синдрома и от тяжести их течения, различают следующие его формы:
Острая форма. Длительность ДВС-синдрома в острой форме может составлять от нескольких часов до нескольких дней. Чаще всего данное нарушение сопутствует травмам, сепсису, оперативным вмешательствам, гемотрансфузии при массивных кровопотерях.
Подострая форма. Длительность этой формы ДВС-синдрома может составлять несколько недель. Она чаще всего сопутствует хроническим заболеваниям инфекционного генеза и аутоиммунным процессам.
Хроническая форма. Эта форма ДВС-синдрома может длиться на протяжении нескольких лет. Чаще всего ее диагностируют терапевты, наблюдающие пациентов с болезнями печени, почек, сердца, сосудов, а также с сахарными диабетом. По мере прогрессирования основного заболевания, будут усиливаться симптомы ДВС-синдрома.
Иногда ДВС-синдром может развиваться буквально в течение нескольких минут. Такую форму патологии называют молниеносной. Чаще всего с таким вариантом ДВС-синдрома сталкиваются врачи акушерской практики.
Симптомы ДВС-синдрома
Если ДВС-синдром имеет подострое или хроническое течение, то диагностировать его по симптомам может быть весьма проблематично. Острая фаза, напротив, сопровождается выраженными клиническими проявлениями, которые выражаются кожными высыпаниями и усиленным кровотечением. При этом выставить диагноз не составляет труда.
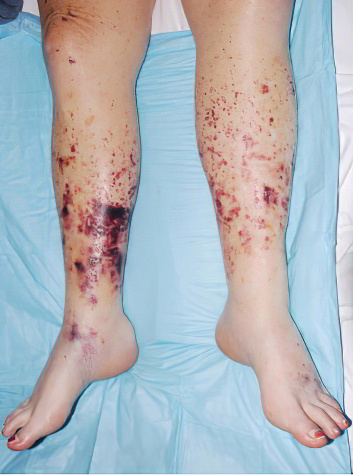
Так как на фоне ДВС-синдрома тромбы формируются в мелких сосудах, то пострадают в первую очередь такие органы, как: печень, легкие, кожа и головной мозг. Именно в них капиллярная сетка развита сильнее, чем в остальных органах. Прогноз на восстановление зависит от тяжести течения ДВС-синдрома.
К основным симптомам, позволяющим заподозрить ДВС-синдром, относят:
Появление геморрагической сыпи на коже. Возможно возникновение очагов некроза на лице, на руках и ногах.
Одышка. Она возникает в результате поражения легких. По мере нарастания дыхательной недостаточности возможна остановка дыхания с отеком легких.
Накопление фибрина в мелких сосудах почек приводит к сбоям в их работе, вплоть до развития почечной недостаточности. Это проявляется задержкой мочи и нарушением электролитного баланса в организме.
Неврологические расстройства являются следствием поражения головного мозга.
Также для ДВС-синдрома характерно появление носовых кровотечений, маточных кровотечений, появление гематом в области мягких тканей и внутренних органов.
Если рассматривать симптомы ДВС-синдрома в целом, то они сводится к появлению тромбозов и кровоизлияний, а также к нарушениям в работе большинства органов, которые являются жизнеобеспечивающими.
Диагностика ДВС-синдрома
Диагностика ДВС-синдрома невозможна только на основании его клинических проявлений. Выполнение лабораторных исследований является обязательным диагностическим мероприятий. Они дают возможность не только подтвердить наличие ДВС-синдрома, но также определить его стадию и форму.
Базовым методом исследования является коагулограмма крови, которая дает возможность обнаружить уменьшение количества тромбоцитов, рост фибриногена (на начальной стадии развития патологии) или его падение (на последующих этапах развития ДВС-синдрома). Также коагулограмма позволит определить увеличение времени свертывания крови и прочие нарушения.
Если человек погиб, то возможно проведение посмертной диагностики ДВС-синдрома. Для этого его ткани отправляют на гистологическое исследование. В них будут обнаружены форменные элементы крови, которые скапливаются в капиллярах, а также тромбы, закупоривающие их. Внутренние органы человека подвергаются множественным кровоизлияниям, покрыты участками некроза.
При подозрении на ДВС-синдром, необходимо контролировать показатели крови, так как на начальных стадиях развития патологии они могут быть в пределах нормы. Также нужно следить за нарушениями электролитного баланса в организме, за уровнем мочевины и креатинина в крови, за диурезом и pH крови.
Лечение ДВС-синдрома
Единой схемы, которую можно было бы применять для лечения любой формы ДВС-синдрома, просто не существует. Однако опираясь на стадии развития патологического процесса, врачи разработали определенные подходы к проведению терапии.
Для начала следует установить причину ДВС-синдрома.
В зависимости от этого, могут быть реализованы следующие подходы:
Назначение антибиотиков, если ДВС-синдром развивается на фоне гнойных состояний.
Восполнение крови при массивной кровопотере.
Стабилизация работы сердца и сосудов, артериального давления при развитии шокового состояния.
Оказание адекватной акушерской помощи.
Проведение обезболивания при развитии шока на фоне травмы или иных повреждений.
Чтобы устранить симптомы и проявления ДВС-синдрома, необходимо проводить следующую терапию:
Лечение антикоагулянтами. С этой целью чаще всего используют Гепарин, который позволяет нормализовать процессы свертывания крови, не дает формироваться тромбам, ускоряет процесс их растворения. В результате, работа органов и тканей нормализуется.
Назначение фибринолитиков и антифибринолитиков, что зависит от стадии ДВС-синдрома. Чтобы восполнить нехватку факторов свертываемости крови, пациенту назначают инфузионную терапию. Для этого используют замороженную плазму. Ее можно вводить с Гепарином, с препаратом Гордокс или Контрикал, которые препятствуют процессам гиперкоагуляции.
Улучшение текучести крови, назначение лекарственных средств для нормализации микроциркуляции крови в сосудах. Для достижения этих целей используют Аспирин, Трентал, Курантил и реологические растворы, например, Волювен и Реополиглюкин.
Проведение экстракорпоральной детоксикации. При этом пациенту проводят гемодиализ, плазмаферез, цитаферез.
Иногда решение о выборе терапевтической схемы приходится принимать очень быстро, так как на спасение жизни человека имеются считанные секунды. Обязательно нужно учитывать стадию развития ДВС-синдрома, так как в одно время показаны одни препараты, а в другой момент времени они могут быть категорически противопоказаны. Параллельно следует контролировать состояние свертывающей системы крови, ее электролитный и кислотно-щелочной баланс.
Также нельзя допускать, чтобы человек терпел боль, нужно проводить противошоковые мероприятия. На первой стадии развития патологического состояния пациенту вводят Гепарин.
В реанимацию доставляют всех больных, у которых имеется риск развития тромбогеморрагического синдрома, либо он уже диагностирован. Если этот синдром достиг 3 стадии, то вероятность летального исхода составляет 70%. Хроническое течение тромбогеморрагического синдрома всегда завершается гибелью больного.
Чтобы не допустить развития ДВС-синдрома, нужно своевременно его диагностировать и подбирать адекватную ситуации терапию. Чем раньше будет нормализован гемостаз, тем быстрее человек восстановится.
Видео: лекция А.И. Воробьева о ДВС-синдроме:

Автор статьи: Шутов Максим Евгеньевич | Врач-гематолог
Образование: В 2013 году закончен Курский государственный медицинский университет и получен диплом «Лечебное дело». Спустя 2 года окончена ординатура по специальности «Онкология». В 2016 году пройдена аспирантура в Национальном медико-хирургическом центре имени Н. И. Пирогова.

15 самых полезных продуктов для сердца и сосудов
 Нарушение процесса саморегуляции, способности человеческого организма поддерживать функциональные значимые процессы жизнедеятельности, связанное с недостатком запасов свертываемой системы крови, называется ДВС-синдром. Данный вид патологии приводит к развитию и образованию тромбозов, нарушений геморрагических и микроциркуляторных состояний. Основными характерными признаками ДВС-синдрома, являются высыпания на теле, повышенная кровоточивость, нарушения функциональных особенностей органов и систем.
Нарушение процесса саморегуляции, способности человеческого организма поддерживать функциональные значимые процессы жизнедеятельности, связанное с недостатком запасов свертываемой системы крови, называется ДВС-синдром. Данный вид патологии приводит к развитию и образованию тромбозов, нарушений геморрагических и микроциркуляторных состояний. Основными характерными признаками ДВС-синдрома, являются высыпания на теле, повышенная кровоточивость, нарушения функциональных особенностей органов и систем.
ДВС-синдром расшифровывается как диссеминированное внутрисосудистое свертывание. Иными словами его называют геморрагически диатезом. Данный вид патологии характерен повышенным ускорением коагуляции внутри сосудов, образованием сгустков рыхлой консистенции в микроциркуляторной сети.
Помимо этого, при наличии тромбогеморрагического синдрома, развиваются изменения в органах дистрофического, гипоксического и некротического характера. Они плохо поддаются устранению, так как существует риск возникновения обширных кровотечений в легочных структурах, почках, надпочечниках, печени и селезенке. Это связано с тем, что эти органы имеют общую микроциркуляторную сеть.
В медицинских кругах, синдром принято оценивать как ненормальную реакцию защитного типа, направленную, прежде всего, на устранение кровотечений при возможном нарушении целостности кровеносных сосудов и изолирование организма человека от поврежденных тканей. Подобный синдром может встречаться в различных сферах медицины – реаниматологии, хирургии, акушерстве и прочих.
Характерным для ДВС-синдрома, является плохое заживление ран, добавление инфекции гнойного характера, развитие рубцевания.
Патогенез болезни
Возникновение проблем с гомеостазом при тромбогеморрагическом синдроме, происходит за счет повышенной стимуляции свертывающей системы и чрезмерно быстром истощении антикоагулянтной и фибринообразующей систем.  Развивается патологический синдром по причине нескольких факторов, которые возникают в русле крови, способные активировать процесс свертываемости. В некоторых случаях, факторы влияют на медиаторы, действуя через эндотелий сосудистых стенок.
Развивается патологический синдром по причине нескольких факторов, которые возникают в русле крови, способные активировать процесс свертываемости. В некоторых случаях, факторы влияют на медиаторы, действуя через эндотелий сосудистых стенок.
Активаторами тромбогеморрагического синдрома, выступают:
- Токсические вещества;
- Бактериальные ферменты;
- Амниотическая жидкость;
- Комплексы иммунной системы;
- Катехоламин, вырабатываемый в момент сильного стресса;
- Снижение выброса крови из сердечной мышцы;
- Ацидоз;
- Сокращение объема циркулирующей крови.
В процессе изучения ДВС-синдрома, ученым удалось выделить четкие 4 стадии развития патологического процесса, сменяющие друг друга.
- Стадия – является начальной и характерна повышенной свертываемостью и объединением элементов клеточных структур внутри сосудов. Данная стадия обуславливается резким выбросом в кровяное русло тромбопластина, или же иных веществ, способных действовать как тромбопластин, запуская процессы внутреннего и внешнего свертывания. Начинает происходить спустя несколько минут после активации, или же на протяжении нескольких дней или месяцев в случае хронического течения.
- Стадия – характерна прогрессированием коагулопатии. В этот момент начинает развиваться острая недостача фибриногена, пластинок крови и факторов плазмы, в последствии того, что происходит избыточный расход при тромбообразовании и недостатке возмещения.
- Стадия – является критической стадией с выраженным понижением свертываемости. В этой стадии отмечают смещение баланса в гомеостазе с заметным замедлением свертываемости крови.
- Стадия – восстановления. В процессе развития данной стадии, наблюдаются частичные изменения в тканях и органах дистрофического и некротического характера. В случае осложнений, возникает острая недостаточность органов и систем организма.
Причины появления заболевания
Тромбогеморрагический синдром, развивается, как правило, не отдельно, а на фоне иных недугов, которые характеризуются повреждением целостности тканей, сосудов, форменных элементов крови. Основная причина возникновения патологии, это септические осложнения при вирусных и бактериальных инфекционных поражениях. Кроме того, ДВС-синдром, может развиваться у человека, после перенесенного сильного шока.
Важно! ДВС-синдром, достаточно распространенное явление в акушерской практике, наблюдающееся при тяжелом течении беременности, предлежании плаценты, преждевременном отслоении плаценты, гибели плода внутри утробы матери, эмболии околоплодной жидкостью, ручном отделении последа и при кесаревом сечении.
Причиной появления патологии, могут быть и метастазы от злокачественных новообразований, травмы обширного характера, ожоги, оперативные вмешательства.
Достаточно часто ДВС-синдром, регистрируют после проведения оперативных вмешательств, связанных с протезированием сосудов и клапанов сердечной мышцы, транссфузии крови и ее частиц, пересадке органов и тканей, а также после применения искусственного кровообращения.
Причины, которые могут подтолкнуть к появлению и развитию ДВС-синдрома:
- Заболевания сердечно-сосудистой системы, различное этиологии;
- Прием лекарственных препаратов – диуретиков и оральных контрацептивов;
- Отравления острого характера, например змеиным ядом;
- Тяжелые аллергические проявления.
к содержанию ↑
Классификация ДВС-синдрома
В зависимости от скорости, с которой начинает развиваться ДВС-синдром, его принято классифицировать на:
Острая форма развития, происходит при слишком резком выбросе в кровяное русло тромбопластин и похожих на него факторов. Как правило, происходит данная форма при патологиях в акушерстве, больших полостных оперативных вмешательствах, больших травмах и при длительном сдавливании тканей. Характерными чертами для острой формы, являются резкая смена стадий и отсутствие защитного механизма антикоагуляции.
Подострая и хронические формы тромбогеморрагического синдрома, характерны для повреждений эндотелия сосудистых стенок. Активирующим в данном случае, становиться атеросклероз и его осложнения.
Что примечательно, данная патология, может быть локальной, ограниченной одним органом, или же распространенной на всех органах человеческого организма. Кроме форм ДВС-синдрома, различают также и разделение по компенсаторному потенциалу.
- Компенсированный – сгустки крови, которые образовываются, поддаются распаду, в процессе усиления фибринолиза, факторы крови восполняются из запасов в процессе биосинтеза.
- Субкомпенсированный – проявляется в виде синдрома средней степени прохождения.
- Декопенсированный – для этого синдрома характерна реакция фибринолиза каскадного типа, несостоятельность процессов свертываемости.
Симптоматика синдрома
 Проявление ДВС-синдрома в клинической картине, определено за счет темпов развития и распространения пораженных участков. А также зависит от стадии протекания патологического процесса, состояния в целом механизмов замещения, присоединение другого, сопутствующего недуга.
Проявление ДВС-синдрома в клинической картине, определено за счет темпов развития и распространения пораженных участков. А также зависит от стадии протекания патологического процесса, состояния в целом механизмов замещения, присоединение другого, сопутствующего недуга.
Острая, манифестная форма, характеризуется резким ухудшением состояния пациента, шоковым состоянием, резким падением артериального давления, потерей сознания, признаками отека легочных структур и острой недостаточности дыхания. Нарастает кровоточивость, с кровотечениями обильного характера в легких, матке, носовой полости и пищеварительном тракте.
В частоте случаев возникает дистрофия сердечной мышцы, отмирание клеток поджелудочной железы, воспаления желудка. При возникновении подобной стадии ДВС-синдрома в процессе родоразрешения и эмболии амниотической жидкостью, нарастает геморрагический шок, и летальность для матери и плода наступает в 85% случаев.
Подострая форма патологии, имеет ограниченный характер и благоприятное течение. Проявляется в виде геморрагической сыпи, гематом, повышенная кровоточивость из ран и слизистых оболочек. Нередко, возникает эффект «кровавого пота» и «кровавых слез». Кожные покровы бледнеют, температура тела резко падает.
В легочных, почечных и печеночных структурах образовывается отек и повышенное наполнение этих органов кровью. Появляются очаги некроза и большое количество кровоизлияний. Коварность подострой формы в том, что, как правило, она протекает совершенно бессимптомно.
Осложнениями тромбогеморрагического синдрома, являются:
- Острая недостаточность дыхания;
- Отмирание клеток печени;
- Язвенные образования на слизистой поверхности желудка;
- Множественные кровоизлияния в кишечном тракте;
- Отмирание клеток поджелудочной железы;
- Инсульт ишемического характера;
- Постгеморрагическая анемия.
к содержанию ↑
Диагностика тромбогеморрагии
Для того чтобы точно поставить диагноз, специалисту необходимо знать анамнез, для поиска этиологического фактора. Помимо этого, используют данные лабораторных исследований, заключающихся в заборе крови и урины, а также мазке крови, коагулограмме и иммунофлюорисцентном анализе.
Патология характеризуется кровоизлияниями сразу в нескольких местах. Малосимптомное течение можно выявить только при помощи лабораторных исследований. Обязательными тестами, которые необходимо сдать пациенту для постановки точного диагноза, являются:
- Определение количества тромбоцитов;
- Определение количества фибриногена;
- Активированное частичное тромбопластиновое время;
- Время свертываемости крови по Ли-Уайту.
Кроме того, проводят исследование специальными маркерами свертывания внутри сосудов и применяют методику паракоагуляционных проб, для подтверждения диагноза.
При положительном результате и подтверждении ДВС-синдрома, в мазке крови присутствуют фрагментированныеэритроциты, отмечается резкая нехватка тромбоцитов и фибриногена, а также повышенное содержание продуктов деградации фибрина, смена в сторону увеличения протромбинового времени, отсутствие образования кровяного сгустка.
В дополнение к анализам лабораторных исследований, назначают исследования легочных структур, почек, печени, системы сердца и сосудов, а также, что немаловажно, мозга.
Лечение ДВС-синдрома
Пациенты с ДВС-синдромом, нуждаются в своевременном, немедленном лечении. Производится доставка больного в реанимационное отделение, с привлечением врачей реаниматологов, специалистов, по переливанию крови и врачей, специализирующихся на нарушениях свертываемости крови.
- Прежде всего, необходимо устранить причину появления ДВС-синдрома. Для этого назначают антибиотикотерапию при инфекционных недугах, позволяющую прекратить рост и размножение бактериальной микрофлоры. Также назначаются и противовирусные и противомикотические средства.
- Если быстро устранить причину не представляется возможным – в случае большого размера злокачественного новообразования, которая по мере роста и развития поражает расположенные рядом ткани, необходима длительная терапия и профилактика тромбогеморрагического синдрома.
- Важным пунктом, является нормализация кровообращения. Для этого широко применяют специальные растворы, способные заменить жидкую часть крови – плазмозаменители. Назначаются медикаментозные препараты, способные расширять мелкие артерии, а также лекарственные средства, для нормализации резко упавшего давления в артериях – вазопрессоры.
- Нормализовать свертываемость крови, помогут специальные медикаментозные средства – прямые антикоагулянты. Они позволяют снизить или же прекратить образование новых тромбов.
- Введение свежезамороженной плазмы крови от донора, для восполнения недостающих факторов для нормальной свертываемости крови, для восстановления свертываемости и остановки кровотечений.
- Вливание тромбоцитарной массы от доноров для воспаления уровня тромбоцитов.
- Аппаратная методика очистки крови – плазмафорез.
- В случае поражения внутренних органов и систем, проводится искусственная вентиляция легочных структур.
к содержанию ↑
Осложнения и последствия синдрома
В последствии перенесенного патологического процесса, возможно нарушение общего кровотока, что влечет за собой нарушения функциональных особенностей внутренних органов человека, помимо этого, наблюдается:
- Резкое падение артериального и венозного давления, влияющее на общее состояние органов пациента.
- Малокровие постгеморрагического типа – характерно резким снижением общего количества форменных элементов крови – эритроцитов, переносящих кислород к тканям и клеткам организма.
- Кома анемического характера – потеря сознания, отсутствие реакций на раздражители, по причине недостаточного снабжения головного мозга кислородом.
При отсутствии надлежащего лечения, летальный исход наступает в 98% случаев у всех пациентов, независимо от возраста, пола и сопутствующих заболеваний. При своевременно оказанной помощи, удается выжить четырем из пяти пациентов.
Информация
Опубликовано: «Онкология и радиология Казахстана» №4(21) 2011г., стр24-26
Чурсин В.В.
Диссеминированное внутрисосудистое свертывание крови
Кафедра анестезиологии и реаниматологии с курсом трансфузиологии АГИУВ
Введение
В классическую схему представления о синдроме ДВС жизнь вносит свои коррективы, основанные на клинических наблюдениях и переосмысливании привычных и догматизированных постулатов.
ДВС – приобретенная коагулопатия, расстройство системной коагуляции, характеризующееся распространенным микротромбообразованием, на фоне активациии прокоагулянтов и/или фибринолиза и потреблением антикоагулянтов, исходом которого является полиорганная недостаточность или кровотечение.
ДВС – это приобретенный неспецифический синдром, встречающийся при различной клинической патологии.
Не следует путать ДВС с коагулопатией разведения, которая может развиться при острой массивной кровопотере и проведении инфузионно-трансфузионной терапии без восполнения факторов свертывающей системы или с применением коллоидов, угнетающих коагуляцию и эффективность тромбоцитов. Также не является следствием ДВС и геморрагический синдром, связанный с охлаждением тела – при гипотермии система коагуляционного гемостаза просто выключается и кровь не сворачивается, тромбы не образуются. Не связаны с ДВС и состояния, при которых нарушен синтез факторов коагуляционного гемостаза — болезни печени, острая или хроническая печеночная недостаточность (вирусный гепатит), нарушения функции кишечника.
Этиология
Патофизиология
К сожалению, многие исследователи этого сложного синдрома рассматривают его в отрыве от состояния других систем организма. В следствие этого достаточно подробно изучен и описывается механизм взаимодействия факторов гемостаза чуть ли не на молекулярном уровне, а вот динамика клиники остается не совсем понятной даже самим исследователям. Доказательством тому является описание клиники ДВС – практически во всех руководствах описывается бледность и прохладность кожных покровов как один из явных признаков этого синдрома. В то же время не уточняется механизм «побледнения и похолодания». «Классическое» описание ДВС – «расстройства кровообращения аналогичны таковым при гиповолемии: артериальная гипотензия, тахикардия, периферическая вазоконстрикция, признаки органной гипоперфузии (олигурия, нарушения сознания); в тяжелых случаях клиническая картина соответствует типичному геморрагическому шоку» и т.д. Касательно подобных описаний можно сразу заметить, что авторы путают причину и следствие – не ДВС порождает клинику шока, а ДВС рождается или приобретает свое страшное обличие именно при шоке – нарушении капиллярного кровотока.
По нашему мнению, патогенез этого грозного и смертельного синдрома необходимо рассматривать в совокупности изменений всего гомеостаза и в частности – с изменениями со стороны сердечно-сосудистой системы. Логика здесь достаточно простая – ДВС – это патологический синдром, связанный с изменением свойств крови, а кровь, как известно, является сложной жидкостью и находится не где-то, а в сосудах. Соответственно, кровь может иметь разную вязкость, течь быстро или медленно по разным сосудам.
Как известно, в ответ на воспалительный процесс или тканевую травму происходит активация свертывающей системы за счет изменения свойств сосудистой стенки, повышения активности тромбоцитов и повышенного внутрисосудистого тромбообразования. Этот процесс может протекать вяло и не проявляться клинически, т.к. в противовесе находится противосвертывающая система, постоянно лизирующая микросгустки. В таком «вялом», хроническом состоянии ДВС может протекать достаточно долго и не иметь значимых клинических проявлений, как например, у онкологических больных.
Здесь можно провести аналогию между двумя грозными осложнениями – ДВС и жировая эмболия. Как известно, даже при полном здоровье в крови может присутствовать дезэмульгированный жир, например после приема жирной пищи, но жировая эмболия не развивается. Два этих осложнения опять же связывает гемодинамика, а точнее – ее нарушения.
Следующее заблуждение, связанное с представлением о ДВС – это, то, что следствием ДВС обязательно является кровотечение, от которого и умирают больные. Следует заметить, что исход ДВС в смертельное кровотечение бывает очень редко – не более нескольких процентов. В сотни раз чаще больные умирают от другого исхода ДВС – генерализованные микротромбозы, порождающие полиорганную дисфункцию, и смерть при этом медленная и мучительная. Этот факт могут подтвердить патологанатомы, которые фиксируют при аутопсии эти самые микротромбозы с давностью образования несколько суток – вокруг тромбированных капилляров уже развился некроз.
Итак, чтобы представит истинное лицо ДВС, рассмотрим существующую классификацию стадий (фаз) (Федорова З.Д. и др. (1979), Барышев Б.А. (1981)):
1. Компенсированная форма – гиперкоагуляция (ДВС I).
2. Субкомпенсированная форма – коагулопатия потребления без активации фибринолиза (ДВСII)
3. и с активацией вторичного фибринолиза (ДВС III).
4. Декомпенсированная форма – полное несвертывание крови (ДВС IV).
Гиперкоагуляция – как было сказано выше, это состояние может быть хроническим и не представлять угрозу для жизни – идет воспалительный процесс, постоянно образуются микросгустки и также успешно лизируются. В коагулограмме видно повышение активности свертывающей системы – повышен фибриноген, есть воспалительный фибриноген; могут наблюдаться и результаты аутолизиса – ПДФ, Д-димер. Клиники никакой нет. Если человек нормально питается, печень и кишечник нормально работают, то процесс течет до выздоровления от основного заболевания. Ничего страшного. Хотя при определенных условиях могут образовываться более крупные тромбы в венозных сосудах, и тогда больной заполучает ТГВ (тромбозы глубоких вен) или ТЭЛА. Некоторые авторы рассматриваю такую ситуацию не как ДВС, а как изолированный «синдром гиперкоагуляции».
Если есть проблемы с синтезом факторов свертывающей системы, то уже можно наблюдать ДВС II, характеризующийся снижением уровня факторов по данным коагулограммы. Клиники тоже нет. Тоже ничего страшного, за исключением того, что если где-то возникнет механическое повреждение целостности сосудов, то система гемостаза не сможет достаточно активно этому противостоять, т.е. эрозивные поражения ЖКТ, механические или трофические повреждения слизистых буду кровить сильнее и дольше.
А вот если абсолютно здоровый человек окажется в шоковом состоянии, то ДВС I может его и погубить. В чем же разница? В микроциркуляции – в эффективности капиллярного кровотока! При вялом-хроническом ДВС капиллярный кровоток не нарушен – капилляры проходимы для форменных элементов, скорость кровотока достаточная. Даже если образуется микротромб, то его выносит в общий кровоток, где он и лизируется. Совершенно другая ситуация при шоке. При «холодных» шоках (травматический-геморрагический, гиповолемический, кардиогенный) развивается централизация – останавливается капиллярный кровоток, где и образуются микротромбы. Если первоначально защитная – функциональная централизация продолжается несколько часов, то эти микротромбы уже не вымываются и не лизируются, капилляр блокируется навсегда (уже морфологическая централизация), обрекая на гибель клетки, которые питались от этого капилляра. Появляются очаги некроза и развивается полиорганная недостаточность, т.к. блок микроциркуляции при централизации затрагивает почти все органы. В кровоток поступает большое количество продуктов некроза, нарушаются барьерные функции. В итоге асептический некроз переходит в септический и усугубляет состояние больного.
Блок микроциркуляции, т.е. апогей ДВС I как раз и приходится на развернутую клинику шока – бледность, прохладность, гемодинамические нарушения и т.п. Лабораторно – гиперкоагуляция без признаков активного фибринолиза, может быть дефицит факторов свертывающей сиситемы, связанный как с кровопотерей, так и с расходом-потреблением (ДВС II). Тромбоцитопения не характерна, т.к. тромбы образуются без их участия. Дальше ДВС не идет – повода нет и «Мавр уже сделал своё дело…».
Здесь можно опять вернуться к аналогии между ДВС и жировой эмболией – именно при шоке гиперлипидемия и дезэмульгация и может привести к развитию синдрома жировой эмболии. Механизм тот же – нарушения микроциркуляции.
Небольшое различие в печальной динамике бывает при ожоговом, а иногда и при гиповолемическм шоке – здесь определенную роль играет еще один фактор, определяющий ток крови по капиллярам – вязкость. Именно при этих состояниях значимо повышается вязкость крови, развивается гемоконцентрация, так же способствующая блоку микроциркуляции.
Несколько иная ситуация при «тёплых» шоках (анафилактическом, септическом). Здесь ведущую патогенетическую роль в развитии ДВС I играет еще один фактор – скорость кровотока. При «тёплых» шоках развивается паралич микроциркуляции и скорость кровотока резко снижается – открыто слишком много капилляров. На фоне поражения сосудистого эндотелия повышается активность тромбоцитов и тромбообразование осуществляется с их участием, в следствии чего наблюдается резкое снижение их количества. Повышается и вязкость крови за счет ухода жидкости и белка в интерстиций – проницаемость капиллярной стенки возрастает. Если больные переживают шоковое состояние, то по коагулограмме больше чем ДВС II не увидим, но это состояние системы гемостаза быстро обратимо на фоне еще функционирующей печени. Такие больные бывают, что и погибают в конечном итоге от кровотечений, но не ДВС-ных – либо перфорации, либо эрозии ЖКТ, либо маточные. Если же больные погибают быстро, то геморрагический синдром если и успевает развиться, то это не ДВС, геморрагии связаны с нарушениями первичного — сосудисто-тромбоцитарного гемостаза – тромбоцитопенией и поражением сосудистой стенки.
Теперь о кровотечениях, непосредственно связанных с первичным повреждением – травмой или повреждением сосудов. Эти кровотечения сначала «механические» — нарушение целостности сосудов, но могут перейти и в коагулопатические, но не ДВС-ные. Факторы свертывающей и противосвертывающей системы, а также и тромбоциты, вытекают вместе с кровью, разводятся при инфузии, имитируя коагулопатию потребления – ДВС III, а иногда и инактивируются инфузией коллоидов в больших количествах (известный эффект угнетения первичного и вторичного гемостаза). Подобные состояния правильней именовать и классифицировать как «коагулопатию разведения». Прекрасно лечатся трансфузией СЗП и тромбоцитами.
Есть, конечно, и кровотечения, которые действительно связаны с ДВС и чаще всего они случаются в акушерстве. Но и в этих случаях их развитие не связано с той стадийностью, которую представляют классически.
«Хронический ДВС» при беременности – абсолютно физиологический процесс при абсолютно нормально протекающей беременности, и это известно давно. Бесспорно, что при осложненном течении беременности гиперкоагуляция может и приобретает более агрессивное течение – на фоне генерализованного вазоспазма (но не такого как при шоках) интенсивность микротромбозов повышается, что и приводит к развитию энцефалопатии, поражению печени и почек, тоже за счет микротромбозов. Но это, опять же, не является причиной акушерских кровотечений, хотя расход факторов свертывающей системы возрастает, но фибринолиз не активизируется, по-видимому, за счет патологических изменений в сосудистой стенке и неактивности «кровяного» плазмина.
Критическим состояние гемостаза становиться по нескольким причинам и по следующей схеме – сначала всегда бывает «механическая» кровопотеря — отслойка плаценты, кровопотеря при родах или при кесаревом сечении. Далее, на фоне гиперактивации свертывающей системы начинается мощнейший фибринолиз, причина которого в выбросе в кровоток тканевого плазмина или веществ с аналогичным эффектом из тканей матки, которая ими переполнена, особенно при ее патологических изменениях. Динамика ситуации очень быстрая – «помяли» матку при кесаревом или при родах или уже во время ампутации – и в кровоток попало огромное количество фибринолитиков или веществ, провоцирующих собственный фибринолиз. На эту критическую ситуацию быстро наслаивается гемодилюция и разведение факторов противосвертывающей системы и тромбоцитов, антикоагулянтный эффект коллоидов, которые обычно необдуманно применяются для компенсации кровопотери, а также холодовая когагулопатия, связанная с кровопотерей и введением холодных (комнатной температуры) растворов.
Вся эта ситуация формально укладывается в классическое представление о динамике ДВС – исходная гиперкоагуляция, далее она же уже с признаками дефицита факторов, потом «ответная активация фибринолиза», потом полная несостоятельность. А ведь активация фибринолиза далеко не «ответная», а тяжело патологическая и не связана с классическим представлением о динамике ДВС. Точно такую же картину можно наблюдать при проведении тромболизиса, когда экзогенный мощнейший фибринолитик вводиться в кровоток – растворяются любые тромбы, но обычно кровотечений не бывает, т.к. нет раневой поверхности. А если проводят тромболизис у недавно прооперированных больных (такое случается, когда пытаются лечить ТЭЛА в послеоперационном периоде), то получают полноценное «акушерское кровотечение»!
Таким образом, более рационально разделять ДВС не по последовательным фазам, а по форме – гиперкоагуляционной и гипокоагуляционной. Возможно, что еще более целесообразно разделить на разные варианты коагулопатий – сам ДВС, но только I и II фаза по используемой классификации, и второй вид коагулопатии – «Фибринолитическая коагулопатия», соответствующая III и IV фазам.
Казалось бы – какая разница, ведь механизм коагулопатии тот же. Разница в толковании клиники и лабораторных данных породила устойчивый неверный подход к лечению таких состояний. Чего стоит ситуация, когда повышенную кровоточивость тканей матки расценивают как ДВС при отсутствии кровоточивости других тканей! Ведь не может же быть локальный ДВС матки или левой ноги!
А «классическое лечение» — СЗП с гепарином, коллоиды, холод на матку! Чего им достигали? Дополнительно вводили плазмин, поддерживали фибринолиз и угнетали гемостаз – не более. Провоцировали потерю нескольких ОЦК, потом доходили до теплой крови и, о чудо, спасали некоторых больных.
Лабораторная диагностика
1. Определение D-димера – единственный тест, дающий достаточно основания для постановки диагноза ДВС-синдрома в фазе гиперкоагуляции.
D-димер представляет собой один из продуктов деградации фибриногена (ПДФ) и его появление в кровотоке свидетельствует о двух последовательных событиях — генерализованном образовании фибрина и активном фибринолизе.
При дилюционной коагулопатии D-димер не образуется.
2. Определение ПДФ дает в основном информацию об активности первичного фибринолиза, который происходит вне связи с генерализованным тромбообразованием.
Диагностическая ценность этого теста невелика. Тем не менее, повышенный уровень ПДФ выявляется у 89-100% больных.
3. Уровень фибриногена в плазме крови определяет способность организма останавливать кровотечения. Следует иметь в виду, что фибриноген относится к белкам «острой фазы», поэтому его содержание на начальной стадии ДВС обычно повышено.
4. ПТИ или МНО определяет содержание в плазме К-витаминзависимых факторов свертывающей системы, т.е. потенциал защиты от кровотечений.
5. Содержание тромбоцитов, при гиперкоагуляции, как правило, повышено, при кровотечении снижется. Уровень тромбоцитов менее 30х10 9 /л считают критическим.
6. Время свертывания – скрининговый тест, определяющий эффективность свертывающей системы. Несмотря на простоту, достаточно информативный и ценный.
7. Тест спонтанного лизиса сгустка (СЛС) – скрининговый тест, позволяющий оперативно определить активность фибринолиза при ДВСIII.
Лечение
Отсутствие убедительных данных об эффективности какого-либо лечебного алгоритма при ДВС превращают терапию его в своего рода искусство балансирования на грани возможного и недопустимого.
Основная задача лечения ДВС – устранение его причины и предотвращение ситуаций, которые могут спровоцировать его печальную финализацию.
В соответствии с изложенными выше двумя вариантами этого вида коагулопатии, не связанными между собой последовательностью развития, следует разделить рекомендации по лечению также на два варианта.
Гиперкоагуляция и блок микроциркуляции.
Следует отдавать себе отчет, что состоявшийся морфологически блок микроциркуляции лечению уже не подлежит. Нельзя допускать функциональный блок микроциркуляции (централизацию) на длительное время, так как даже у исходно здорового человека это может привести к необратимым изменениям достаточно быстро. У исходно больного человека с уже имеющейся гиперкоагуляцией, функциональный блок микроциркуляции еще быстрее перейдет на морфологический уровень и необратимый микротромбоз.
Таким образом, основной вид профилактического лечения заключается в поддержании нормальной вязкости крови и скорости кровотока, а также в предотвращении функционального блока микроциркуляции – централизации, т.е. предотвращении повышения сосудистого тонуса – постнагрузки. Нельзя также допускать и выраженное снижение постнагрузки, когда значительно снижается скорость капиллярного кровотока. Особенно это опасно при исходной гиперкоагуляции и повышенной вязкости крови.
Нормализация гемодинамики осуществляется диагностикой варианта кровообращения и соответствующей коррекцией сосудистого тонуса (вазодилятаторы или вазопрессоры), а также поддержанием достаточной скорости кровотока кардиотониками (дофамин, сердечные гликозиды).
Гепаринотерапия не показала эффективность в подобных ситуациях, однако предотвращает до половины случаев образования крупных тромбов и может быть рекомендована при исходной гиперкоагуляции, в некоторых клинических ситуациях вместе с антиагрегантами или реокорректорами. Необходим контроль за уровнем физиологических антикоагулянтов, в частности за антитромбином.
Гипокоагуляция, фибринолитическая коагулопатия.
Критическая коагулопатия неразрешима до тех пор, пока действуют ее пусковые механизмы.
Для лечения фибринолитической коагулопатии при акушерских кровотечениях необходимо снизить фибринолитическую активность и восстановить коагуляционные способности крови. Это проводят под контролем коагулограммы. Торможение фибринолитической активности достигают введением ингибиторов животного происхождения — контрикала, трасилола, гордокса. Ингибиторы фибринолиза применяют строго под контролем коагулограммы. Также применяют препараты транексамовой кислоты (Трамин) или аминокапроновой кислоты.
Восстановление коагуляционных свойств крови проводят только после торможения фибринолиза и достигают замещающей терапией — переливанием свежезамороженной плазмы. СЗП начинают вводить через 15 минут после введения болюса антифибринолитика. При несоблюдении этой последовательности больной вместе с факторами свертывающей системы получает и дополнительную дозу физиологичеких фибринолитиков, которые также содержатся в СЗП.
Введение антикоагулянтов (гепаринов), антиагрегантов и реокорректоров (растворы декстрана, ГЭК) категорически противопоказано. Необходимо следить за уровнем кальция, т.к. введение вместе с компонентами крови большого количества цитрата может иметь эффект прямого антикоагулянта.
Наряду с постоянным лабораторным контролем за гемостазом (в т.ч. и за уровнем тромбоцитов), необходимо следить и за температурой тела, чтобы исключить коагулопатию разведения или гипотермическую гипокоагуляцию.