Содержание:
 Кардиопатией называется патология сердечной мышцы. При недостаточном внимании к болезни она развивается в серьезные проблемы, к примеру, сердечную недостаточность. Детская кардиопатия связана с неправильным развитием сердца, однако все чаще встречаются и другие разновидности, поэтому родителям стоит всерьез задуматься о том, что это такое – кардиопатия у подростков и детей?
Кардиопатией называется патология сердечной мышцы. При недостаточном внимании к болезни она развивается в серьезные проблемы, к примеру, сердечную недостаточность. Детская кардиопатия связана с неправильным развитием сердца, однако все чаще встречаются и другие разновидности, поэтому родителям стоит всерьез задуматься о том, что это такое – кардиопатия у подростков и детей?
Существует две основных разновидности кардиопатии у подростков и детей:
Внешне разницу между этими разновидностями иногда довольно сложно выявить. Хотя кардиомиопатию у новорожденных можно диагностировать на первых двух неделях жизни, такое раннее проявление болезни все еще остается редкостью. Чаще всего примерно до 7 лет малыш практически не жалуется на симптомы врожденной кардиопатии. Иногда причиной для беспокойства может стать наблюдение за поведением ребенка во время подвижных игр, однако, в большинстве случаев врожденный порок не дает о себе знать до 7–12 лет.
Этот же возраст у детей совпадает с появлением приобретенной кардиопатии. Вторая волна жалоб на боли в сердце обычно наступает ближе к 15 годам, когда подросток вступает в пубертатный период.

Приобретенную патологию можно разделить еще на несколько категорий, в зависимости от причин проявления болезни:
- Вторичная кардиомиопатия у детей. Патология возникает в результате некоторых заболеваний в детском возрасте. Хотя к группе риска сопряженных болезней относятся такие патологии, как миокардит или астма, болезнь сердца может развиться и на фоне долгого насморка или обычной простуды.
- Функциональная. Болезнь сердца в данном случае является реакцией организма на чрезмерную физическую нагрузку. Подвижные игры для детей – обычное дело, они не станут причиной функциональной патологии. А вот занятия в различных спортивных секциях могут привести к заболеванию. Обычно это вина тренера или учителя, который заставляет ребенка выполнить нагрузку, слишком тяжелую для его возраста.
Можно выделить и другие разновидности в этой классификации. К примеру, тонзиллогенная кардиопатия тоже часто развивается у детей, так как связана с наличием тонзиллита в миндалинах и аденоидах. А инфекционно-токсическую кардиопатию можно считать как вторичной моделью, так и обособленным заболеванием.
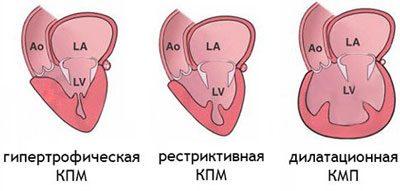
Следует выделить классификацию патологии, связанную с тем, какие именно изменения возникают в сердце. Суть дилатационной разновидности заключается в том, что растягиваются мышцы левого желудочка. Фактически сердечные стенки не меняют своей толщины, однако из-за увеличения объема участка сердца, сокращения мышцы недостаточно резкие и сильные для нормальной работы. Также такой вид могут называть застойным, так как движение крови сильно замедлено. Хотя в большинстве случаев дилатационную кардиопатию относят к приобретенным заболеваниям, не исключается вероятность врожденного порока.
Гипертрофическая кардиопатия выражается в утолщении стенок. При этом они также теряют свою эластичность, поэтому для нормального кровотока требуется большее усилие со стороны сердца. Заболевание также бывает врожденным и приобретенным; на врожденную патологию влияет наследственность, а не проблемы с внутриутробным развитием.
Термин диспластическая кардиопатия у детей используется лишь на территории стран постсоветского пространства. Второе ее название – рестриктивная. Она редко встречается в детском возрасте, хотя в советские времена врачи обычно приписывали именно эту категорию. Суть этого вида в том, что мышечная ткань замещается соединительной тканью.
Причины
 Врожденная кардиопатия связана с внутриутробным развитием, поэтому во время беременности женщинам необходимо периодически обследоваться у врача, а также следить за своим здоровьем. Желательно отказаться от вредных привычек, которые имеют влияние на формирование плода.
Врожденная кардиопатия связана с внутриутробным развитием, поэтому во время беременности женщинам необходимо периодически обследоваться у врача, а также следить за своим здоровьем. Желательно отказаться от вредных привычек, которые имеют влияние на формирование плода.
К сожалению, даже в таком случае нет гарантии в том, что ребенок родится абсолютно здоровым. Для врожденной патологии большую роль играет наследственность и проблемы с сердцем у ближайших родственников. Чаще всего они «повторяются» и у малыша.
Частично причины приобретенной кардиопатии рассматривались в предыдущем пункте:
- Чрезмерная физическая нагрузка;
- Последствия перенесенных болезней.
Эти факторы очень часто влияют на состояние сердечной мышцы и приводят к изменениям. Однако, если заболевание проявило себя в подростковом возрасте, причиной становится гормональный фон. Также на подростков часто влияют внешние факторы в виде стрессов и неврозов, поэтому многие симптомы могут проявиться, если ребенок переволновался. Для детей младшего возраста это менее характерно, хотя возможны исключения для малышей из неблагополучных семей, которые постоянно живут в условиях стресса.
Симптомы
 У ребенка с функциональной кардиопатией симптомы такие же, как и при врожденной патологии. В первую очередь, это усталость. Дети дошкольного возраста очень подвижные, поэтому заметить какие-то симптомы можно на ранних стадиях во время подвижных игр.
У ребенка с функциональной кардиопатией симптомы такие же, как и при врожденной патологии. В первую очередь, это усталость. Дети дошкольного возраста очень подвижные, поэтому заметить какие-то симптомы можно на ранних стадиях во время подвижных игр.
Хотя ребенок не всегда в этом возрасте способен описать свое состояние, при постоянном наблюдении отмечается резкий отказ от подвижных игр на небольшой период. Это связано с тем, что в моменты активности сердце должно быстрее перекачивать кровь, при кардиопатии с этим есть проблемы, поэтому ребенок чувствует боли в сердце. По определенному набору симптомов врач может локализовать проблему в сердце.
К примеру, при патологии левого желудочка или предсердия ребенок имеет очень низкую выносливость. Он не способен продолжительное время заниматься физкультурой, очень быстро устает. В период особо активной нагрузки случаются приступы тахикардии. Внешне ребенок очень бледный, особенно это заметно по носогубному треугольнику, где кожа из-за недостатка кислорода может отдавать синим цветом.
Если заболевание затрагивает правое предсердие или желудочек, кроме болей в сердце ребенок при физической активности будет чувствовать не только слабость. Усилится потоотделение, часто у детей бывают отеки. Одышка сопровождает ребенка даже при незначительных усилиях. Также стоит обратить внимание на кашель. В данном случае он не является последствием болезни, так как кроме кашля и ранее перечисленных признаков, ребенок не жалуется на свое самочувствие.
Родителям стоит быть внимательней и прислушиваться к жалобам детей, а также обращать внимание на их поведение. Слишком частая утомляемость, головокружение и одышка – уже серьезный повод провести обследование, диагностика без труда сможет выявить причину состояния.
Вторичная кардиопатия у детей более разнообразна в плане симптомов, так как большинство из них не относятся непосредственно к проблемам сердца. На переднем плане стоят признаки текущего заболевания. Так как ребенок в этот момент проходит лечение, педиатр должен сам заподозрить возможность развития патологии сердца и отправить к кардиологу, где уже проводится непосредственная диагностика.
Диагностика
 Сложнее всего вывить кардиопатию у новорожденных, поэтому подозрение на проблемы с сердцем обычно возникает еще в момент родов. Обычно это асфиксия, родовые травмы и наличие инфекции. Наиболее часто диагностируют постгипоксическую кардиопатию у грудничков. Любой из этих пунктов может стать причиной более тщательного наблюдения за новорожденным в первые недели его жизни.
Сложнее всего вывить кардиопатию у новорожденных, поэтому подозрение на проблемы с сердцем обычно возникает еще в момент родов. Обычно это асфиксия, родовые травмы и наличие инфекции. Наиболее часто диагностируют постгипоксическую кардиопатию у грудничков. Любой из этих пунктов может стать причиной более тщательного наблюдения за новорожденным в первые недели его жизни.
Для непосредственной диагностики используют 3 основных метода:
Проблемы с сердцем отражаются на его ритме, а с помощью этих способов можно досконально изучить сердцебиение и поставить диагноз. К примеру, для ЭКГ электроды ставятся на разные участки, что соответствует разным областям сердца. Готовая диаграмма вырисовывает картину по каждому участку, что дает возможность определить конкретную разновидность болезни.
В некоторых случаях кардиолог может назначить дополнительно рентген грудной клетки. Такая «фотография» сердечной мышцы позволяет увидеть, насколько увеличен желудочек. Чаще всего рентген назначают при дилатационной кардиопатии.
Лечение
 Лечение кардиопатии у детей и подростков довольно результативно. Если придерживаться всех рекомендаций врача, то заболевание останется только детским воспоминанием. Стоит отметить, что лечение обычно довольно длительное и во многом зависит от разновидности патологии.
Лечение кардиопатии у детей и подростков довольно результативно. Если придерживаться всех рекомендаций врача, то заболевание останется только детским воспоминанием. Стоит отметить, что лечение обычно довольно длительное и во многом зависит от разновидности патологии.
Основным способом лечения является медикаментозная терапия. Набор препаратов назначает только врач, исходя из индивидуальных особенностей организма и болезни. Часто выписывают Верапамил, Анаприлин, ингибиторы АПФ, а также лекарства на основе валерианы. Иногда для кардинального лечения проводится гормональная терапия.
Функциональная кардиопатия у детей может лечиться санаторными методами с помощью физиотерапии. Также в качестве рекомендации родителям предписывают следить за распорядком дня ребенка. Он должен больше времени проводить на свежем воздухе, заниматься лечебной физкультурой. Прописывается даже специальная диета. Наличие даже обычной простуды при кардиопатии должно стать поводом для похода к врачу.
 С каждым годом врачи все чаще и чаще диагностируют у своих пациентов заболевания, поражающие сердечно-сосудистую систему. С течением времени постепенно увеличивается и количество таких патологий у подростков и детей. Основная масса отклонений от нормального развития приходится на долю кардиопатий. Данная патология подразумевает совокупность заболеваний, связанных с нарушением развития миокарда.
С каждым годом врачи все чаще и чаще диагностируют у своих пациентов заболевания, поражающие сердечно-сосудистую систему. С течением времени постепенно увеличивается и количество таких патологий у подростков и детей. Основная масса отклонений от нормального развития приходится на долю кардиопатий. Данная патология подразумевает совокупность заболеваний, связанных с нарушением развития миокарда.
В переводе с греческого языка понятие «кардиопатия» дословно можно перевести как «нарушение сердца». Поэтому нередко любую сердечную патологию медики относят к этому понятию. Однако, все же принято кардиопатией называть ряд детских отклонений, имеющих определенную классификацию. Каждое изменение развития миокарда имеет свои характерные особенности.
Виды кардиопатий
Врожденную кардиопатию диагностируют на первых неделях жизни ребенка. Такая патология чаще связана с врожденными пороками развития или с ревматоидными аутоиммунными заболеваниями новорожденных.
Диагноз приобретенной кардиопатии врач может выставить ближе к подростковому возрасту. Это связано с тем, что в период с 9 до 12 лет ребенок активно растет. Нередко отклонения в развитии сердечно-сосудистой системы диагностируются в 15-16 лет. Это связано с изменением гормонального фона и половым созреванием.
Чаще всего кардиопатия определяется при одном или нескольких следующих изменениях:
- аномалии развития крупных сердечных сосудов;
- увеличение межжелудочковой перегородки в сердце;
- нарушение сердечного ритма и проводимости нервного импульса;
- изменение электрической оси сердца;
- отклонения в развитии одного или обоих желудочков сердца;
- нарушение работы сердечных клапанов (их неполное открытие).
Некоторые из вышеописанных изменений напрямую свидетельствуют о пороке развития сердца у ребенка. Иные являются общими признаками различных заболеваний. Именно по этой причине для достоверной постановки диагноза обязательно выполнение некоторых инструментальных исследований.
Существует основные 4 вида кардиопатий у детей, которые классифицируются по варианту течения и причинам:
- Функциональная.
- Диспластическая.
- Дилатационная.
- Вторичная.
Функциональная кардиопатия возникает в тех случаях, когда дети чрезмерно занимаются спортом и получают физические нагрузки выше возрастной нормы. Под их действием миокард пытается экстренно адаптироваться к такому режиму работы. В итоге возникают так называемые функциональные изменения в сердечной мышце.
Ярким примером развития такой патологии являются регулярные занятия у спортсменов, которые проходят с нарушением режимов и регламентов. Суть заключается в том, что недостаточно квалифицированные тренеры и учителя физической подготовки заставляют детей выполнять большой объем работы, предварительно не подготовив детский организм к нему. Также подобная кардиопатия может наблюдаться у ребенка при его воспитании в неблагополучной семье.
Диспластическая кардиопатия развивается как самостоятельное заболевание. Обычно патология не связана с какими-либо нарушениями других систем и органов в организме. Часть специалистов считают, что болезнь подразумевает наличие соединительной ткани в каком-либо участке сердца. Другая часть медиков такие изменения относит к функциональной кардиопатии.
В детском возрасте не выставляется диспластическая кардиомиопатия в качестве самостоятельного диагноза. В некоторых странах данный термин все же используют, подразумевая под ним пролапс митрального клапана. Такая патология в своем большинстве вариантов не требует абсолютно никакого специального лечения.
Понятие «диспластическая кардиопатия» используется еще и в том случае, когда в сердце обнаруживается какая-либо необъяснимая патология, причину которой понять невозможно. При таком варианте в качестве лечения обычно назначаются профилактические средства и манипуляции.
Дилатационная кардиопатия – это расширение одного или нескольких отделов сердца. Такая патология развивается при действии на миокард токсинов, вирусов, бактерий. В результате при длительных воспалительных процессах снижается эластичность сердечной мышцы, вызывая расширение полости предсердия или желудочка. Доказана и наследственная теория возникновения этого заболевания, т.к. часто оно встречается у членов одной семьи из поколения в поколение.
Вторичная кардиопатия развивается при наличии заболеваний, связанных не только с сердечно-сосудистой системой. Наибольшему риску, естественно, подвержены дети и подростки. Патология может появиться на фоне следующих болезней:
- воспалительные заболевания сердца (эндо- и миокардиты);
- заболевания легких (пневмонии, бронхиальная астма);
- нарушения обмена веществ;
- любые затяжные или хронические воспалительные заболевания.
В последнем случае диагностировать патологию сердца достаточно просто, т.к. болеющий человек уже в момент лечения находится под постоянным контролем врача.
Симптомы
Основным проявлением кардиопатии у детей является болевой синдром. Ноющие или давящие ощущения чаще всего локализованы за грудиной в области сердца. Дискомфорт чаще кратковременный, хотя бывают случаи длительных болей. Другие симптомы полностью зависят от формы патологии и особенностей ребенка и его организма.
При функциональной кардиопатии из-за того, что органы хуже обогащаются кислородом, могут возникнуть следующие симптомы:
- общее недомогание и слабость;
- повышенная утомляемость;
- одышка даже при небольших физических нагрузках.
Диспластическая форма может сопровождаться нехваткой кислорода, приступами головокружения и ощущением нарушения нормального сердцебиения.
При вторичной кардиопатии симптомы очень разнообразны, т.к. все проявления зависят от основного первичного заболевания.
Диагностика кардиопатий у детей
Обычно этих трех исследований достаточно для определения заболевания и выбора способа лечения. Дополнительно может быть назначена рентгенография грудной клетки при помощи которой определяется расширение желудочка (при дилатационной кардиопатии).
Особенности заболевания у новорожденных
Новорожденные также могут страдать кардиопатиями. Заболевание часто развивается на фоне перенесенного недостатка кислорода. Притом не важно, когда возникла гипоксия, во время родов или еще во время беременности. Из-за дефицита кислорода нарушается регуляция работы сердца с изменением вегетативной нервной системы. Дисфункция миокарда возникает из-за нарушения процессов энергетического обмена.
В среднем, 50-70 % перенесших гипоксию новорожденных страдают кардиопатиями. Тяжесть патологии во многом зависит от продолжительности перенесенной гипоксии. Если нехватка кислорода наблюдалась и после рождения, то с большей долей вероятности развивается патология сердца, которую нужно потом специфически лечить. Обычно подобные кардиопатии сохраняются от месяца и до трехлетнего возраста примерно у трети заболевших детей.
Лечение кардиопатий
Вся терапия полностью зависит от формы патологии. Функциональная кардиопатия лечится физиотерапевтически. Для этого используется специальный аппарат, который при помощи интерференционных токов действует на организм. По своему принципу данная процедура является в большей степени профилактической, чем лечебной. По механизму действия она такая же, как подобные процедуры, которые проводят в санаториях. Происходит улучшение всех обменных процессов, в том числе и кровообращения. Снижаются некоторые болевые ощущения.
При других формах применяется медикаментозное лечение. Притом схема терапии подбирается строго индивидуально. Это связано с тем, что понятие «кардиопатия» очень обширное. Оно включает в себя огромное количество абсолютно разных изменений в сердце.
При лечении крайне важно, чтобы пациентом соблюдался правильный образ жизни и распорядок дня. Необходимы регулярные прогулки и сбалансированное питание. Все инфекционные заболевания, включая банальную простуду, нужно своевременно лечить. Любое проявление и симптом, похожий на признак сердечной патологии нельзя игнорировать ни в коем случае. Во время диагностированное заболевание и начатое лечение всегда имеет высокий шанс на благоприятный исход. Практически любая кардиопатия в детском возрасте имеет очень высокую вероятность полного излечения.

Токсическая кардиомиопатия – это патология миокарда, при которой происходят анатомические и функциональные изменения сердечной мышцы. При этом коронарные сосуды (артерии и вены, питающие сердце) не подвергаются поражению. Без структурных изменений остаются клапаны желудочков и предсердий, артериальное давление не повышается.
Болезнь носит воспалительный характер. Развивается у пациентов независимо от их пола и возраста. При обследовании на ЭКГ обнаруживаются изменения сердечных ритмов, которые указывают на стремительное развитие недостаточности кровообращения. В следствие декомпенсаторного механизма сердце увеличивается в размерах.
Причины токсического поражения сердечной мышцы
Токсическая кардиомиопатия развивается из-за воздействия отравляющих веществ. Химические элементы, способные привести к заболеванию:
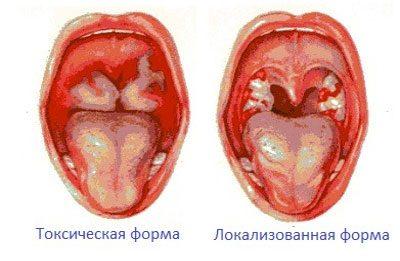 При хроническом алкоголизме длительное воздействие этанола на сердечную мышцу также способствует развитию патологии.
При хроническом алкоголизме длительное воздействие этанола на сердечную мышцу также способствует развитию патологии.
Существует ряд инфекционных болезней, в результате которых поражается миокард. Как правило, признаки кардиомиопатии проявляются через несколько месяцев или лет после перенесенной болезни:
- туберкулез;
- сифилис;
- дифтерия;
- брюшной и сыпной тиф;
- скарлатина;
- паразитарные инвазии.
Также заболевание развивается у людей с наркотической зависимостью, при длительном лечении фармакологическими препаратами. Есть сведения о том, что кардиомиопатия может появиться из-за хронического дефицита витаминов группы В.
В некоторых случаях причиной болезни может выступить увеличение выработки в организме катехоламинов – медиаторов, биологически активных веществ (серотонин, адреналин, норадреналин, дофамин).
К причинам заболевания относят воспалительные процессы в организме беременной женщины. В результате влияния инфекционного агента при рождении у ребенка диагностируется врожденная кардиомиопатия.
Механизм развития болезни
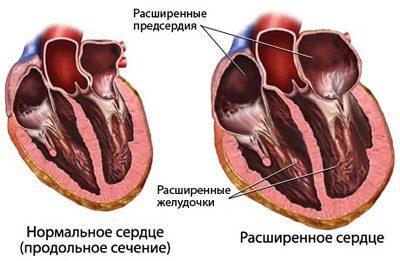
 Вследствие нарушений обменных процессов в миокарде происходит увеличение камер сердца (желудочки и предсердия). Сама сердечная мышца гипертрофируется и увеличивается в размерах. Если в норме масса сердца составляет от 250 до 500 г, то при кардиомиопатии его вес может увеличиваться до 1 кг.
Вследствие нарушений обменных процессов в миокарде происходит увеличение камер сердца (желудочки и предсердия). Сама сердечная мышца гипертрофируется и увеличивается в размерах. Если в норме масса сердца составляет от 250 до 500 г, то при кардиомиопатии его вес может увеличиваться до 1 кг.
Также утолщается эндокард – оболочка, которая выстилает камеры сердца изнутри. В миокарде наблюдаются фиброзные очаги.
Кардиомиоциты (клетки миокарда) приобретают неправильную форму, становятся неравномерными. Происходит очаговое замещение мышечной ткани на жировую. Фиксируется внутриклеточный отек. Поперечная исчерченность миокарда сглаживается.
Признаки проявления токсической кардиомиопатии
Для патологии характерно хроническое нарушение кровообращения. Это выражается такими жалобами со стороны пациентов:
- быстрая утомляемость даже при незначительных физических нагрузках;
- снижение работоспособности;
- одышка при ходьбе и в состоянии покоя;
- приступы удушья, схожие с сердечной астмой.
 Из объективных признаков у больных наблюдается акроцианоз (синий оттенок кожи). Одышка усиливается, если человек принимает горизонтальное положение (лежа). Поэтому пациенты вынуждены постоянно находиться в сидячем положении, с высоко поднятым головным отделом на функциональной кровати.
Из объективных признаков у больных наблюдается акроцианоз (синий оттенок кожи). Одышка усиливается, если человек принимает горизонтальное положение (лежа). Поэтому пациенты вынуждены постоянно находиться в сидячем положении, с высоко поднятым головным отделом на функциональной кровати.
При незначительных движениях набухают шейные вены. Из-за нарушенного кровообращения жидкость недостаточно выводится из организма. Поэтому у больных часто отекают нижние конечности. В тяжелых и запущенных случаях развивается асцит – скопление жидкости в брюшной полости. Печень увеличена, периодические или постоянные боли в правом подреберье.
Тотальное неполноценное кровообращение при прослушивании сердца определяется такими симптомами:
- тоны сердца глухие;
- ритмы по типу галопа;
- систолический шум.
У пациентов обнаруживается основной признак хронических сердечных изменений – кардиомегалия. Это изменение всех параметров сердца – веса, объема, размеров, проекции в грудной клетке.
Все больные с токсической кардиомиопатией страдают кахексией – крайне тяжелое истощение организма, которое характеризуется такими симптомами:
- болезненная, неестественная худоба;
- снижение индекса массы тела – несоответствие роста и веса;
- замедленные физиологические процессы в организме;
- общая слабость, апатия;
- психические изменения – эмоциональная неустойчивость, частые депрессии, нарушение сознания.
Симптомы заболевания у детей
 Инфекционно-токсическая кардиопатия у детей развивается как осложнение в результате перенесенной острой инфекционной болезни.
Инфекционно-токсическая кардиопатия у детей развивается как осложнение в результате перенесенной острой инфекционной болезни.
Причины развития кардиомиопатии в детском возрасте:
- Генерализованные инфекции – паротит, энцефалит, полиомиелит.
- Септические процессы в организме.
- Хронические заболевания с частыми обострениями и рецидивами – синуситы, тонзиллиты.
- Туберкулез.
У маленьких детей заболевание может возникнуть в результате кислородной недостаточности и нарушении обмена веществ при вирусных инфекциях.
Из-за плохого кровообращения кожные покровы бледные. Дети апатичные, вялые, неактивные. Младенцы могут отставать в физическом развитии от своих сверстников. Сердцебиение учащенное, выраженность вен шеи и лица. Артериальное давление снижено. Пульс на локтевой или подключичной вене прощупывается слабо. Количество вырабатываемой мочи в сутки уменьшено.
У малышей часто развивается коллапс – внезапное и стремительное развитие сердечно-сосудистой недостаточности, которая приводит к потере сознания. Ее предшествующие признаки:
- холодная и влажная кожа на ощупь, мраморного цвета;
- похолодание рук и ног из-за оттока крови;
- резкая слабость;
- высокая частота сердечных сокращений;
- озноб, снижение температуры тела;
- вялая реакция зрачков на свет.
У малышей потере сознания предшествуют тремор пальцев, судороги конечностей и тела. Симптомы поражения сердечной мышцы – боли в грудной клетке.
Диагностика кардиомиопатии
 В обязательном порядке назначают лабораторные исследование крови и мочи.
В обязательном порядке назначают лабораторные исследование крови и мочи.
В общем анализе крови нет изменений до тех пор, пока не появятся воспалительные осложнения и образования микроскопических тромбов. Только в этом случае изменяются показатели креатинина, электролитов, тромбиновое время.
По показаниям проводят биохимическое исследование крови. Рассматривают мочевину, гормоны и белок.
Инструментальные методы диагностики:
- ЭКГ – электрокардиограмма 1-2 раза в сутки. Обнаруживается нарушение проводимости и ритмов сердца. В результатах исследования не должно быть ишемии миокарда (уменьшение кровоснабжения).
- Рентген всех органов грудной клетки. Помогает определить застой венозной крови в малом круге кровообращения, соотношение размеров и границ сердца по отношению к грудной клетке.
- Коронарография – обследование коронарных сосудов, назначают с целью подтверждения или исключения ишемической болезни сердца.
- Радионуклидная вентрикулография – оценивают функциональность сердца и сократительную способность миокарда.
Также пациентам назначают эндомиокардиальную биопсию. Это метод позволяет дать точную морфологическую оценку состоянию тканей сердца. Показания к процедуре:
- прогрессирующая сердечно-сосудистая недостаточность, причину которой не удается установить;
- кардиомиопатия невыясненной этиологии;
- нарушение ритма сердца;
- токсическое разрушение миокарда;
- поражение сердца после длительного лечения цитостатиками – препараты для химиотерапии.
При дифференциальной диагностике важно исключить такие патологии: ИБС (ишемическая болезнь сердца), гипертонию, пороки сердца врожденные и приобретенные, хронический алкоголизм, перикардит, ревматизм.
Лечение токсической кардиомиопатии
Пациентам настоятельно рекомендуют ограничить любые физические нагрузки. Также следует уменьшить количество потребляемой соли в сутки. Медикаментозное лечение комплексное и включает несколько направлений.
 Для снижения отеков, улучшение работы почек и выведения скопившейся жидкости в организме назначают диуретики – фуросемид, гидрохлортиазид, этакриновая кислота, спиронолактон (сохраняет калий в организме).
Для снижения отеков, улучшение работы почек и выведения скопившейся жидкости в организме назначают диуретики – фуросемид, гидрохлортиазид, этакриновая кислота, спиронолактон (сохраняет калий в организме).
Независимо от стадии сердечной недостаточности всем пациентам назначают ингибиторы АПФ. Это препараты, которые назначают для лечения недостаточности сердца и почек – карведилол, метопролол, бисопролол, надолол, тимолол, небиволол.
Периферические вазодилататоры – препараты, воздействующие на кровоток в мелких сосудах (артериолах и венулах).
- нитроглицерин;
- нитропрусид;
- ниацин;
- вазонит;
- агапурин;
- пентоксифиллин.
 Для профилактики и купирования сгущения крови и образования тромбов пациентам назначают непрямые антикоагулянты – синкумар, варфарин, фенилин, дикумарин.
Для профилактики и купирования сгущения крови и образования тромбов пациентам назначают непрямые антикоагулянты – синкумар, варфарин, фенилин, дикумарин.
Критерии успешного лечения пациентов:
- Снижение или исчезновение субъективных признаков сердечно-сосудистой недостаточности – проходит одышка и приступы удушья, повышается физическая активность, устраняются симптомы избытка жидкости в организме.
- Значительно улучшается качество жизни больного.
- Сокращается число последующих госпитализаций.
Кардиомиопатия – это тяжелое заболевание, которое часто дает осложнения. У людей развивается стойкая сердечная недостаточность, нарушается функция клапанов. Появляется аритмия и постоянные отеки ног.
Факторы риска внезапной смерти:
- возраст до 16 лет;
- наследственная предрасположенность (случаи внезапной смерти были в семье);
- резкое изменение артериального давления при нагрузках;
- частые обмороки.
Ифекционно-токсическая кардиопатия в общем имеет неблагоприятный прогноз. Выживаемость в 70% случаев составляет 5 лет. От внезапной смерти умирает каждый второй пациент. Если болезнь диагностировать на ранней стадии, его дает шанс пациенту при постоянном наблюдении и лечении прожить долгую жизнь. Люди с диагнозом «кардиомиопатия» должны наблюдаться каждые 2 месяца. Практически все больные нетрудоспособны и переводятся в статус инвалидности.