Содержание:





Болезни сердца
Врожденные пороки сердца
Врожденные пороки сердца являются довольно распространенной патологией, занимающей одно из первых мест среди всех врожденных аномалий развития внутренних органов. Этиология их до настоящего времени остается не вполне выясненной.
Больше оснований для признания имеет теория остановки и аномалии развития сердца, но чем они обусловлены, какие причины ведут к остановке развития и возникновению дефекта — на этот вопрос дать точный ответ пока еще невозможно.
Исследованиями установлено, что неблагоприятные факторы окружающей среды при известных условиях могут способствовать развитию врожденных пороков сердца.
Заболевания матери в первые 3 мес беременности краснухой, гриппом, паротитом, по-видимому, могут влиять на потомство. Все эти инфекции являются вирусными заболеваниями. Известно, что вирус особенно легко развивается на эмбриональных тканях, и, таким образом, можно предположить его локализацию в сердце. Имеются предположения, что вирусные заболевания плода возможны и без явного заболевания матери. При наличии иммунитета у матери вирус может попасть в ее организм и, пройдя через плаценту, инфицировать плод. Однако точно определить роль вирусных эмбриопатий в этиологии врожденных пороков сердца пока еще нельзя.
Нельзя полностью отрицать роль наследственной предрасположенности к врожденным порокам сердца. Об этом свидетельствуют описанные случаи "Семейных цианозов", врожденных пороков сердца у нескольких членов семьи, других пороков развития.
Клиника. В большинстве случаев диагностика врожденного порока сердца не представляет особых затруднений. Цианоз, одышка, выраженные сердечные шумы, определяемые сразу после рождения ребенка, говорят о наличии у него врожденного порока сердца. Гораздо труднее диагностика так называемых белых, нецианотических пороков. Однако и у детей с этими пороками отмечается легкость появления одышки, а иногда и незначительный цианоз при физической нагрузке.
Необходимо помнить, что при некоторых врожденных пороках сердца цианоз возникает не сразу после рождения, а лишь через несколько месяцев или лет. Кроме того, цианоз может быть непостоянным, слабо выраженным, усиливающимся или появляющимся только при плаче, физическом напряжении. Степень цианоза и его распределение бывают различными. Интенсивный цианоз всего тела чаще заставляет предполагать, что в аорту из правой половины сердца попадает большое количество венозной крови и все тело равномерно обеспечивается смешанной кровью. Иногда верхняя половина тела цианотичнее нижней, что бывает при транспозиции крупных сосудов в сочетании с сужением аорты. Некоторые же пороки сердца проявляются выраженной бледностью.
Помимо цианотического окрашивания кожи и слизистых оболочек при некоторых врожденных пороках сердца отмечается наличие расширенной сети вен на коже передней поверхности грудной клетки, на животе, на внутренней поверхности плеч, на стопах. Иногда на склерах глаз ясно видна сеть расширенных кровеносных сосудов.
Очень важно наблюдение за поведением детей. Дети с врожденными пороками сердца предпочитают лежать или сидеть, проявляют меньшую активность. Некоторые дети присаживаются на корточки, охватывая колени руками (рис. 33), или принимают полулежачее положение на спине или на боку. У некоторых детей наблюдаются приступы острой кислородной недостаточности (особенно после физического напряжения, иногда после еды), выражающиеся в учащении дыхания с раздуванием крыльев носа, усилении цианоза, появлении рвоты, иногда судорог и кратковременной потере сознания.
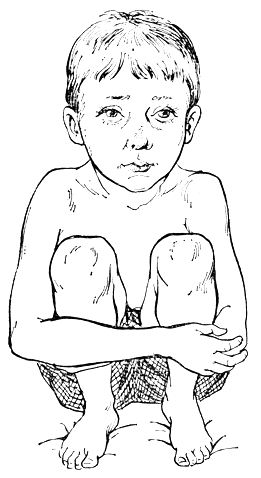
Рис. 33. Симптом присаживания на корточки при тетраде Фалло
Нередко у таких детей отмечается некоторая задержка физического развития. При наличии цианоза довольно быстро ногти на руках и ногах принимают форму "часовых стекол", а затем появляются "барабанные пальцы" (рис. 34).
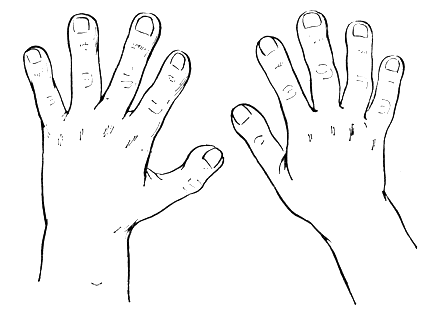
Рис. 34. Пальцы в виде барабанных палочек при врожденном пороке сердца
В случаях выраженного цианоза в крови всегда отмечается значительное повышение содержания гемоглобина (до 200-240 г/л) и количества эритроцитов [(6-7)·10 12 /л].
Очень помогает установлению диагноза врожденного порока сердца внимательное исследование сердца ребенка. Сердечные шумы при этих пороках своеобразны. Обычно они бывают систолическими, реже систолико-диастолическими, часто отличаются продолжительностью и силой, иногда имеют своеобразный скребущий тембр или вихревой характер, иногда напоминают "машинный шум". Очень характерна своеобразная локализация эпицентра шума на необычных местах, не на месте проекции клапанов, а на грудине или слева от нее, или у основания сердца. Как правило, шумы распространяются по всей грудной области, в подключичную, подмышечную области, на спину, в шейные сосуды. Важно определить наличие или отсутствие II тона на легочной артерии или аорте и степень его акцентуации. Иногда удается выявить своеобразный тембр и локализацию двух шумов, соответствующих двум порокам сердца.
При сложных и комбинированных пороках сердца может отмечаться сердечный горб. Пальпацией можно определить наличие дрожания грудной клетки ("кошачье мурлыканье"). Оно иногда хорошо выражено во втором или третьем межреберье слева. При перкуссии сердца обнаруживают меньше данных, свидетельствующих о наличии врожденных пороков сердца.
Всегда необходимо определять артериальное давление и не только в плечевых артериях, но и в бедренных.
Со стороны других органов и систем при неосложненных пороках сердца патологии может и не быть. У детей со значительным переполнением малого круга кровообращения могут наблюдаться явления, характерные для хронического бронхолегочного процесса. Увеличение печени является одним из первых признаков правожелудочковой недостаточности. При тяжелых пороках у детей могут отмечаться головокружения, обмороки, головные боли.
Рентгеноскопия, электрокардиография, фонокардиография позволяют более точно судить о характере порока и облегчают диагностику.
Особенно ценные данные для топической диагностики врожденных пороков сердца получают при таких методах исследования, как ангиокардиография и катетеризация полостей сердца.
Необходимо отметить, что большинство пороков носит сложный комплексный характер и диагностика их исключительно трудна.
Окончательный диагноз того или иного врожденного порока сердца или комплекса дефектов может быть поставлен в специализированном кардиологическом отделении.
При врожденных пороках могут наблюдаться следующие осложнения: 1) легочная гипертензия; 2) недостаточность кровообращения; 3) бактериальный эндокардит; 4) частые респираторные заболевания; 5) гипотрофия; 6) анемия; 7) различные расстройства ритма; 8) гемиплегия в результате тромбоза мозговых сосудов.
Общепринятой классификации врожденных пороков сердца нет.
Для клинических целей целесообразно деление всех врожденных пороков сердца на пороки, не сопровождающиеся цианозом (белые пороки), и пороки, всегда сопровождающиеся цианозом (синие пороки).
К числу наиболее часто встречающихся синих пороков относятся атрезия аорты, тетрада Фалло (стеноз легочной артерии, декстропозиция аорты, дефект межжелудочковой перегородки, гипертрофия правого сердца), трехкамерное сердце, комплекс Эйзенменгера (высокорасположенный дефект в межжелудочковой перегородке, правостороннее расположение аорты, гипертрофия правого желудочка), полная транспозиция сосудов и др.
К числу белых пороков, при которых цианоза не бывает или он непостоянный и не ранний, относятся коарктация аорты, дефект межпредсердной перегородки, дефект межжелудочковой перегородки, открытый артериальный (боталлов) проток и др.
Прогноз при врожденных пороках сердца необходимо определять дифференцированно. При открытом овальном отверстии, незначительном дефекте межпредсердной или межжелудочковой перегородки, открытом артериальном протоке прогноз благоприятный. Подобные дефекты не причиняют детям никаких неприятных ощущений, не ограничивают работоспособность сердца и допускают неограниченную продолжительность жизни. Однако при наличии больших дефектов, которые обусловливают значительный сброс крови из левого сердца в правое и сопровождаются развитием легочной гипертензии, прогноз значительно ухудшается. Эти дети часто болеют пневмониями, инфекционные заболевания они переносят хуже, всегда можно опасаться развития у них эндокардита.
При сложных, комбинированных врожденных пороках сердца прогноз тяжелый: часть детей умирают в первые дни, недели, месяцы жизни, другие, если не предпринято своевременно оперативное лечение — в первые годы жизни.
Лечение. Хирургическая операция является в настоящее время единственным реальным средством лечения врожденных пороков сердца и сосудов. Оперируют около 90% всех пороков сердца. Операции подразделяются на радикальные и паллиативные. После радикальных вмешательств по поводу дефектов межпредсердной и межжелудочковой перегородок, открытого артериального порока, стенозов аорты и легочной артерии и других происходят нормализация гемодинамики и практическое выздоровление детей. Паллиативные операции спасают жизнь многим больным, облегчают их существование.
Сроки хирургического лечения того или иного порока сердца определяются клиническим течением порока, а показания к операции устанавливают при консультации в специализированном хирургическом отделении. Основным показанием к оперативному лечению порока сердца являются нарушения гемодинамики, которые могут возникнуть в любом возрасте.
В дооперационном периоде большое значение имеет выявление и своевременное лечение хронических очагов инфекции (кариес зубов, хронический тонзиллит, аденоиды, синусит, холецистит). Радикальная санация зева показана при отсутствии эффекта от консервативного лечения. Аденоэктомия обязательна.
В случае развития при врожденных пороках сердца недостаточности кровообращения лечение проводят так же, как и при ревматических суб- и декомпенсированных пороках сердца (см. "Ревматизм").
Санаторное лечение в послеоперационном периоде показано детям с отставанием физического развития, с хроническими очагами инфекции после их радикальной санации.
Дети с врожденными пороками сердца находятся под постоянным диспансерным наблюдением. Осмотр ребенка проводят не реже 1 раза в 6 мес в возрасте до 3 лет и 1 раза в год в возрасте старше 3 лет. Больные с цианозом и признаками нарушения гемодинамики должны наблюдаться не реже 1 раза в квартал, дети грудного возраста — не реже 1 раза в месяц.
Посещение детских ясель и детских садов не противопоказано детям с отсутствием признаков нарушения компенсации, резко выраженного цианоза, одышечно-цианотических приступов.
Всем детям в обязательном порядке показана лечебная физкультура. Дети без выраженного цианоза, признаков нарушения компенсации при отсутствии субъективных жалоб могут заниматься физкультурой в школе в подготовительной группе с освобождением их от участия в спортивных соревнованиях и спортивных играх, связанных с большой физической нагрузкой.
При отсутствии декомпенсации рекомендуются умеренно щадящий режим, витаминизированное питание, максимальное пребывание на свежем воздухе (летом не менее 4-6 ч, зимой не менее 3-4 ч в день).
Детей с врожденными пороками сердца не следует освобождать от профилактических прививок. Исключение составляют только дети с выраженным нарушением компенсации, значительной отсталостью физического развития, резко выраженным цианозом, а также дети, реагирующие на болевой раздражитель появлением приступа одышки, усилением цианоза, потерей сознания.
Основными элементами ухода за детьми с ВПС являются следующие: создание физического покоя, соблюдение режима, правильного питания.
Режимдля детей с ВПС назначает врач в зависимости от тяжести заболевания и степени сердечнососудистой недостаточности: строгий постельный , постельный, полупостельный.
При строгом постельном режимеребенок не должен вставать с кровати, уход за ним осуществляется только в постели. Обычно это положение полусидя. Мероприятия по личной гигиене, кормление ребенка проводят в постели. Больной, которому назначен постельный режим, может сидеть в кровати, принимать пищу за прикроватным столиком.
Полупостельный режимрасширяет двигательные возможности ребенка. Вначале ему разрешают принимать пищу за столом в палате, а затем в столовой; физиологические отправления осуществляются в туалете. Разрешаются прогулки с ограничением движений. Перед выпиской из стационара ребенок обычно переводится на общийрежим, не требующий особых ограничений [4].
Помещение, где находится больной, должно быть просторным, светлым, хорошо проветриваться. Температура воздуха в помещении не должна превышать 18-20 °С. Некоторые больные, особенно с врожденными пороками сердца, периодически нуждаются в оксигенотерапии. Таких больных необходимо помещать в палаты с централизованной подачей кислорода
Купание больного в ванне возможно только с разрешения врача. При тяжелом состоянии ребенка тело обтирают теплой водой в постели. Одежда должна быть легкой, не сдавливать грудную клетку.
Необходимо строго соблюдать лечебно-охранительный режим, контролировать общее состояние детей, их пульс и частоту дыхания.
— регулярные, длительные прогулки на свежем воздухе,
— выполнение специальных, рекомендованных лечащим врачом посильных физических упражнений
Существует устаревшая концепция значительного ограничения двигательной активности больных с ВПС. Эта концепция некорректна и недопустима.
Снижение нормальной физической активности лишь ухудшает функциональное состояние миокарда. С учетом особенностей каждого ВПС необходимо проводить постоянные занятия лечебной физкультурой по облегченной программе, курсы легкого лечебного массажа, закаливающие процедуры.
Ребенок, перенесший операцию на сердце, может и должен быть активным, также как любой нормальный ребенок. Обо всех ограничениях скажет ваш лечащий врач.
Самый лучший и безопасный способ тренировки – создать нагрузку на организм, которая приведет к увеличению частоты сердечных сокращений и дыхания. Например, быстрая ходьба, плавание, езда на велосипеде, бег, гребля, беговые лыжи, походы или хождение по лестнице.
Можно научиться проверять частоту сердечных сокращений во время или сразу после физической нагрузки. Цель — частота сердечных сокращений должна составлять 70-80 процентов от максимальной частоты сердечных сокращений.
Важно понимать! Даже малое количество физической нагрузки лучше, чем ничего, и чем более физически активен человек, тем лучше это для сердечнососудистой системы. Руководствоваться необходимо принципом: придерживаться, по крайней мере, 30 минут выделенных в день, в течение пяти и более дней в неделю. Это хорошая цель для пациента с врожденным пороком сердца [15].
Массаж и лечебная гимнастика на этапах выхаживания после операции может применяться с первых дней.
Регулярные занятия в кабинете лечебной физкультуры по программам физической реабилитации предусматривают выполнение общеукрепляющих, корригирующих упражнений, ходьбу, бег, подвижные игры. На занятиях проводится контроль частоты пульса, дыхания, артериального давления. Продолжительность занятий — 40-60 мин, плотность — 70-80 %.
Через 2-3 года после операции физическая трудоспособность у пациентов, прошедших тренировки в кабинете лечебной физкультуры, почти равна трудоспособности здоровых нетренированных детей. Их допускают к занятиям физкультурой в школе, но с исключением изометрических и соревновательных нагрузок [1].
Уменьшение объемов порций пищи, с одновременным увеличением количества кормлений, рекомендуетсякардиотрофическая диета.
При кардиотрофической диете не менее 1/4 белковой потребности удовлетворяется за счет легкоусвояемых белков молока и молочных продуктов, не менее 1/3 суточной потребности в жирах – за счет растительного масла, полиненасыщенные жирные кислоты которого улучшают энергетику сердечных сокращений и обеспечивают организм ребенка витаминами А и Д.
Необходимо избегать включать в меню большое количество продуктов, содержащих много клетчатки: она усиливает процессы брожения в кишечнике и способствует его вздутию, что ухудшает работу сердца.
Рацион ребенка, находящегося на кардиотрофической диете, должен содержать повышенное количество калия, кальция, магния, марганца. Для этого в меню необходимо включать свежие и сухие фрукты (яблоки, чернослив, курага), овощи, фруктовые и овощные отвары и настои, молочные продукты, печеный картофель, гречневую и перловую каши, кашу из овсяных хлопьев [7].
Чтобы ограничить поступление в организм солей натрия, ребенку не рекомендуется давать сельдь, соленую рыбу, икру, рыбные консервы, маринады, соленые огурцы. Количество жидкости не ограничивается, но оно не должно превышать физиологической потребности.
В связи с тем, что при пороках сердца может наблюдаться переполнение кровью органов брюшной полости, нарушающее функцию пищеварения, кормить больных нужно чаще, лучше 6 раз в день, чтобы на прием приходился меньший объем пищи [7].
Следует исключить или ограничить употребление продуктов, вызывающих вздутие кишечника (горох, фасоль, бобы, белокочанная капуста, редька, чеснок, репчатый лук, холодное молоко, газированные напитки), а также продуктов, возбуждающих центральную нервную и сердечно-сосудистую системы (шоколад, какао, кофе, крепкий чай, пряности, рыбные, куриные и крепкие мясные бульоны), не рекомендуется употреблять колбасу, сосиски, мясные консервы, ветчину, а также изделия из сдобного теста, пирожные, оладьи, блины [13].
Самые маленькие дети, в обязательном порядке, должны получать грудное молоко: материнское или донорское.
Все без исключения дети с пороками сердца должны состоять на учёте у специалиста кардиоревматолога, а также под постоянным наблюдением участкового педиатра. В течение первого года жизни ребенка, кардиолог обследует его каждые 3 месяца. Кроме того, каждые полгода ребенку проводят электрокардиограмму. А рентгенологическое исследование – каждые 12-18 мес. Если состояние ребенка нестабильное, течение болезни тяжелое, осмотр проводится каждый месяц. Если наблюдается ухудшение состояния, ребенка помещают в стационар.
Неоценима помощь родителей, которые должны постоянно наблюдать за своим ребенком. При малейшем изменении его состояния, каких-то отклонений в здоровье, нужно сразу же сообщить о них доктору.
При наличии симптомов сердечной недостаточности, дети с данной патологией имеют освобождение от физических нагрузок в дошкольном учреждении или школьных занятий физкультурой. Но это должен определять кардиолог. Если никаких признаков сердечной недостаточности нет, то детям рекомендуют занятия лечебной физкультурой. Они проводятся в поликлинике под постоянным контролем врача [3].
Кроме того, нужно знать, что дети с пороком сердца обладают выраженной метеочувствительностью. Поэтому их организм негативно реагирует на резкие перемены погодных условий. Поэтому в жаркую погоду они не должны находиться на улице. Также им противопоказано длительное пребывание на улице в морозную погоду.
Также такие дети чрезвычайно восприимчивы к инфекционным заболеваниям. Поэтому любую инфекцию, которую обнаружили на осмотре врача, нужно незамедлительно лечить, чтобы не спровоцировать развитие осложнений со стороны сердца [9].
Нужно знать, что при данной патологии, ребенок должен правильно питаться. В его рационе должно быть достаточно полезных веществ, витаминов и минералов. Однако следует ограничить употребление соли. Суточное потребление жидкости также следует ограничить. В рацион ежедневно добавляйте изюм, курагу, чернослив и печеный в кожуре картофель. Эти продукты содержат калий, который так необходим для нормального функционирования сердечной мышцы.
Нужно помнить, что ребенку с пороком сердца крайне важна спокойная домашняя обстановка. Не следует давить на него всевозможными ограничениями. Постоянные и строгие запреты способствуют его «уходу в болезнь».
ЗАКЛЮЧЕНИЕ
В данной работе было проведено исследование, целью которого являлось расширение и углубление знаний по теме: «Врожденные пороки сердца у детей».
В соответствии с поставленной целью в работе были решены следующие задачи:
– определено понятие, рассмотрены симптомы и виды врожденных пороков сердца у детей;
– рассмотрена классификация врожденных пороков;
– выявлены причины врожденных пороков сердца;
– рассмотрены методы диагностики врожденных пороков сердца;
– охарактеризованы особенности лечения врожденных пороков сердца у детей;
– выявлены направления профилактики врожденных пороков сердца;
– рассмотрены особенности ухода при врожденном пороке сердца.
В ходе проведенного исследования можно сделать следующие выводы.
ВПС — дефект в структуре сердца и (или) крупных сосудов, возникший во внутриутробном периоде. Большинство пороков нарушают ток крови внутри сердца или по большому и малому кругам кровообращения. Пороки сердца являются наиболее частыми врождёнными дефектами и являются основной причиной детской смертности от пороков развития.
Основными причинами развития ВПС считают экзогенные воздействия на органогенез преимущественно в первом триместре беременности: вирусные инфекции, алкоголизм, экстрагенитальные заболевания матери, применение некоторых лекарственных средств, воздействие ионизирующего излучения и профессиональные вредности. Несомненным фактором риска является наличие генетической предрасположенности.
Диагноз устанавливают путем комплексного исследования сердца.
Наиболее частые осложнения ВПС — прогрессирующая дистрофия анемия, рецидивирующая пневмония, инфекционный эндокардит тромбоэмболический синдром, нарушения ритма и проводимости, легочная гипертензия, хроническая сердечная недостаточность.
Условно профилактику врожденных пороков сердца делят на профилактику их развития, профилактику их неблагоприятного развития и профилактику осложнений.
Профилактика возникновения порока заключается больше в медико-генетическом консультировании на стадии подготовки к беременности, чем к каким-либо конкретным действиям.
Для предупреждения неблагоприятного развития заболевания необходимо вовремя провести необходимые диагностические процедуры, подобрать и провести оптимальное лечение для коррекции состояния. За ребенком с врожденным пороком и перенесшим его лечение нужен тщательный особый уход. Зачастую смертность детей с врожденным пороком в возрасте до года связана с недостаточным уходом за ребенком.
Для профилактики осложнений заболевания следует заняться предупреждением непосредственно этих осложнений. Из-за врожденного порока сердца может возникнуть: бактериальный эндокардит, полицитемия («сгущение крови»), вызывающее тромбоз, головные боли, воспаление периферических сосудов, тромбоэмболии сосудов мозга, респираторные заболевания, осложнения со стороны легких и их сосудов.
Не нашли то, что искали? Воспользуйтесь поиском:
Лучшие изречения: Как то на паре, один преподаватель сказал, когда лекция заканчивалась — это был конец пары: "Что-то тут концом пахнет". 8181 —  | 7871 —
| 7871 —  или читать все.
или читать все.
91.146.8.87 © studopedia.ru Не является автором материалов, которые размещены. Но предоставляет возможность бесплатного использования. Есть нарушение авторского права? Напишите нам | Обратная связь.
Отключите adBlock!
и обновите страницу (F5)
очень нужно
 Сестринский уход при пороках сердца включает в себя довольно большой список мероприятий, правильное и своевременное исполнение которых в конечном итоге спасает жизнь человеку.
Сестринский уход при пороках сердца включает в себя довольно большой список мероприятий, правильное и своевременное исполнение которых в конечном итоге спасает жизнь человеку.
Правила диспансерного наблюдения
Сестринский процесс при пороках сердца начинается с диспансерного наблюдения. Его составляют следующие пункты:
- Ребенок должен находиться под систематическим наблюдением.
- При ВПС, как правило, единственное лечение — это оперативное вмешательство; таким образом, нужно совместно с хирургом выбрать оптимальное время операции.
- Для уточнения диагноза необходимо своевременно направить больного на обследование.
- Назначение консервативного лечения.
- Направление больного на лечение в санаторий.
- Прививки проводятся по индивидуальным показниям.
- Назначение и контроль за выполнением лечебной физкультуры, регулировка физической нагрузки.
- Если наступило ухудшение состояния больного, оказание помощи при направлении в стационар.
 Сестринская помощь может начаться еще до рождения ребенка, для этого беременная женщина направляется на эхокардиографию с целью обнаружения возможного порока сердца на раннем сроке (18–20 неделе).
Сестринская помощь может начаться еще до рождения ребенка, для этого беременная женщина направляется на эхокардиографию с целью обнаружения возможного порока сердца на раннем сроке (18–20 неделе).
Проявления с ВПС имеет ряд проявлений, обратить внимание на которые обязан любой медик.
Ведь большинство родителей просто не умеют распознавать патологии и их симптомы. А это могут быть:
 Неправильное и недостаточное питание.
Неправильное и недостаточное питание.- При застоях крови дыхание неровное и недостаточное.
- Ребенок быстро устает при физической нагрузке. Это вызвано хронической нехваткой кислорода.
- Внешний вид ребенка отличается от здоровых сверстников повышенной бледностью, не гармоничным развитием организма, деформацией фаланг пальцев.
- Задержка умственного развития.
- Сниженный иммунитет повышает вероятность появления различных инфекций, ребенок становится болезненным.
- Частая госпитализация отрывает ребенка от детского социума, он замыкается в себе.
- Ребенок теряет интерес к обучению и познанию нового.
Врожденные пороки сердца приводят к тому, что ребенок ограничивается в выборе профессии, становится инвалидом в раннем детстве и живет в постоянном страхе перед внезапной смертью.
С какими проблемами сталкиваются родители ребенка с ВПС
При пороке сердца у ребенка перед родителями встают некоторые проблемы, о наличии которых они не могли и подумать ранее.
 Сестринский процесс предполагает поддержку их в эти моменты и предоставление необходимой информации:
Сестринский процесс предполагает поддержку их в эти моменты и предоставление необходимой информации:
- Само информирование о наличии у их ребенка порока сердца ввергает родителей в шоковое состояние.
- Как правило, люди мало что знают о таком заболевании, как врожденный порок сердца.
- Большинство родителей поддаются депрессивным мыслям о летальном исходе ребенка.
- Родители в стремлении уберечь ребенка создают условия гиперопеки.
- На фоне круглосуточной опеки над ребенком многие родители теряют работу.
- Потеря работы и интереса к жизни отрицательно сказывается на материальном благосостоянии семьи.
- Многие семьи на фоне неразрешенных проблем распадаются.
Сестринские обязанности при врожденном пороке сердца:
- В первую очередь необходимо предоставить родителям ребенка информацию о врожденном пороке сердца, о причине его появления, о том как он проявляется, как протекает, какими методами лечится, каковы прогнозы на жизнь пациента с ВПС.
- Оказывать поддержку родителям на всех этапах, через которые они проходят со своим ребенком — диагностика, лечение, операция.
- Обеспечивать комфортные условия для жизни ребенка, настроить в его комнате нормальную влажность и температуру воздуха, постель устроить так, чтобы голова возвышалась над телом. Добиться того, чтобы ребенку не пришлось делать резких движений.
- При выполнении любых манипуляций, в первую очередь, лечебных, строго соблюдать условия стерильности, особенно если пациент находится в общей комнате в условиях больницы.
- Забор анализов и инъекции следует выполнять в форме игры, чтобы не травмировать психику ребенка.
- Документировать все параметры состояния — частоту и глубину дыхания, артериальное давление, частоту сердцебиения, цвет кожи, состояние слизистых оболочек глаз, языка и горла, наличия одышки. Данные собираются как до операции, так и после нее.
- При одышке освобождать дыхательные пути и обеспечивать больному поступление воздуха.
- Следить за правильным питанием и опорожнением кишечника пациента. Наблюдать количество мочи.
- Измерять температуру тела 2 раза в день.
- Давать пациенту «Дигоксин» и обучать этому родителей, так как в дальнейшем они должны будут делать это самостоятельно.
Специальное питание

Немаловажным аспектом в терапии врожденного порока сердца, а особенно в до- и постоперационный период, является питание пациента.
Любая сердечно-сосудистая патология лечится при строгой диете.
Кормление пациента осуществляется по 5–6 раз в день малыми порциями.
 Из рациона пациента исключаются бобовые культуры, капуста, кофе, шоколад, крепкий чай, мясо жирных сортов, копченая колбаса, сдобная выпечка и консервированные продукты.
Из рациона пациента исключаются бобовые культуры, капуста, кофе, шоколад, крепкий чай, мясо жирных сортов, копченая колбаса, сдобная выпечка и консервированные продукты.
Также запрещаются к употреблению блюда с высоким содержанием соли — селедка, икра, маринады и брынза.
В рацион пациента с ВПС должны входить продукты с высоким содержанием калия, это картошка, овсянка, гречка, бананы, чернослив, изюм. При слабом кровообращении следует потреблять меньше жидкости.
Сестринская помощь в обучении родителей
Сердца у детей растут так же быстро, как и они сами, и состояние маленького пациента очень быстро меняется. Родители должны уметь делать ряд процедур из доврачебной и экстренной помощи:
 В первую очередь родители должны научиться оказывать помощь при удушье.
В первую очередь родители должны научиться оказывать помощь при удушье.- Врожденный миокардит способен затормаживать психическое развитие ребенка, необходимо научить родителей правильно обращаться с больным, чтобы он не чувствовал гиперопеки и не превратился в капризного и слабого недотрогу.
- Необходимо научить родителей относиться с уважением и пониманием друг к другу, не выделять больного ребенка на фоне других, здоровых детей.
- Родители должны уметь правильно проводить лечебную физкультуру. Следить за тем, чтобы ребенок не перенапрягался.
- Родители должны понимать важность постоянного контроля за ребенком со стороны кардиолога-педиатра. Они должны регулярно водить малыша на обследование к врачу. При врожденных пороках ситуация может очень резко измениться, и вместо плановой операции придется делать экстренную. Все эти изменения видит врач-кардиолог, поэтому нельзя пренебрегать визитами к нему.
- Важно убедить родителей в целесообразности оформления документов на получение инвалидности и, как следствие, денежного пособия.
Сестринский процесс при ревматизме
 Сестринский процесс при ревматизме является неотъемлемой частью терапии этого системного заболевания, ведущего к эндокардиту, миокардиту или нарушению работы крупных сосудов.
Сестринский процесс при ревматизме является неотъемлемой частью терапии этого системного заболевания, ведущего к эндокардиту, миокардиту или нарушению работы крупных сосудов.
Если это заболевание остается без лечения, то в дальнейшем оно приводит к деформации сердечных клапанов, и начинает развиваться порок сердца. Это основной повод возникновения приобретенных пороков.
Ревматическим заболеванием страдают люди, вынужденные жить в плохих жилищных условиях, антисанитарии или повышенной сырости.
Заболевание является хроническим, но при правильной терапии переходит в состояние ремиссии.
В первую очередь сестра предоставляет информацию самому больному и членам его семьи о ревматизме, о том, как он развивается и какой терапии поддается. Затем до семьи больного доводится информация о диете больного, образе его жизни, правилах проведения при обострении болезни.
Члены семьи должны знать о правилах приема медицинских препаратов от ревматизма, особенно если лечение принимается детьми.
Родители больного должны регулярно приводить его на осмотр к кардиологу, сдавать все требуемые анализы и проводить лечение даже без внешних проявлений заболевания. Дело в том, что бициллиновая профилактика снижает риск перехода ревматизма в неизлечимую патологию во много раз.
В обязанности сестры входит обучение родителей, нужно уметь контролировать работу желудочно-кишечного тракта маленького пациента. Эта необходимость связана с тем, что медикаменты, применяемые для лечения ревматизма, могут вызвать кровотечение в желудке.
 Медицинская сестра должна проводить регулярный контроль за артериальным давлением пациента, его температурой тела, частотой дыхания, частотой пульса, состоянием кожного покрова и слизистых оболочек горла, рта и глаз. Все эти данные необходимо записывать в течение всего процесса терапии.
Медицинская сестра должна проводить регулярный контроль за артериальным давлением пациента, его температурой тела, частотой дыхания, частотой пульса, состоянием кожного покрова и слизистых оболочек горла, рта и глаз. Все эти данные необходимо записывать в течение всего процесса терапии.
При ревматизме больному прописывается строгая диета. В обязанности сестры входит уход за больным и обучение этому членов его семьи. Ребенку необходимо регулярно менять постельное и нательное белье, держать в чистоте кожу, волосы и ротовую полость.
