Содержание:
- 22 Июня, 2018
- Хирургия
- Nika
Хирургическое вмешательство в 8 % случаев влечёт формирование гематомы. Кровоизлияние при этом оказывает давление на вещество мозга, нарушает его работу, повышает внутричерепное давление. Отсутствие положительной динамики после операции головы даёт основание предположить наличие внутреннего кровоизлияния. Лазерная хирургия и другие современные методики подразумевают прижигание сосудов, что снижает вероятность подобного явления. Во избежание сложных последствий гематомы головного мозга после операции целесообразно своевременное выявление показателей в пользу реоперирования.
Опасность гематомы
Гематома — опасное явление, сводящее на нет все усилия специалистов и саму операцию, часто требующее повторного оперирования. Необходимо тщательное соблюдение указаний врача и стационарное лечение. 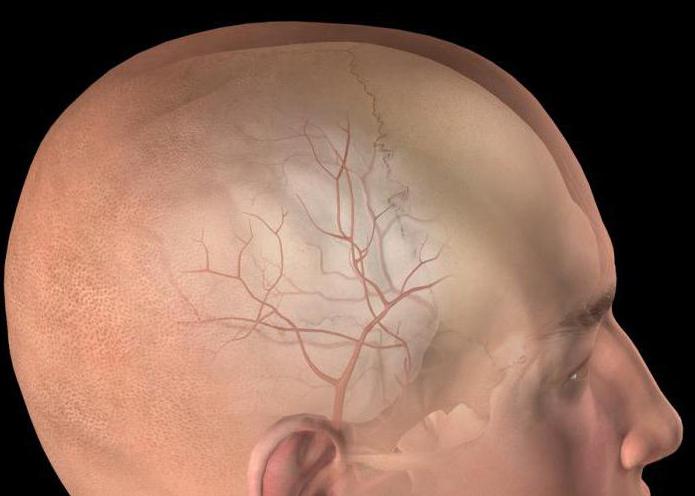 Опасность гематомы головного мозга заключается в риске поражения этого органа, что влечёт за собой летальный исход. Отёк охватывает соседние участки. Усиливается давление на продолговатый мозг, регулирующий сердечную деятельность, возможно также его смещение. Прогноз в 40 % случаев неблагоприятный.
Опасность гематомы головного мозга заключается в риске поражения этого органа, что влечёт за собой летальный исход. Отёк охватывает соседние участки. Усиливается давление на продолговатый мозг, регулирующий сердечную деятельность, возможно также его смещение. Прогноз в 40 % случаев неблагоприятный.
Диагностика
Диагноз возможен по анализу трехфазного изменения сознания пациента с полным обзором всех частей мозга. Используются МРТ, КТ, УЗИ, ангиография. Основой диагностики является адекватный анализ динамики мозговых и неврологических признаков, очаговых симптомов, данные КТ, МРТ. Компьютерная томография даёт однозначный ответ о наличии гематомы и сопутствующих реакциях мозга, чего достаточно для реоперирования. Методы ЭХО-ЭГ и каротидной ангиографии малорезультативны, так как смещение сосудов после первично удалённых гематом происходит в течение трех недель, тогда как рецидив формируется намного раньше.
Виды гематом
Первичная гематома образуется при кровоизлиянии до истечения суток, вторичная — по прошествии суток и более. Острая гематома формируется в течение 3 суток, подострая — от 4 суток, но не позднее 14 суток. Хроническая гематома представляет собой картину самую непредсказуемую, недуг напоминает о себе спустя недели и месяцы.
Разновидности гематом по диаметру повреждённого сосуда:
- до 20 мл — малая;
- 25-50 мл — средняя;
- от 50 мл — большая.
Субдуральное кровоизлияние
Субдуральная гематома — это скопление крови под оболочкой мозга вследствие разрыва вен. Предпосылкой становится сотрясение мозга. После операции кровь скапливается между черепно-головными костями и твёрдой оболочкой, что смертельно опасно. Показаны костно-пластическая, резекционная трепанация: вскрытие твердой оболочки, удаление сгустков крови, установка суточного дренажа, затем оболочка зашивается. Возможна эндоскопия и извлечение гематомы с помощью миниатюрного отверстия в кости.
Лечение субдуральной гематомы влечёт разноплановые осложнения. Осторожное поведение во избежание травмирования, своевременная терапия послужат предотвращением летального исхода. При негативной реакции организма на операцию последствия могут быть самыми тяжелыми. Пациенту назначают инвалидность на 3 года, которая может быть аннулирована при отсутствии осложнений.
- головная боль;
- неадекватность восприятия;
- рвотный рефлекс;
- потеря сознания;
- судороги;
- форма гематомы серповидная.
- внутричерепная гипертензия;
- утрата работоспособности (умственной, физической);
- головные боли;
- деформация участка черепа;
- нарушение восприятия (зрительного, слухового);
- расстройство речевой функциональности;
- нарушение мышления, памяти;
- лабильность поведения;
- головокружение;
- недостаточность координации;
- сбой в работе выделительной системы;
- нарушение сердечной деятельности;
- нарушение дыхательной системы;
- судороги, параличи;
- неврологические нарушения;
- инфекции головного мозга;
- кровотечения и отёки.
- курсы терапии;
- диагностика;
- избежание стрессов, мышечного напряжения;
- рациональное питание;
- реабилитация в специализированном медико-курортном заведении.
Эпидуральное кровоизлияние
Эпидуральная гематома мозга выражается в скоплении крови между мозговой оболочкой и черепом. Чаще это происходит в височных областях. Излияние локализовано, так как участки скопления кровяных выделений ограничены костными соединениями с оболочкой мозга. Кровяные скопления нарушают взаимодействие отделов мозга, большое количество которых ведёт к смерти.
Развитие гематомы головного мозга иногда спровоцировано нарушением целостности оболочечной артерии. Опасность заключается в повышенном давлении артериального кровотечения, и в кратчайшее время возможны необратимые изменения.
Эпидуральное кровоизлияние требует срочной операции. Часть гематомы возможно удалить при помощи фрезевого отверстия. Следующим шагом является костно-пластическая трепанация. Гематому извлекают в полной мере, и кровотечение прекращается.
- наличие интервала осознанности (минуты, часы);
- резкое ухудшение состояния;
- высокое давление артериальной системы;
- выраженная головная боль;
- частый пульс;
- покраснение кожи лица;
- рвота;
- двигательное возбуждение;
- парезы, параличи;
- потеря сознания;
- отсутствие у зрачков реакции на свет;
- расширение зрачка со стороны гематомы;
- двояковыгнутая форма (при КТ);
- достаточно высокая смертность.
Хроническая гематома
Хроническая гематома головного мозга отличается капсульным ограничением кровоизлияния. Время формирования капсулы может составлять несколько месяцев и лет. Новообразование содержит соединительную ткань и сосуды. С новыми травмами оно может увеличиваться в объёме (средний размер — 100 мл).
Четверть людей, страдающих данной формой гематомы, не припоминают причину травмы, так как их состояние ухудшается спустя недели, месяцы.
Симптомы:
- головные боли, меняющиеся при смене положения;
- заторможенное восприятие;
- нарушение функций сознания;
- изменение личностных качеств;
- эпилептические припадки;
- симуляция опухоли мозга.
Лечение
Обильное кровоизлияние — причина кровопотери и интоксикации из-за распада клеток. В ближайшие сроки требуется удаление гематомы. От качества и скорости оказываемой помощи зависит жизнь пациента, не исключены нарушения мозга и летальный исход. Методами МРТ и КТ производят осмотр и выбор терапии: при острой форме — хирургическое вмешательство, при хронической — консервативное лечение. В случае субдурального излияния производится костно-пластическая операция (удаляют кровяные сгустки), затем зашивают оболочку.  Хирург предпринимает массу усилий для извлечения крови, устранения прессинга и смещения, после чего целью становится нормализация давления. При недостаточности дыхания показано искусственное вентилирование легких. При ослабевании сердца используют электростимуляцию. При медикаментозном лечении для начала внутримозговое кровотечение нужно остановить, затем провести рассасывающую терапию. В завершение применяют мочегонные лекарства для сохранения давления на допустимых отметках. Если послеоперационную гематому удалось успешно эвакуировать хирургическим путём, назначают кортикостероиды и противовоспалительные средства от 2 недель. При незначительных гематомах, которые исчезают через месяц, используют холодные и сдавливающие повязки.
Хирург предпринимает массу усилий для извлечения крови, устранения прессинга и смещения, после чего целью становится нормализация давления. При недостаточности дыхания показано искусственное вентилирование легких. При ослабевании сердца используют электростимуляцию. При медикаментозном лечении для начала внутримозговое кровотечение нужно остановить, затем провести рассасывающую терапию. В завершение применяют мочегонные лекарства для сохранения давления на допустимых отметках. Если послеоперационную гематому удалось успешно эвакуировать хирургическим путём, назначают кортикостероиды и противовоспалительные средства от 2 недель. При незначительных гематомах, которые исчезают через месяц, используют холодные и сдавливающие повязки.
Учитывая возможные тяжёлые последствия гематомы головного мозга после операции, периоду восстановления должно уделяться огромное внимание. Следует посещать специалистов для профилактического обследования головного мозга.
Консервативное лечение
- Применяются кровоостанавливающие препараты, способствующие необходимому тромбообразованию.
- Уменьшение кровотечения компрессами из льда.
- Снижение отёчности с помощью антибиотиков.
- Пункции для устранения гематом.
Препараты
- «Амидопирин», «Анальгин», «Кетан», «Ибупрофен», «Диклофенак», анальгетики наркотической группы («Морфин», «Бупренорфин», «Промедол») — для облегчения головной боли.
- «Метоклопрамид» («Церукал») — при тошноте и рвоте.
- «Маннитол» — при отёчности мозговой ткани.
- «Гепарин», «Пентоксифиллин» — для улучшения состояния сосудистой системы, нормализации микроциркуляции.
- «Верапамил», «Дилтиазем» — как блокаторы кальциевых каналов.
- Для нормализации артериального давления – «Эуфиллин», «Дибазол», «Папаверин».
- С целью предупреждения увеличения гематом – «Этамзилат».
- Для снижения проницаемости мозговых сосудов – «Гидрокортизол», «Преднизолон».
- При сильной возбудимости пациента назначают нейролептики и транквилизаторы.
- Для восстановления организма — ноотропные препараты, поливитамины, витамины группы В.
Хирургическая операция
Хирургия обоснована при отёчности мозга, нарушениях сознания, наличии очаговых симптомов и безуспешном консервативном лечении. Оперативное вмешательство подразумевает трепанацию черепа или пункционно-аспирационный метод, при котором удаление гематомы происходит с минимальной травматизацией — при единственном проколе. В последнем случае повышается вероятность неблагоприятных последствий. Терапия ведётся исходя из степени повреждений, локализации и типа гематомы.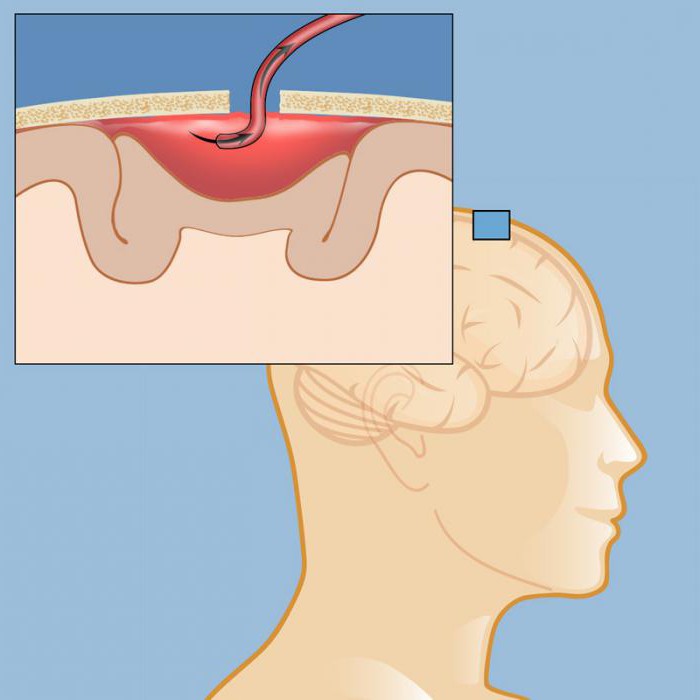 Этапы хирургического вмешательства:
Этапы хирургического вмешательства:
- вскрытие черепа, удаление кровяных масс;
- обследование мозга на имеющиеся повреждения;
- при обнаружении кровотечений и гематом производится обследование целостности сосудов;
- в случае непрекращающегося кровотечения сосуды ушиваются;
- эндоскопия (извлечение скоплений крови эндоскопом через отверстие в черепной кости) — при подострой и хронической формах;
- производится контроль АД и ВД;
- снятие отёчности мозга диуретиками и ноотропами.
Рецидивы внутричерепных гематом
В результате удаления первичной гематомы возможно повторное скопление крови. Причины этого — невыявленное кровотечение при первом оперировании, ненадёжность гемостаза с возникновением вторичной геморрагии. Локализация рецидива субдуральной гематомы — теменно-височные участки, а эпидуральной — лобно-височно-базальные. Рецидив субдурального кровоизлияния возможен из-за разрыва вен, примыкающих к сагиттальному синусу, а рецидив эпидуральной гематомы формируется после удаления подострых, острых внутричерепных и хронических гематом.
Повторная хирургическая операция
Действия при реоперировании:
- снятие швов;
- подъём кожного лоскута;
- вымывание кровяных сгустков;
- удаление уплотнений с твёрдой оболочки;
- уделяется внимание тщательному гемостазу при электрокоагуляции и тампонаде перекисью водорода (3 %);
- если отёк мозга не наблюдается, костный лоскут не удаляют, твёрдую оболочку подшивают к надкостнице;
- обеспечивают дренаж раны.
В случае рецидива субдуральной гематомы вероятен объёмный отёк мозга. Если при первом оперировании костный лоскут был оставлен, его удаляют, аспирируют гематому, сгустки крови вымывают физраствором. Задача заключается в выявлении источника кровотечения и обеспечении качественного гемостаза. Если мозг в большой степени набухает, процесс усложняется. Применяется многократная тампонада с перекисью до достижения окончательной остановки кровотечения. В завершение производится дренаж раны.
Предупреждение гематомы
Избежать послеоперационных гематом можно при следующих условиях:
- качественный гемостаз на каждом этапе операции;
- хирург должен прижечь повреждённые сосуды до наложения швов;
- осмотр на наличие кровотечений;
- завершение оперирования и работа с раной должны производиться при норме артериального давления;
- применение микрохирургической техники, особенно при удалении гематом и гемостазе;
- обеспечение условий для самостоятельного выхода гематом с помощью фрезевого отверстия и системы дренажа;
- подшивание твёрдой оболочки мозга к надкостнице по краям раны с целью исключения её отслойки при неокончательно расправившемся мозге;
- тщательный дренаж надоболочного пространства с сохранением возможности его очищения после первых часов операции;
- исключение бесконтрольной дегидратации, коллапса и кровотечения;
- со стороны пациента подготовка сводится к прекращению приёма лекарств, отрицательно воздействующих на свёртываемость крови, — за 14 дней до операции;
- абсолютный покой после операции (незначительная нагрузка способна спровоцировать кровотечение и гематому).
Прогноз
Прогноз благоприятный при своевременной диагностике послеоперационной эпидуральной гематомы, удаленной до возникновения симптомов смещения и ущемления ствола. Усугубляется прогноз при первичном оперировании в фазе острой клинической декомпенсации. При ПЭГ летальный исход составляет менее 5 %. При рецидиве внутричерепной гематомы вероятность смертельного прогноза возрастает. 40 % случаев рецидивов послеоперационных гематом завершаются летальным исходом.
Повторное хирургическое вмешательство обуславливает удлинение стационарного срока лечения. При рецидиве внутричерепной гематомы краниопластика переносится на год вперёд. Возрастает интервал временной нетрудоспособности и степень инвалидности.
Последствия гематомы
При отсутствии лечения гематомы головного мозга после операции последствия бывают тяжёлые, в половине случаев все оканчивается смертельным исходом. Наибольшую опасность представляют дислокационный синдром и повреждение ствола мозга, инфекционный процесс, рецидив.
Возможные последствия гематомы:
- астения;
- нарушение координации движений;
- нарушение двигательной активности, онемение, паралич;
- посттравматические судороги;
- хроническое чувство усталости;
- нарушение функции глотания;
- недержание мочи;
- неконтролируемая дефекация;
- зависимость самочувствия от погодных условий;
- депрессия;
- нарушение сна;
- снижение мозговой активности;
- посттравматическое слабоумие;
- серьезные когнитивные расстройства;
- проблемы с восприятием (неспособность анализировать видимое);
- нарушение речевой функции;
- повышенная раздражительность;
- невроз, психозы, перепады настроения — от агрессии до плача.
Гематома у новорождённого
Гематома у новорожденных имеет благоприятный и неблагоприятный прогноз. В последнем случае не исключены психические расстройства, замедление умственного развития, гидроцефалия, проблемы с координацией движений и церебральный паралич, двигательная активность долгое время не наблюдается, возможны эпилептиформные судороги.
Признаки детской гематомы включают анемию, беспокойство, напряжённость и набухание большого родничка, заметны изменения в голосе ребёнка, учащается срыгивание, возможны периоды возбуждения и судороги. У новорождённых симптомы могут ограничиться лишь анемией с высоким внутричерепным давлением. В тяжёлом случае гематомы необходимо поэтапное пункционное вмешательство, краниотомия. В процессе лечения руководствуются самочувствием ребёнка и тяжестью заболевания.
Причины гематомы у младенцев:
- родовая травма;
- кислородное голодание;
- нарушение свёртываемости крови.
Послеоперационное наблюдение
После нейрохирургического вмешательства пациентам требуются продолжительное наблюдение специалистов и терапия, направленная на психологическую и трудовую реабилитацию. В качестве последствия гематомы головного мозга после операции у больных с эпилепсией, гидроцефалией, различными психоорганическими синдромами происходит развитие атрофических, рубцово-спаечных, воспалительных процессов, наблюдается иммунная несостоятельность. Возможно восстановление нарушенных церебральных функций.  Показана противосудорожная терапия с электроэнцефалографией. Против эпилептических состояний назначают комплексное лечение с фенобарбиталом на год и дольше. Все зависит от индивидуальных данных. Применяют барбитураты, транквилизаторы, ноотропные, противосудорожные и седативные средства. Для положительной динамики умственной активности назначают вазоактивные препараты: «Теоникол», «Кавинтон», «Стугерон», «Сермион»; ноотропные: «Аминалон», «Пирацетам», «Энцефабол» курсом от двух и более лет.
Показана противосудорожная терапия с электроэнцефалографией. Против эпилептических состояний назначают комплексное лечение с фенобарбиталом на год и дольше. Все зависит от индивидуальных данных. Применяют барбитураты, транквилизаторы, ноотропные, противосудорожные и седативные средства. Для положительной динамики умственной активности назначают вазоактивные препараты: «Теоникол», «Кавинтон», «Стугерон», «Сермион»; ноотропные: «Аминалон», «Пирацетам», «Энцефабол» курсом от двух и более лет.
В условиях стационара проводят терапию общемозговых синдромов — внутричерепной гипотензии и гипертензии, вестибулярного, цефальгического, астенического, гипоталамического, а также очаговых — пирамидного, мозжечкового, подкоркового. В случае нарушений психики предусматривается наблюдение психиатра.
| Субдуральная гематома | |
|---|---|
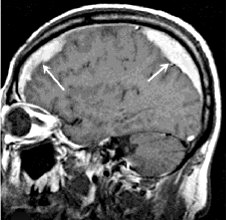
 Субдуральная гематома (обозначена стрелкой) со значительным смещением срединных структур. | |
| МКБ-10 | I 62.0 62.0 , P 10.0 10.0 , S 06.5 06.5 |
| МКБ-9 | 852.2 852.2 (травматическая); 432.1 432.1 (нетравматическая) |
| DiseasesDB | 12614 |
| MedlinePlus | 000713 |
| eMedicine | neuro/575 |
| MeSH | D006408 |
Субдуральная гематома (СДГ) или субдуральное кровоизлияние — тип гематомы, обычно ассоциированный с черепно-мозговой травмой. При СДГ кровь изливается между твёрдой и паутинной мозговыми оболочками, как правило, вследствие разрыва мостиковых вен, залегающих в субдуральном пространстве, что приводит к повышению внутричерепного давления с компрессией и возможным повреждением вещества головного мозга. Острые СДГ часто являются жизнеугрожающим состоянием. Хронические СДГ, при адекватной терапии, имеют лучший прогноз.
Содержание
Классификация [ править | править код ]
Субдуральные гематомы разделяют на острые, подострые и хронические, в зависимости от скорости их формирования [1] . Острые СДГ травматического генеза представляют собой наиболее распространённую причину летальности от ЧМТ и имеют высокий уровень смертности в отсутствие своевременного лечения — хирургической декомпрессии [2] .
Острые кровотечения часто обусловлены высокоскоростными травмами ускорения-замедления, тяжесть их коррелирует с размером гематомы. Наиболее тяжёлыми являются СДГ, сочетающиеся с ушибом мозга [3] . Венозное кровоизлияние при острых СДГ развивается значительно быстрее по сравнению с хроническими, однако эпидуральные гематомы, обусловленные артериальным кровоизлиянием, обычно развиваются ещё быстрее. Несмотря на это, показатели смертности от острых СДГ превышают смертность от эпидуральных гематом и диффузных повреждений мозга, так как травма ускорения-торможения, достаточная по силе для развития СДГ, влечет за собой и другие тяжёлые повреждения [4] . Уровень смертности при острых СДГ составляет 60 — 80 % [5] .
Хроническая субдуральная гематома формируется на протяжении нескольких дней или недель в результате меньшей по силе травмы, при этом в 50 % случаев пациенты не могут указать на травму в анамнезе [6] . Хроническая СДГ может оставаться нераспознанной в течение месяцев или даже лет после травмы, до наступления клинических проявлений [7] . Кровотечение при хронических СДГ обычно медленное либо представлено несколькими эпизодами незначительных кровоподтёков, и обычно останавливается самопроизвольно [8] [9] . Небольшие хронические СДГ толщиной до 1 см имеют значительно лучший прогноз, чем острые СДГ; так, в одном из исследований указывалось, что лишь 22 % пациентов при таких хронических гематомах имели худший исход, чем «хорошее» или «полное восстановление» [3] . Хронические СДГ распространены в пожилом возрасте. [7] .
Отличия от эпидуральных гематом [ править | править код ]
| Тип гематомы | Эпидуральная | Субдуральная п • о • р |
|---|---|---|
| Локализация | Между костями черепа и твёрдой мозговой оболочкой | Между твёрдой и паутинной мозговыми оболочками |
| Травмированный сосуд | Височно-теменная область (наиболее вероятно) — средняя менингеальная артерия Лобная область — передняя решетчатая артерия Затылочная область — поперечный или сигмовидный синусы Область свода — верхний сагиттальный синус | Мостиковые вены |
| Симптомы (в зависимости от тяжести) [10] | Светлый промежуток, за которым следует утрата сознания | Постепенно нарастающая головная боль и беспокойство |
| КТ-проявления | Двояковыпуклая линза | Серповидная форма |
Клинические проявления [ править | править код ]
Клиническое манифестирование субдуральной гематомы имеет более медленное начало, чем при эпидуральной гематоме, в связи с меньшей скоростью венозного кровотечения по сравнению с артериальным. Классического для эпидуральной гематомы чётко ограниченного «светлого промежутка» может не наблюдаться, сроки манифестации симптомов крайне различаются — как непосредственно после травмы, в течение нескольких минут [11] , так и отсроченно, через две недели [12] . Помимо этого, в отличие от классического «светлого промежутка», изменение состояния сознания при СДГ чаще волнообразно и постепенно [13] .
При объёме кровоизлияния, достаточном для компрессии мозга, появляются признаки внутричерепной гипертензии или очаговая неврологическая симптоматика, обусловленная повреждением мозгового вещества [3] Клиническая картина СДГ крайне вариабельна. Помимо объёма гематомы, её локализации и др., имеет значение механизм травмы ускорения-торможения с противоударом, что нередко влечёт за собой двустороннее повреждение головного мозга [13] .
Нарушение сознания при СДГ, в противоположность проявлениям эпидуральной гематомы, чаще развивается не по стволовому, а по кортикальному типу, и может иметь аментивные, онейроидные проявления, возможно развитие «лобной» симптоматики со снижением критики, нелепостью поведения и т. д.. Характерно психомоторное возбуждение, типична волнообразная головная боль с менингеальным оттенком или гипертензионного характера, усиление головной боли сопровождается рвотой. Встречаются эпилептические припадки, чаще генерализованные. В половине случаев наблюдается брадикардия. Отмечаются застойные явления на глазном дне, при хронической СДГ — с элементами атрофии соска зрительного нерва. Сочетание СДГ с тяжёлым ушибом мозга может сопровождаться такими стволовыми нарушениями, как расстройства дыхания и гемодинамики, диффузные изменений мышечного тонуса и рефлекторной сферы [13] .
Этиопатогенез [ править | править код ]
Субдуральные гематомы, обусловленные травмой, носят название «травматических». Субдуральные гематомы значительно чаще, чем эпидуральные, обусловлены импульсными, диффузными травмами ускорения-торможения в силу приложения различных по направленности ротационных или линейных сил [3] [8] , при этом встряска внутричерепных структур способствует растяжению и повреждению мелких мостиковых вен [6] . Субдуральное кровоизлияние является классической находкой при синдроме детского сотрясения, для которого также характерно развитие интра- и преретинальных кровоизлияний, вызванных этим же механизмом воздействия. Помимо этого, субдуральные гематомы типичны у пожилых лиц и алкоголиков с признаками атрофии мозга. Атрофия мозга сопряжена с удлинением мостиковых вен, что повышает вероятность разрыва последних при импульсной травме. Также образованию субдуральной гематомы может способствовать снижение ликворного, и, соответственно, субарахноидального давления, что приводит к расхождению твёрдой и арахноидальной мозговых оболочек, натяжению и разрыву мостиковых вен. СДГ чаще наблюдается у пациентов, принимающих антикоагулянты и антиагреганты (варфарин, аспирин).
Факторы риска [ править | править код ]
Детский и пожилой возраст повышают вероятность развития СДГ. По мере возрастного уменьшения объёма мозга, субдуральное пространство расширяется, мостиковые вены становятся более длинными и подвижными. Этот фактор, в совокупности с хрупкостью стенок сосудов у пожилых людей, делает их более подверженными СДГ [6] . У маленьких детей субдуральное пространство также шире, чем у молодых взрослых, что повышает вероятность развития у них СДГ [3] ; этим обусловлено типичное формирование СДГ при синдроме детского сотрясения. У молодых лиц фактором риска СДГ является наличие арахноидальных кист [14] .
В числе других факторов риска — приём антикоагулянтов, алкоголизм и деменция.
Патофизиология [ править | править код ]

Скопление крови в субдуральной гематоме может осмотически притягивать дополнительную воду, что приводит к увеличению объёма гематомы, компрессии головного мозга и может провоцировать повторные кровоизлияния из-за разрыва новых кровеносных сосудов [6] . Кровь в СДГ также может формировать собственную капсулу [15] .
В некоторых случаях возможны разрывы паутинной оболочки, таким образом в расширении интракраниального пространства и повышении внутричерепного давления участвует не только кровь, но и ликвор [8] .
Из СДГ могут высвобождаться вещества-вазоконстрикторы, снижающие кровоток, что обуславливает дальнейшую ишемию вещества мозга под субдуральной гематомой [9] . При снижении мозговой перфузии, запускается ишемический биохимический каскад, приводящий к гибели клеток мозга.
Кровяной сгусток постепенно реабсорбируется и замещается грануляционной тканью.
Диагностика [ править | править код ]
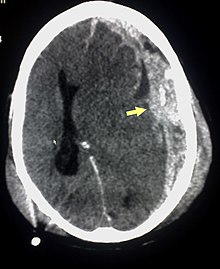
Важно отметить, что при любой травме головы необходимо получение медицинской помощи, включающей полное неврологическое обследование. В диагностике субдуральных гематом используются методы компьютерной и магнитно-резонансной томографии.
Наиболее часто субдуральные гематомы наблюдаются вокруг верхних и боковых поверхностей лобных и теменных долей головного мозга [3] [8] . Также СДГ могут встречаться в задней черепной ямке, по ходу серпа мозга и намёта мозжечка [3] . В отличие от эпидуральных гематом, ограниченных швами черепа, субдуральные гематомы могут широко распространяться в полости черепа вдоль поверхности головного мозга, повторяя её форму и останавливаясь лишь в области отростков твёрдой мозговой оболочки.
При компьютерной томографии субдуральные гематомы имеют классическую серповидную форму, однако, могут выглядеть и линзовидно, особенно в начале кровотечения; это может вызвать затруднения в дифференциальной диагностике субдуральной и эпидуральной гематом. Более достоверным признаком субдуральной гематомы является её относительно большая распространённость по ходу полушария головного мозга с преодолением швов черепа, в отличие от эпидуральной гематомы. Субдуральная гематома также может выглядеть как «наслоение» повышенной плотности по ходу намёта мозжечка; такая гематома может быть хронической и стабильной, и косвенными минимальными признаками кровоизлияния могут служить сглаженность прилегающих борозд и медиальное смещение границы между серым и белым веществом.
Хронические гематомы при компьютерной томографии могут не дифференцироваться из-за своей изоденсивности мозговому веществу (иметь плотность вещества мозга), что затрудняет их выявление.
Лечение [ править | править код ]
Лечение субдуральной гематомы зависит от её размера и степени увеличения в динамике, возраста пациента, анестезиологического риска. Некоторые небольшие субдуральные гематомы могут подвергаться самостоятельной резорбции под тщательным динамическим наблюдением. Другие небольшие СДГ подлежат дренированию через тонкий катетер, проведённый через трепанационное отверстие в кости черепа. При больших или манифестированных гематомах проводится краниотомия, вскрытие твердой мозговой оболочки, удаление кровяного сгустка, выявление и контроль за местами кровотечения [16] [17] . Послеоперационно возможно развитие внутричерепной гипертензии, отёка мозга, нового или повторного кровоизлияния, инфекционного процесса и судорожного синдрома. В редких случаях, при отсутствии шансов на восстановление или у пациентов старческого возраста, применяется паллиативная терапия [18] .
При хронической субдуральной гематоме без судорожного синдрома в анамнезе, не существует однозначного мнения о целесообразности или вреде применения антиконвульсантов [19] .
Субдуральная гематома — ограниченное внутричерепное скопление крови, локализующееся между твердой и арахноидальной мозговыми оболочками. В большинстве случаев является следствием травмы. Проявляется вариативными по форме и длительности нарушениями сознания и психики, головной болью, рвотами, очаговым неврологическим дефицитом (мидриаз, гемипарез, экстрапирамидные расстройства). Решающую роль в диагностике имеют данные КТ или МРТ. В легких случаях достаточным является консервативное лечение (антифибринолитическое, противоотечное, симптоматическое), но чаще требуется хирургическое удаление гематомы.


Общие сведения
Субдуральная гематома — локальное скопление крови, находящееся между твердой и паутинной (арахноидальной) церебральными оболочками. Составляет около 40% от всех внутричерепных кровоизлияний, к которым также относятся эпидуральные и внутримозговые гематомы, желудочковые и субарахноидальные кровоизлияния. В преобладающем большинстве наблюдений субдуральная гематома выступает следствием черепно-мозговой травмы, частота ее встречаемости при тяжелой ЧМТ доходит до 22%. Гематомы субдуральной локализации могут возникать в любом возрасте, но чаще наблюдаются у людей старше 40 лет. Среди пациентов соотношение мужчин к женщинам составляет 3:1.
Субдуральные гематомы классифицируют на острые (проявляющиеся в первые 3-е суток ЧМТ), подострые (проявляющиеся в период от 3-х суток до 2-х недель с момента травмы) и хронические (проявляющиеся позднее 2-х недель). Согласно МКБ-10, выделяют нетравматическое и травматическое субдуральное кровоизлияние с наличием/отсутствием проникающей в череп раны. В клинической практике субдуральная гематома является предметом изучения для специалистов в области травматологии, нейрохирургии и неврологии.

Причины
Субдуральная гематома формируется преимущественно вследствие возникающего в результате ЧМТ разрыва интракраниальных вен, проходящих в субдуральном пространстве. Гораздо реже она возникает вследствие сосудистой церебральной патологии (артерио-венозных мальформаций и аневризм церебральных сосудов, гипертонической болезни, системного васкулита) и нарушений свертывания крови (коагулопатии, терапии антикоагулянтами). Отличием от эпидуральной гематомы является возможность двустороннего образования субдуральной гематомы.
Субдуральная гематома на стороне действия повреждающего агента (гомолатеральная гематома) образуется при малоподвижной голове и небольшой площади контакта с травмирующим предметом. Формирование гематомы возможно и без прямого контакта черепа с травмирующим фактором. Это может произойти при резкой остановке или перемене направления движения. Например, во время езды в транспорте, при падении на ягодицы или на ноги. Происходящее при этом резкое встряхивание головы обуславливает смещение полушарий мозга внутри черепной коробки, влекущее за собой разрыв интракраниальных вен.
Субдуральная гематома, противоположная стороне повреждения, носит название контрлатеральной. Она формируется при ударе черепа о массивный малоподвижный объект или при действии на неподвижную голову травмирующего предмета с большой площадью контакта. Контрлатеральная субдуральная гематома часто связана с разрывом вен, которые впадают в сагиттальный венозный синус. Намного реже гематомы субдурального пространства обусловлены непосредственным травмированием вен и артерий мозговой коры, происходящем при разрыве твердой церебральной оболочки. На практике часто наблюдаются двусторонние субдуральные гематомы, что связано с одновременным приложением нескольких механизмов травмирования.
Острая субдуральная гематома формируется преимущественно при тяжелой ЧМТ, подострая или хроническая — при легких формах ЧМТ. Хроническая субдуральная гематома заключена в капсулу, которая образуется спустя неделю после травмы благодаря активации фибробластов твердой оболочки мозга. Ее клинические проявления обусловлены нарастающим увеличением объема.

Симптомы
Общемозговые симптомы
Среди общемозговых проявлений отмечаются расстройства сознания, нарушения психики, цефалгия (головная боль) и рвота. В классическом варианте характерна трёхфазность нарушений сознания: утрата сознания после ЧМТ, последующее восстановление на какое-то время, обозначаемое как светлый промежуток, затем повторная утрата сознания. Однако классическая клиника встречается достаточно редко. Если субдуральное кровоизлияние сочетается с ушибом головного мозга, то светлый промежуток вообще отсутствует. В других случаях он имеет стертый характер.
Длительность светлого промежутка весьма вариабельна: при острой гематоме — несколько минут или часов, при подострой — до нескольких суток, при хронической — несколько недель или месяцев, а иногда и несколько лет. В случае длительного светлого промежутка хронической гематомы его окончание может быть спровоцировано перепадами артериального давления, повторной травмой и др. факторами.
Среди нарушений сознания преобладают дезинтеграционные проявления: сумеречное состояние, делирий, аменция, онейроид. Возможны расстройства памяти, корсаковский синдром, «лобная» психика (эйфория, отсутствие критики, нелепое поведение). Зачастую отмечается психомоторное возбуждение. В ряде случаев наблюдаются генерализованные эпиприступы.
Пациенты, если возможен контакт, жалуются на головную боль, дискомфорт при движении глазными яблоками, головокружение, иррадиацию боли в затылок и глаза, гиперчувствительность к свету. Во многих случаях больные указывают на усиление цефалгии после рвоты. Отмечается ретроградная амнезия. При хронических гематомах возможно снижение зрения. Острые субдуральные гематомы, приводящие к компрессии мозга и масс-эффекту (дислокационному синдрому), сопровождаются признаками поражения мозгового ствола: артериальной гипотонией или гипертензией, дыхательными нарушениями, генерализованными расстройствами тонуса мышц и рефлексов.
Очаговые симптомы
Наиболее важным очаговым симптомом выступает мидриаз (расширение зрачка). В 60% случаев острая субдуральная гематома характеризуется мидриазом на стороне ее локализации. Мидриаз противоположного зрачка встречается при сочетании гематомы с очагом ушиба в другом полушарии. Мидриаз, сопровождающийся отсутствием или снижением реакции на свет, типичен для острых гематом, с сохранной реакцией на свет — для подострых и хронических. Мидриаз может сочетаться с птозом и глазодвигательными нарушениями.
Среди очаговой симптоматики можно отметить центральный гемипарез и недостаточность VII пары (лицевого нерва). Нарушения речи, как правило, возникают, если субдуральная гематома располагается в оболочках доминантного полушария. Сенсорные расстройства наблюдаются реже пирамидных нарушений, затрагивают как поверхностные, так и глубокие виды чувствительности. В ряде случаев имеет место экстапирамидный симптомокомплекс в виде пластического тонуса мышц, оральных автоматизмов, появления хватательного рефлекса.
Диагностика
Вариабельность клинической картины затрудняет распознавание субдуральных кровоизлияний. При диагностике неврологом учитываются: характер травмы, динамика нарушения сознания, наличие светлого промежутка, проявления «лобной» психики, данные неврологического статуса. Всем пациентам в обязательном порядке проводится рентгенография черепа. В отсутствие других способов распознаванию гематомы может способствовать Эхо-ЭГ. Вспомогательным методом диагностики хронических гематом выступает офтальмоскопия. На глазном дне офтальмолог зачастую определяет застойные диски зрительных нервов с их частичной атрофией. При проведении ангиографии церебральных сосудов выявляется характерный «симптом каймы» — серповидная зона аваскуляризации.
Решающими методами в диагностике субдуральной гематомы являются КТ и МРТ головного мозга. В диагностике острых гематом предпочтение отдается КТ головного мозга, которая в таких случаях выявляет однородную зону повышенной плотности, имеющую серповидную форму. С течением времени происходит разуплотнение гематомы и распад кровяных пигментов, в связи с чем через 1-6 нед. она перестает отличается по плотности от окружающих тканей. В подобной ситуации диагноз основывается на смещении латеральный отделов мозга в медиальном направлении и признаках сдавления бокового желудочка.

При проведении МРТ может наблюдаться пониженная контрастность зоны острой гематомы; хронические субдуральные гематомы, как правило, отличаются гиперинтенсивностью в Т2 режиме. В затруднительных случаях помогает МРТ с контрастированием. Интенсивное накопление контраста капсулой гематомы позволяет дифференцировать ее от арахноидальной кисты или субдуральной гигромы.
Лечение
Консервативная терапия осуществляется у пациентов без нарушений сознания, имеющих гематому толщиной не более 1 см, сопровождающуюся смещением церебральных структур до 3 мм. Консервативное лечение и наблюдение в динамике с МРТ или КТ контролем показано также пациентам в коме или сопоре при объеме гематомы до 40 мл и внутричерепном давлении ниже 25 мм рт. ст. Схема лечения включает: антифибринолитические препараты (аминокапроновую кислоту, викасол, апротинин), нифедипин или нимодипин для профилактики вазоспазма, маннитол для предупреждения отека мозга, симптоматические средства (противосудорожные, анальгетики, седативные, противорвотные).
Острая и подострая субдуральная гематома с признаками сдавления головного мозга и дислокации, наличием очаговой симптоматики или выраженной внутричерепной гипертензии являются показанием к проведению срочного хирургического лечения. При быстром нарастании дислокационного синдрома проводится ургентное эндоскопическое удаление гематомы через фрезевое отверстие. При стабилизации состояния пациента нейрохирургами осуществляется широкая краниотомия с удалением субдуральной гематомы и очагов размозжения. Хроническая гематома требует хирургического лечения при нарастании ее объема и появлении застойных дисков при офтальмоскопии. В таких случаях она подлежит наружному дренированию.
Прогноз и профилактика
Число смертельных исходов составляет 50-90% и наиболее высоко у пожилых пациентов. Следует отметить, что летальность обуславливает не столько субдуральная гематома, сколько травматические повреждения тканей мозга. Причиной смерти также являются: дислокация мозговых структур, вторичная церебральная ишемия, отек головного мозга. Угроза смертельного исхода остается и после хирургического лечения, поскольку в послеоперационном периоде возможно нарастание церебрального отека. Наиболее благоприятные исходы отмечаются при проведении операции в первые 6 ч. с момента ЧМТ. В легких случаях при успешном консервативном лечении субдуральная гематома рассасывается в течение месяца. Возможна ее трансформация в хроническую гематому.
Профилактика субдуральных кровоизлияний тесно связана с предупреждением травматизма вообще и травм головы в частности. К мерам безопасности относятся: ношение шлемов при езде на мотоцикле, велосипеде, роликах, скейте; ношение касок на стройке, при восхождении в горах, занятии байдарочным спортом и другими видами экстрима.