Содержание:
Под тахикардией подразумевают учащение пульса. Это состояние является разновидностью аритмии. Физиологическая норма частоты сердечных сокращений (ЧСС) составляет 60-80 уд/минуту. Показатели, которые зафиксированы выше отметки 90, свидетельствуют о развитии тахикардии сердца. Что это такое, и как избавить себя от серьезных осложнений, должны знать и пожилые, и молодые люди.
Что такое тахикардия?
 Она может быть спровоцирована серьезными патологиями или физиологическими причинами. Но тахикардию никогда не рассматривают как отдельное заболевание. Ее воспринимают исключительно как симптом болезни или реакцию организма на воздействие определенных факторов. Исходя из этого, в медицине различают физиологическую и патологическую форму тахикардии. Первая возникает на фоне физических, или сильных психоэмоцональных нагрузок.
Она может быть спровоцирована серьезными патологиями или физиологическими причинами. Но тахикардию никогда не рассматривают как отдельное заболевание. Ее воспринимают исключительно как симптом болезни или реакцию организма на воздействие определенных факторов. Исходя из этого, в медицине различают физиологическую и патологическую форму тахикардии. Первая возникает на фоне физических, или сильных психоэмоцональных нагрузок.
Тахикардию патологического характера вызывают разные заболевания. Также она может быть связана с нервным расстройством, алкогольным отравлением, аномальной работой щитовидной железы. Подобное состояние часто является последствием сбоев, происходящих в работе сердечной мышцы. В связи с этим появляется высокий риск возникновения сердечной недостаточности.
При постановке диагноза очень важно понять, какая именно тахикардия присуща пациенту. Она бывает хронической и приступообразной. Определить это можно за счет прослушивания сердца и измерения сердцебиения. После подтверждения диагноза подбирается соответствующее лечение, которое должно быть направлено на ликвидацию факторов, послуживших поводом для появления проблемы.
Причины возникновения
Умеренная тахикардия может быть вызвана разными механизмами. При их активации происходит увеличение ЧСС. Причем эти механизмы способны проявиться даже у здорового человека. Поэтому причины тахикардии принято делить на две группы: физиологические и патологические. К первой относится:
- Физическая нагрузка. Когда мышцы в действии, они в большом количестве расходуют кислород и другие ресурсы. Чтобы
 обеспечить их работу, организму приходится задействовать нервную систему, увеличивать частоту сердечных сокращений. Причем даже у здорового человека при повышенной физической нагрузке ее показатели могут резко подняться до 140 уд/минуту. Но главное, чтобы в такой момент отсутствовали перебои в ритме, иначе речь может идти о патологии.
обеспечить их работу, организму приходится задействовать нервную систему, увеличивать частоту сердечных сокращений. Причем даже у здорового человека при повышенной физической нагрузке ее показатели могут резко подняться до 140 уд/минуту. Но главное, чтобы в такой момент отсутствовали перебои в ритме, иначе речь может идти о патологии. - Психоэмоциональное напряжение. От эмоционального фона человека во многом зависит работа его сердца. Стоит отметить, что тахикардия может отмечаться при отрицательных и положительных эмоциях.
- Боль. В организме человека, который испытывает боль, происходит усиленная выработка адреналина. Этот гормон активизирует все ресурсы организма, в результате чего может увеличиться ЧСС, спровоцировав приступ тахикардии.
- Стрессовое состояние. Его возникновение связано с пережитыми отрицательными эмоциями. На фоне продолжительного негативного воздействия организм вынужден приспосабливаться к этому дискомфорту, активизируя при этом выработку гормонов, среди которых и адреналин. Именно он приводит к появлению тахикардии.
- Злоупотребление алкоголем и кофеином. Эти вещества возбуждают нервную систему, что влечет за собой скачок ЧСС.
- Лекарственные препараты. Многие медикаменты способны вызывать тахикардию. Эта информация всегда указывается в инструкции к лекарствам в разделе побочных эффектов. Поэтому перед лечением очень важно внимательно ознакомиться с аннотацией к препарату.

Следовательно, спровоцировать физиологическую тахикардию могут только внешние раздражители. Она протекает временно и не представляет опасности для человека. Крайне редко ее наличие усугубляет течение хронических заболеваний, увеличивая риск возникновения определенных осложнений. В норме при данной тахикардии показатели ЧСС быстро стабилизируются.
Если говорить о патологической форме, то она обычно выступает результатом заболеваний, связанных не только с сердечно-сосудистой системой. Степень ее выраженности и продолжительность зависит от основной патологии. Она может сопровождать следующие болезни:
- инфицирование организма;
- шоковое состояние;
- воспалительные процессы, происходящие в сердце;
- травмы;
- врожденные патологии развития;
- гипертонию со стойким повышением кровяного давления;
- масштабные кровотечения;

- феохромоцитому;
- гипертиреоз;
- малокровие;
- вегетососудистую дистонию (ВСД);
- нейроциркуляторную астению.
При инфицировании организма тахикардия возникает на фоне увеличения температуры тела. Таким образом происходит борьба с болезнетворными микроорганизмами. Но многие из них при этом выделяют специфические токсины, причиняющие вред организму. От них могут страдать кардиомиоциты и нервная система, отвечающая за работу сердца. Некоторые из них относятся к пирогенам, которые способствуют активизации сложной биохимической цепочки. Из-за этого в организме человека запускается температурная регуляция, на фоне чего поднимается температура.
Лихорадочное состояние может вызывать возникновение тахикардии. Даже при незначительном повышении температуры ЧСС может подняться на 9 ударов, а у детей – на 15. Но при этом последовательность сокращения сердечных камер остается нормальной.
Различают генерализованный и очаговый инфекционный процесс. Первый вид проявляется при болезнях, когда в крови присутствуют вирусы, затрагивающие важные системы. Очаговая форма диагностируется при абсцессах и прочих состояниях, при которых происходит скопление гноя. Не последнюю роль в этом отыгрывает болевой синдром, часто сопровождающий болезни с нагноениями. Стабилизация ЧСС и понижение температуры достигается после удаления гнойного содержимого и дезинфекции воспалительного очага.
При воспалительных состояниях сердца отмечается поражение его отделов. Исходя из локализации воспаления, выделяют перикардит, эндокардит и миокардит. Когда этим процессом охвачены все слои сердца, тогда речь может идти о панкардите. По причине воспаления нарушается сокращение кардиомиоцитов, ухудшается состояние проводящей системы, а также нервных волокон, отвечающих за работу сердца. Подобные проблемы способны вызывать появление тахикардии. Как правило, она имеет нестабильный характер.
Формы тахикардии
В медицине отсутствует классификация тахикардии, поскольку ее не расценивают как отдельное заболевание. Но, несмотря на это, во многих странах выделяют несколько видов данного состояния, что зависит в основном от симптоматики. Это относится преимущественно к патологической форме, имеющей название пароксизмальная. Некоторые специалисты относят ее к группе самостоятельных заболеваний, в связи с тем, что она может проявляться без веских на то причин даже у здоровых людей. Продолжительность такого приступа может составлять несколько минут или дней.
Исходя из локализации тахикардии, выделяют такие виды:
- Предсердная (наджелудочковая). Характеризуется усиленной работой предсердий, в то время как желудочки продолжают выполнять свои функции в привычном режиме. Причина подобного состояния может крыться в дополнительном источнике автоматизма в тканях предсердия, что нарушает синусовый ритм. Диагностируют предсердную тахикардию на основании результатов ЭКГ, где четко прослеживаются периоды сокращения каждой камеры сердца.
 Желудочковая. Ее возникновение очень схоже с механизмом развития предсердной разновидности. При ней отмечается усиленное сокращений миокарда, что может протекать с тахикардией предсердий. На фоне подобных изменений сильно страдает система кровообращения. Частота желудочковой тахикардии зависит от различных факторов. Сильнейшие ее проявления отмечаются при наличии аневризмы в левом желудочке и его дисфункции.
Желудочковая. Ее возникновение очень схоже с механизмом развития предсердной разновидности. При ней отмечается усиленное сокращений миокарда, что может протекать с тахикардией предсердий. На фоне подобных изменений сильно страдает система кровообращения. Частота желудочковой тахикардии зависит от различных факторов. Сильнейшие ее проявления отмечаются при наличии аневризмы в левом желудочке и его дисфункции.- Суправентрикулярная. Сопровождается синкопальными состояниями и нарушениями геодинамики. При отсутствии должного лечения велика опасность внезапной остановки сердца и смерти пациента.
В зависимости от систематичности сердечного ритма, выделяют синусную и аритмичную тахикардию. При наличии первой зарождение импульса происходит на участке синоатриального узла с одинаковым интервалом. Симптомы при этом не всегда проявляются, что обусловлено отсутствием сбоев в последовательности сердечного цикла. То есть доставка крови ко всем системам происходит в обычном режиме, поэтому организм в нормальном объеме получает кислород.
При аритмичной тахикардии отмечается нарушение ритма. В подобной ситуации не только учащаются сердечные сокращения, но и сбивается их последовательность. Очень часто наблюдается дисбаланс между отделами сердца, что служит причиной дисфункции клапанов и потери возможности заполнения камер кровью.
К клиническим видам тахикардии относят фибрилляцию и трепетание предсердий или желудочков. Они могут возникать по таким причинам: алкоголизм, тяжелая пневмония, острый миокардит, серьезное поражение током, инфаркт, передозировка определенными препаратами (диуретики, глюкокортикоиды).
Еще в медицинской практике встречаются случаи синдрома брадикардии-тахикардии, что является формой слабости синусового узла. Виной тому может быть мерцательная аритмия или трепетание предсердий.
Симптомы и признаки
Клиническая картина зависит исключительно от тяжести тахикардии, длительности и характера причинного заболевания. Симптомы могут отсутствовать или проявляться следующим образом:
- учащенное сердцебиение;
- ощущение тяжести со стороны грудной клетки;
- снижение работоспособности;
- проблемы с дыхательной функцией;
- появление одышки;
- слабость в теле;
- головокружение и потеря сознания;
- бессонница;
- потеря аппетита;
- перепады настроения.

Степень выраженности симптомов определяется причинным заболеванием и уровнем восприимчивости нервной системы. Некоторые патологии сердца могут наряду с увеличением ЧСС инициировать приступы стенокардии, усугублять течение сердечной недостаточности.
Диагностика
Чтобы выявить причину тахикардии, пациента направляют на прохождение ряда диагностических мероприятий, среди которых:
- Сдача крови. Требуется для определения количества эритроцитов, проверки уровня гемоглобина, анализа гормонального фона.
- Электрокардиограмма. При использовании данного метода фиксируются электрические импульсы, возникающие в процессе работы сердца. В некоторых случаях назначается ЭКГ по Холтеру, что предполагает проверку сердечной деятельности в течение суток.
- УЗИ сердца. Благодаря этому исследованию удается оценить работу сердца, клапанов, обнаружить патологии, рассмотреть признаки хронических заболеваний.
После получения всех результатов врач ставит диагноз и подбирает тактику лечения тахикардии. Большое значение при этом имеет возраст пациента, его самочувствие, наличие сопутствующих недугов. Заниматься самолечение в таком случае – не самое лучшее решение.
Лечение
Если дело касается физиологической тахикардии, лечение заключается только в соблюдении специального питания и исключении вредных привычек. Патологическая форма требует более серьезного подхода в плане терапии. Обычно ее лечение происходит амбулаторно. Но не обходится и без ситуаций, когда осуществляется срочная госпитализация больного. Такое решение принимает лечащий врач после определения диагноза.
Медикаментозное
Чтобы предотвратить развитие серьезных осложнений, пациенту рекомендуются к приему антиаритмические препараты. Они сдерживают сердечную деятельность и сводят к минимуму риски, присущие для тахикардии. Наиболее популярные средства включены в следующий список:
- Антигонисты кальция. Отвечают за блокирование кальциевых каналов, которые участвуют в процессе сокращения сердца. Благодаря им снижается ЧСС, и исчезает тахикардия. Препараты данной группы назначаются пациентам, которым противопоказаны бета-блокаторы.
- Бета-блокаторы. Эта лекарственная группа оказывает подавляющее действие по отношению к рецепторам, отвечающим за чувствительность к адреналину.
 Многие из данных препаратов рассчитаны на продолжительный прием. Очень важно принимать таблетки в соответствии с назначениями врача. Только так можно обеспечить получение оптимального результата в вопросе тахикардии. К этой группе препаратов относится «Атенолол», «Тимолол», «Метопролол», «Конкор», «Эсмолол».
Многие из данных препаратов рассчитаны на продолжительный прием. Очень важно принимать таблетки в соответствии с назначениями врача. Только так можно обеспечить получение оптимального результата в вопросе тахикардии. К этой группе препаратов относится «Атенолол», «Тимолол», «Метопролол», «Конкор», «Эсмолол».
Не обходится лечение без комбинированных препаратов, к которым относится «Персен», «Ново-Пассит» и «Корвалол». Сердечную недостаточность, вызванную частыми приступами тахикардии, рекомендуют лечить диуретиками и лекарствами, призванными снабжать организм кислородом. Отлично снимает утренние приступы «Анаприлин». Но стоит отметить, что он способен понижать давление, поэтому принимать его необходимо с особой осторожностью.
Народными средствами
Решение относительно использования рецептов народной медицины должно быть согласовано с кардиологом. В противном случае велика вероятность ухудшения самочувствия на фоне развития осложнений болезни. Нельзя лечиться народными средствами в домашних условиях без определения причины тахикардии.
Для того чтобы избавиться от приступа, можно воспользоваться такими методами:
- Травяной настой календулы. Для приготовления берут 5 маленьких ложек соцветий этого растения и заливают литром кипятка. После часа настаивания средство нужно пить по половине стакана трижды в сутки.
- Отвар горицвета. Необходимо взять одну маленькую ложку травы, залить ее кипятком и отправить на огонь на 5 минут. Полученному отвару еще нужно постоять пару часов, после чего его принимают по одной столовой ложке трижды в сутки.
Не стоит совмещать прием антиаритмических препаратов с нетрадиционными способами лечения. Некоторые растения имеют в своем составе химические вещества, которые способны усилить или ослабить действие медицинских лекарств.
Хирургическое
Если медикаментозная коррекция не помогает снять приступы и не приносит должного эффекта, лечение тахикардии осуществляется хирургическим путем. Суть его состоит во внедрении в пораженные отделы сердца маленьких электродов, способных обеспечить выработку биоэлектрических импульсов, стабилизировав, тем самым, ритм. Установка аппарата выполняется малоинвазивным способом через крупные кровеносные сосуды.
Еще один распространенный вариант лечения – абляция сердца. Для этого через отверстие в паховой или бедренной вене пациента в сердце вводится катетер. После обнаружения патологической зоны осуществляется лечение радиочастотными волнами (радиочастотная абляция) или заморозка пораженной ткани (криоабляция). Это позволяет уменьшить активность клеток, а также навсегда ликвидировать причину аритмии.
Коррекция образа жизни и физической активности
Вылечиться можно только в том случае, если убрать факторы, которые могут влиять на увеличение ЧСС. К ним относятся:

- алкоголь и никотин;
- чрезмерные физические нагрузки;
- острая пища;
- шоколад;
- психоэмоциональные перегрузки.
Также больному желательно избегать высокой физической нагрузки. Что касается упражнений лечебной физкультуры, то этот вопрос необходимо обсуждать с врачом. Немаловажным является и профилактика, которая позволит сократить количество приступов тахикардии и быстрее вылечить основное заболевание.
Профилактика – это основа здоровья. Первым делом, нужно внести коррективы в свой рацион питания. Также не стоит употреблять большое количество животных жиров, поскольку они приводят к развитию атеросклероза, повышая риск возникновения инфаркта в момент приступа тахикардии.
Пациентам, которые увлекаются табакокурением, должны отказаться от своей привычки. Никотин ухудшает работоспособность сердца и повышает риск осложнений при наличии сердечных патологий.
Помимо этого, пациенту нужно обеспечить покой и спокойствие, избегать волнения и не допускать возникновение невроза.
Прогноз при этом диагнозе преимущественно положительный. Он может быть неблагоприятным, если тахикардия является следствием поражения миокарда. Высока вероятность смертельного исхода при остром инфаркте, который сочетается с гипотонией и сердечной недостаточностью.
Тахикардия (тоже самое, что тахиаритмия) – симптом, причиной которого служат множество заболеваний сердца и не только. Характеризуется увеличением пульса/частоты сердечных сокращений (ЧСС) больше 90 (норма 60-80) ударов в минуту в состоянии покоя (при физических нагрузках, страхе или волнении прирост является нормой). Склонность в учащении ритма чаще наблюдается в лиц молодого возраста и чаще в женщин, чем у мужчин. Различают синусовую и пароксизмальную: предсердную и узловую (суправентрикулярную), желудочковую тахикардию (СТ, ППТ, ПУТ, ПЖТ).
Что это такое?
Сердце человека сокращается с частотой 60-90 ударов в минуту. Эти значения считаются нормальными, а увеличение показателя ЧСС выше 90 принято называть тахикардией.
Вопреки бытующему мнению, тахикардия – это не всегда плохо! Учащаться сердцебиение может в результате адаптации организма к изменившимся условиям внешней среды. К примеру, упражнения в спортзале, являясь физической нагрузкой, активируют симпатическую нервную систему, что приводит к повышению пульса и артериального давления. Другой пример – тахикардия у пациента с кровотечением. В связи с потерей крови, снижением уровня гемоглобина развивается гипоксия, миокард получает недостаточное количество кислорода, и это вызывает увеличение ЧСС.
Причины учащенного сердцебиения
Причины этого явления могут быть различны. Тахикардия бывает физиологической – реакцией организма на раздражающие факторы, и патологической – проявлением болезни.
В первом случае она возникает на фоне эмоционального волнения (стресс) или в результате повышения физической активности (занятия спортом). Людей учащение пульса застигает врасплох и пугает, но задача врача – объяснить, что ЧСС человека не остается постоянной величиной в течение всего времени! Мы изменяемся и реагируем на события вокруг нас: встаем по утрам с постели, идем на работу или на встречу с другом, радуемся, огорчаемся, – и все это отражается на частоте сердечных сокращений через активацию вегетативной нервной системы.
К терапевту с жалобами на высокий пульс периодически обращаются молодые юноши и девушки. Приступы у них сопровождаются вегетативными реакциями: потливостью, бледностью, повышением давления, резкой болью в грудной клетке, панической атакой со страхом смерти. Несмотря на ярко выраженную клиническую картину, после комплексного обследования не выявляется патологии. Таким пациентам устанавливают мифический диагноз «ВСД» и рекомендуют принимать во время приступа «Анаприлин». Причиной такого состояния являются нарушения в работе вегетативной нервной системы. Занятия с психотерапевтом помогают в этой ситуации лучше, чем капельницы в стационаре. Почему? Ответ в видео по ссылке ниже.
Патологические причины учащенного сердцебиения (тахикардии) – врожденные или приобретенные заболевания сердца или других органов. К ним относятся: ревматизм, миокардит, инфаркт, аномалии развития, тиреотоксикоз, анемия, невроз и другие. Пациенты с частым пульсом могут знать о наличии какой-то из этих проблем. В такой ситуации необходимо проконсультироваться с кардиологом о возможных способах устранения тахикардии в вашем конкретном случае. Ведь человек с больной щитовидкой не сможет избавиться от частого пульса не отрегулировав уровень гормонов, поскольку изменение их концентрации в крови напрямую влияет на сердечный ритм.
После сна и по утрам
«Сон – царство вагуса» – закон физиологии. Активация блуждающего нерва посредством сложного нейрогуморального механизма вызывает урежение пульса, дыхания, снижение АД. В ранние утренние часы активность вагуса уменьшается, и в игру вступает симпатическая нервная система. В кровь поступают гормоны стресса (адреналин, кортизол), что приводит к учащению ритма сердца.
Помимо этого, резкий подъем с постели тоже способен вызвать тахикардию: после длительного пребывания в горизонтальном положении барорецепторы не успевают адаптироваться к вертикальному положению тела. Снижается общее сосудистое сопротивление, давление, уменьшается возврат крови к сердцу, что, по механизму обратной связи, предрасполагает к возникновению тахикардии.
Ночная тахикардия
Ночью пульс в норме должен урежаться, но не всегда происходит так, как надо. Использование психостимуляторов, употребление возбуждающих ЦНС напитков (вино, крепкий чай, кофе), просмотр фильма ужасов, невроз, курение, бессонница – все это может стать причиной частого ритма биения сердца. Поэтому так важна гигиена сна, не рекомендовано употреблять кофе и чай после 16 часов. Кроме того, нужно научиться справляться со стрессом, чтобы негативные эмоции не вызывали учащения пульса.
Причиной ночной тахикардии может быть синдром апноэ (кратковременной остановки дыхания) во сне. Наблюдается у лиц с абдоминальным ожирением, гипертонией и храпом. Возникновение апноэ может провоцировать различные нарушения ритма: от блокад с паузами асистолии до фибрилляции предсердий и желудочковой тахикардии.
Частый пульс в покое
Ситуация, которая должна заставить записаться на консультацию к врачу, – это постоянный пульс более 90 в минуту в покое. Такая тахикардия практически всегда является симптомом заболевания, и не обязательно сердечно-сосудистой системы.
Хроническое воспалительное заболевание, анемия или дефицит железа, болезни щитовидки, физическая нетренированность, – наиболее частые причины, устранение которых приведет к нормализации пульса.
Тахикардия может развиться на фоне острого инфекционного процесса: озноб, повышение температуры тела на 1 градус увеличивает ЧСС в среднем на 10 ударов в минуту. Применение адреномиметиков (например, при бронхиальной астме или глаукоме), передозировка дигоксина, гипоксия (хроническая и острая) тоже влияют на ЧСС.
Основные симптомы
Тахикардия проявляется по-разному; клиническая симптоматика зависит от возраста, сопутствующих заболеваний. Учащенное сердцебиение может сопровождаться ощущением дискомфорта в груди, падением артериального давления, слабостью. Возможно чувство нехватки воздуха, головокружение, потемнение в глазах, обморок. У пациента со стенокардией возникает боль за грудиной в результате развившегося дисбаланса между возросшей потребностью сердца в кислороде и снижением доставки О2. У людей с пороком сердца приступ тахикардии сопровождается резким усилением одышки.
Особенности у полов
Особых различий между проявлениями тахикардии у мужчин и женщин нет, если не считать вегетативных реакций и эмоциональной окраски.
Сердце бьется и клокочет в горле, бросает в жар, сильная потливость, дрожь в теле – так ярко описываются признаки тахикардии у женщин. У них чаще, чем у мужчин, встречается хроническая непароксизмальная синусовая тахикардия – заболевание, когда ЧСС не соответствует уровню физической активности или эмоциональной нагрузки. Возможным механизмом его развития считают аномалию синусового узла или повышенный автоматизм сердца.
Постуральная ортостатическая тахикардия также преимущественно характерна для женщин. Она сопровождается неадекватным увеличением пульса при изменении положения тела с горизонтального на вертикальное.
Видов тахикардий великое множество. Лечение зависит от клинической ситуации. Иногда оно и вовсе необязательно: достаточно лечь, отдохнуть и расслабиться, чтобы сердце успокоилось.
Наиболее часто встречается синусовая тахикардия. Существуют 2 её варианта: физиологическая и патологическая, когда нарушение ритма – симптом другого заболевания, например, железодефицитной анемии.
Клинический случай
В моей практике был случай с синусовой тахикардией у беременной. Женщина постоянно ощущала частое сердцебиение, что являлось адаптивной реакцией организма: снижалось давление, повышалась ЧСС; но у пациентки также была выявлена анемия. После коррекция уровня гемоглобина препаратами железа ее самочувствие улучшилось, прошло ощущение сердцебиения. Хотя вначале женщина искренне удивилась, когда ей не назначили препараты для урежения пульса!
В зависимости от локализации источника возбуждения тахикардии делят на наджелудочковые и желудочковые.
Первые возникают в структурах сердца до уровня разветвления ствола пучка Гиса: в предсердиях, АВ-узле, в дополнительных путях проведения. Источником зарождения вторых являются пучок Гиса, волокна Пуркинье, миокард желудочков.
По характеру течения выделяют пароксизмальные и непароксизмальные виды патологии.
По механизму возникновения – реципрокные, эктопические, с триггерной активностью и так далее.
Дифференциальная диагностика аритмий – трудная и ответственная задача. В частности, когда дело идет о тахикардии с широкими комплексами QRS на ЭКГ. Это может быть желудочковое нарушение ритма или тахикардия с участием ДПП (дополнительных проводящих путей).
Желудочковая тахикардия имеет неблагоприятный прогноз и возникает в результате поражения сердечной мышцы. В отличие от нее, аритмия с участием ДПП появляется у человека без грубой структурной патологии сердца.
Для уточнения вида тахикардии следует записать ЭКГ с внутригрудным отведением либо провести чреспищеводное электрофизиологическое исследование. Однако в реальной клинической практике такая возможность предоставляется редко, и в этих ситуациях врач руководствуется следующим правилом: расценить состояние как наиболее опасное для здоровья и жизни человека и начать соответствующее лечение.
Диагностика: когда и с чем обращаться к врачу?
Любой впервые возникший приступ тахикардии, который негативно влияет на самочувствие, – повод обратиться к врачу! И чем ярче выражены клинические проявления, тем скорее нужно проконсультироваться. Если во время пароксизма человек потерял сознание, необходимо немедленно вызвать «Скорую помощь» и провести электрическую кардиоверсию (воздействие на сердце импульсным разрядом тока).

Советы врача: чек-ап лист при подозрении на тахикардию
Для установления правильного диагноза необходимы следующие исследования и анализы:
- электрокардиограмма – в покое и в момент учащенного сердцебиения;
- УЗИ сердца – данные о структурном строении и клапанном аппарате;
- суточное мониторирование ЭКГ;
- чреспищеводное ЭФИ (ЧПЭФИ);
- общий анализ крови – даст информацию о наличии анемии и/или воспаления;
- анализ крови на гормоны щитовидной железы и ТТГ;
- консультация ЛОР-врача (если в анамнезе частые ангины) и стоматолога (кариес) для выявления и лечения очагов хронической инфекции.
Это тот минимум исследований, который поможет установить причину тахикардии, её характер и вид, либо позволит выбрать дальнейшее диагностическое направление. Часто врачу требуется обращаться за помощью к коллегам-аритмологам, способным с помощью современных инструментальных методов определять участок с патологическими импульсами. После того, как его локализация становиться известна, можно решать вопрос о малоинвазивном разрушении очага.
Если учащенное сердцебиение – результат течения хронического тонзиллита, то, устранив причину (выполнив оперативное удаление миндалин), можно забыть о сердечной проблеме. У подобных пациентов встречаются жалобы на боли в области сердца. Почему при ангине появляется дискомфорт в груди и как правильно действовать – читайте здесь.
Если в ходе исследования выявляется изменение уровней тиреоидных гормонов, или заподозрена феохромоцитома, то лечением такого пациента займется эндокринолог. Стоит заметить, что в клинической практике первым симптомом тиреотоксикоза является пароксизм фибрилляции предсердий. Поэтому всем больным с возникшей впервые мерцательной аритмией необходимо определять концентрацию гормонов щитовидной железы в крови.
Наблюдение человека с тахикардией в первую очередь предполагает контроль у специалиста, который лечит основное заболевание. Именно грамотный подход к патологии-причине аритмии поможет избавиться от неприятных симптомов и свести к минимуму потребление лекарств.
Как снять приступ тахикардии: первая помощь
В качестве неотложной помощи можно использовать вагусные пробы. Смысл их заключается в раздражении рецепторов парасимпатической нервной системы, в результате чего активируется блуждающий нерв. Выполнение этих приемов поможет либо прервать пароксизм, либо снизить частоту сердечных сокращений и уменьшить симптоматику.
- Проба Вальсальвы. В положении сидя или стоя сделать глубокий вдох, затем зажать нос, закрыть рот и попытаться выдохнуть, при этом напрячь переднюю брюшную стенку.
- Кашлевой рефлекс прост в исполнении: пациенту нужно покашлять.
- Рвотный рефлекс – надавить на корень языка.
- Приседания на корточки с натуживанием.
- Рефлекс ныряющей собаки: задержать дыхание, зажать нос и опустить лицо в сосуд с холодной водой.
- Массаж каротидного синуса. Запрещен для пациентов с атеросклеротическим поражением сонных артерий и/или перенесенным инсультом в анамнезе. Проводится следующим образом: определяется точка пульсации на шее и выполняется несколько надавливаний на неё в течение 3-5 секунд.
- Проба Данини-Ашнера – надавливание на глазные яблоки; в настоящее время не рекомендуется для использования.
Помимо вагусных проб, для экстренной помощи применяются медикаменты. Широко используется Верапамил, однако его употребление возможно лишь в том случае, когда достоверно известно, что нет дополнительных проводящих путей в миокарде. Если развилась фибрилляция предсердий, то может помочь «Пропафенон», методика «таблетка в кармане». Принимают этот препарат только при условии предыдущего успешного использования его в стационаре под контролем электрокардиограммы.
В моей практике во время проведения чреспищеводной электрокардиостимуляции у пациентов нередко развивался приступ реципрокной АВ-узловой тахикардии. Использование вагусных проб (Вальсальвы и массажа каротидного синуса) позволяли купировать пароксизм. На экране ЭКГ-установки демонстрируется весь процесс: на фоне ровного синусового ритма внезапно возникает приступ тахикардии с узкими QRS-комплексами. Это сопровождается типичными жалобами пациента (головокружение, тошнота, потемнение в глазах и так далее), выполняется массаж каротидного синуса, и приступ внезапно обрывается.
Если во время ЧПЭФИ развивается тахикардия с широкими комплексами, то можно попробовать купировать ее с помощью нескольких электрических стимулов. Прекращение пароксизма подобным образом свидетельствует в пользу наджелудочкового характера аритмии. Если же источник расположен в желудочках сердца, то стимуляция никак не повлияет на течение приступа.
Хотите получить быстро, доступно и коротко информацию о частом сердцебиении — смотрите видео на нашем канале, посвященное этой теме. Вопросы экспертам задавайте в комментарии.
Лечение учащенного сердцебиения: как избавиться от проблемы
Терапия тахикардии включает 2 цели:
- тактическую – купировать приступ;
- стратегическую – предотвратить рецидивы.
Для купирования тахикардии в зависимости от её вида разрешено использовать фармакологические препараты: АТФ, Аденозин, блокаторы кальциевых каналов (Верапамил), бета-блокаторы (Метопролол), антиаритмики (Пропафенон, Амиодарон, Новокаинамид). Подробнее о лекарствах, которые применяются с данной целью, можно прочесть тут.
Когда пароксизм протекает с нестабильной гемодинамикой (падение АД) и потерей сознания, может потребоваться экстренная электрическая кардиоверсия.
Если у пациента подтверждена реципрокная тахикардия (АВ-узловая, с участием дополнительных путей проведения), то в этой ситуации может быть предложена операция. Выполнение радиочастотной абляции с разрушением субстрата аритмии продуктивно в 90% случаев.
При неуспешности хирургического вмешательства потребуется прием лекарств для профилактики новых приступов. В этом случае при выборе препарата нужно соотнести пользу и потенциальный риск, поскольку средства для лечения аритмии обладают проаритмогенным действием (могут способствовать усилению патологии или возникновению новой её формы). Важно помнить, что ни в коем случае нельзя прибегать к самолечению или отказу от употребления рекомендованных вам лекарств. Безответственное отношение к тахикардии влечет за собой быстрые фатальные последствия.
Устранение провоцирующих факторов, таких, как употребление алкоголя, крепкого чая и кофе, прием некоторых лекарств (адреномиметики, дигиталис), лечение заболевания-причины – необходимые компоненты терапии. Не стоит также забывать о стрессе. Когда органических причин тахикардии не обнаруживается, в процессе беседы с пациентом я часто устанавливаю связь между его эмоциональным состоянием и возникшими сердечными признаками. Бывают ситуации, когда убедительного и душевного разговора с больным не хватает, и появляется необходимость консультации психотерапевта. Современный ритм жизни многих из нас смело можно назвать «стрессогенным». Напряжение на работе, семейные проблемы вызывают стойкие изменения в поведенческом зеркале человека. Именно они меняют реакцию пациента на обычные жизненные вещи, что часто приводит к тахикардии.
Нельзя не упомянуть о гомеопатии, так как сторонников этого направления не стало меньше даже после того, как РАН признал его лженаукой. Использование таких препаратов основано на эффекте плацебо и «помогает» разве что пациенту с астено-невротическим синдромом без патологии внутренних органов. Последствием применения гомеопатических средств у больных с серьезными нарушениями ритма станет жизнеугрожающая аритмия. Подобной опасности можно избежать при назначении патогенетической терапии, а не «пустышки».
Симптомы и лечение тахикардии – актуальная проблема кардиологии, которая требует профессионального подхода специалистов с образованием и опытом. В многих регионах существуют центры, где работают врачи-аритмологи, — доктора, которые занимаются лечением электрических нарушений сердца. В их силах качественно разобраться в причинах и выбрать оптимальную тактику ведения.
Для подготовки материала использовались следующие источники информации.
Тахикардия сердца – это не отдельная болезнь, но симптом или состояние, при котором возможно возникновение дополнительных неприятных проявлений со стороны организма, кроме учащенного сердцебиения. В ряде случаев протекать тахикардия способна и «фоново», не принося никакого дискомфорта. В зависимости от специфики состояния общий ритм сердца может быть «рваным» и нестабильным или же находиться в пределах нормы по данному основанию.
На физиологическом уровне при этой форме аритмии сердце не успевает полностью заполниться кровью, прежде чем осуществляется сокращение мышцы. Скорость кровяного потока в организме увеличивается, возникают перепады давления, потому оказывается значительная нагрузка на всю сердечно-сосудистую систему. В ситуации, когда тахикардия становится постоянным спутником человека, возрастает риск скорого истощения сердца и развития сердечной недостаточности.

Что это такое?
Тахикардия — увеличение частоты сердечных сокращений (ЧСС) от 90 ударов в минуту. Следует различать тахикардию как патологическое явление, то есть увеличение ЧСС в покое, и тахикардию как нормальное физиологическое явление (увеличение ЧСС в результате физической нагрузки, волнения или страха).
Стоит понимать, что тахикардия — это не болезнь, а симптом, поскольку она может возникать как проявление многих заболеваний. Наиболее частыми причинами тахикардии служат нарушения вегетативной нервной системы, нарушения эндокринной системы, нарушения гемодинамики и различные формы аритмии.
Причины тахикардии
Чтобы понять, что такое тахикардия, важно учесть, что тахикардия сердца проявляется из-за многих и разных причин. Так, подобное состояние может возникнуть в качестве естественной реакции человеческого организма на эмоциональную нагрузку и слишком сильный физический труд.
Также тахикардия может сопутствовать повышению температуры тела, курению, употреблению больших доз алкогольных напитков. Сердцебиение становится более частым и в случае резкого понижения артериального давления, при анемии и, соответственно, уменьшении уровня гемоглобина, как следствие развития злокачественных опухолей, инфекций гнойного характера, повышенной функции щитовидной железы. Также тахикардия может возникать как следствие лечения некоторыми медицинскими препаратами.
Существуют также тахикардии, возникающие ввиду наличия патологии сердечной мышцы либо ввиду нарушений в процессе электрической проводимости сердца. Тахикардия сердца – это первый признак сердечной декомпенсации. Также подобное состояние является следствием шока или коллапса (это может быть обморочное состояние, кровотечение и др.), как результат рефлекса на понижение кровяного давления.
Склонность к тахикардии является характерным симптомом у людей, больных вегето-сосудистой дистонией. Как правило, в данном случае это пациенты молодого возраста. Учащенное сердцебиение наблюдается и у больных неврозами.
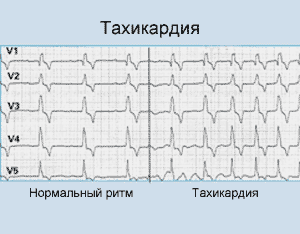
Симптомы тахикардии
В зависимости от типа тахикардии, симптомы болезни будут разниться. Рассмотрим детальнее каждую форму.
Синусовая тахикардия у взрослых может протекать бессимптомно или сопровождаться незначительными симптомами:
- частые головокружения,
- чувство нехватки воздуха,
- слабость,
- одышка,
- бессонница,
- утомляемость,
- снижение аппетита,
- стойкое учащенное сердцебиение,
- снижение работоспособности и ухудшение настроения.
- синусовая тахикардия характеризуется постепенными началом и концом. Уменьшение сердечного выброса сопровождается нарушением кровоснабжения тканей и различных органов. Могут наблюдаться головокружения, обмороки, в случае поражения сосудов головного мозга — судороги, очаговые неврологические нарушения.
Выделяют два типа желудочковой тахикардии, отличающихся своими симптомами:
- Гемодинамически стабильные — учащенное сердцебиение, тяжесть, сжатие в области сердца, в груди, головокружение;
- Гемодинамически нестабильные — пациент теряет сознание через несколько секунд после первых проявлений желудочковой тахикардии. Возникает внезапно, во втором случае потеря сознания является единственным проявлением повышения ЧСС.
Предсердная тахикардия может протекать бессимптомно или пациенты ощущают лишь сильное сердцебиение. В некоторых случаях наблюдается головокружение, одышка, боли в груди. Люди старшего возраста могут не обратить внимание на незначительное увеличение ЧСС.
Атриовентрикулярная тахикардия. Протекает с высокой частотой редкие приступы очень значимы клинически. Они сопровождаются:
- снижением артериального давления,
- ангиозными болями,
- удушьем,
- пульсацией в области шеи,
- нарушением сознания.
Начинается внезапно, продолжительность приступа — от нескольких минут до нескольких суток. Чаще всего встречается у женщин и обычно не связана с сердечными заболеваниями.
Что будет, если не лечить?
Тахикардия патологического порядка, оставаясь без внимания продолжительное время, способна спровоцировать следующие состояния:
Основную угрозу для самочувствия и жизни представляют хронические нарушения в ритме, скорости работы сердца. А также патологические варианты тахикардии, которые способны спровоцировать инфаркт и фибрилляцию желудочков, ведущую к смерти.
Кроме быстрого износа сердца, учащенное сердцебиение, возникающее часто, ведет к гипоксии, так как быстро циркулирующая по организму кровь не успевает насыщаться кислородом. При неожиданных сильных приступах, вызывающих головокружение и обмороки, возможны травмы при падении.
Лечение тахикардии сердца
Основными направлениями лечения тахикардии является предотвращение ее приступов в будущем, минимизация вызываемых осложнений и приведение частоты сердечного ритма к нормальному состоянию. Лечение тахикардии может быть медикаментозным, с назначением специальных лекарственных средств, либо может состоять в смене образа жизни заболевшего, избежании стрессовых ситуаций и полноценном отдыхе.
Поэтому в основе лечения тахикардии лежат изменение образа жизни и исключение факторов, провоцирующих усиление сердечного ритма или влияющих на работу сердца. К этим факторам относятся:
- Острая пища;
- Стрессы, эмоционально нагруженные состояния;
- Физические нагрузки;
- Напитки с кофеином, другие стимулирующие вещества;
- Спиртные напитки;
- Курение.
При пароксизмах предсердной тахикардии прибегают к использованию так называемых вагусных приемов, призванных придать дополнительный тонус блуждающему нерву, гасящему возбуждение в сердечной мышце:
- Надавливание на область, расположенную под углом нижней челюсти;
- Вызывание рвотного рефлекса;
- Глубокий вдох и натуживание;
- Интенсивный выдох при закрытом носе и рте;
- Надавливание на внутренний верхний угол глазного яблока;
- Погружение лица в холодную воду (или обтирание лица).
Вагусные приемы не должны осуществляться при сердечной ишемии, атеросклерозе коронарных сосудов. В большинстве случаев, не угрожающих жизни, основу лечения тахикардии составляют медикаментозные средства.
Медикаментозное лечение
При патологической тахикардии назначаются медикаменты, однако самостоятельное их применение не рекомендовано, т.к. они влияют на различные отделы организма и только врач назначать медикамент, подходящий пациенту.
- Конкор, антенолол и эгилок – препараты, снижающие стрессовое состояние. Используются при синусовом проявлении тахикардии.
- Ритмонорм, аллапинин – при тахикардии, спровоцированной экстрасистолией.
- Дигоксин – при тахикардии, спровоцированной сердечной недостаточностью.
- Кордарон, сотагексал – при пароксизмах тахикардии.
- Пациентам, страдающим тахикардией на фоне излишней эмоциональности, назначают седативные препараты.
Тахикардии также лечат, применяя методы малоинвазивной хирургии — без шрамов, под местной анестезией. Это может быть Радиочастотная катетерная аблация, установка искусственного кардиостимулятора и др.
Народные средства
Если с синусовой тахикардией (и то не с каждой!) народные средства могут как-то справиться, то о лечении желудочковой тахикардии, которая зачастую требует срочной реанимации, просто речи быть не может, поэтому больной должен знать, какой вариант ему достался и что с ним делать. Но все равно предварительно следовало бы посоветоваться с врачом. А вдруг у пациента еще нет уточненного диагноза?
- Бальзам витаминный. Рецепт лекарства, названного витаминным бальзамом, состоит из ягод боярышника и калины, взятых по литровой банке, ягод клюквы (хватит и пол-литра) и плодов шиповника тоже пол-литра. Все это потихоньку укладывают слоями в банку емкостью 5 л, пересыпая каждый из слоев стаканом сахара, а лучше заливая таким же количеством меда. К приготовленному таким образом лекарству добавляется литр водки, которая через три недели впитает в себя все целебные свойства ингредиентов и станет полноценным народным средством для лечения тахикардии. Принимается полученная смесь, пока не закончится (по 50 мл утром и вечером). Если кому-то алкоголь противопоказан, то настой можно приготовить без водки. Оставшиеся от настоя ягоды умные люди не выбрасывают, а добавляют в чай, которому они придают аромат и вносят полезные вещества, поскольку они не растеряли их в процессе настаивания.
- Боярышник. Многие настойки от тахикардии в своем составе имеют боярышник, валериану и пустырник. Отличаются они лишь тем, какую настойку к ним еще добавить. Одни добавляют корвалол, другие – пион, а некоторые вообще покупают в аптеке готовый сбор, сами настаивают на водке или спирте и принимают. Хотелось бы заметить, что вряд ли настои на водке могут быть абсолютно безвредны при длительном употреблении, особенно, детям. Все-таки это спиртовые растворы и настойку боярышника не зря называют в народе «аптечным коньяком». Принимая трижды в день по столовой ложке, человек слегка привыкает к лекарствам, настоянным на спирте и это необходимо помнить. Особенно это касается лиц с отягощенным анамнезом в этом плане. К тому же, есть рецепты, которые не требуют обязательного добавления спиртосодержащих жидкостей.
- Соки овощей и фруктов. Говорят, очень полезны овощные соки, которые если и не вылечат тахикардию, то вреда не принесут однозначно. Например, сок свеклы, моркови и редьки (смешанных в одинаковых пропорциях) следует пить 3 раза в день по 100 мл в течение 3 месяцев. Или сок черной редьки, сдобренный медом (соотношение – 1:1) нужно месяц принимать по ст. ложке утром, в обед и вечером. А можно делать кашицу из луковицы и яблока и съедать ее ежедневно в перерывах между трапезами.
Кроме народных средств, в домашних условиях можно использовать:
- Дыхание йогов. Восстановить нормальный ритм ЧСС получится, если на протяжении минуты вдыхать воздух одной ноздрей и выдыхать через другую. Для этого попеременно закрывайте ноздри пальцем.
- Целебная смесь от тахикардии. Измельчите 2 грецких ореха, смешайте с 1 ст. л. меда, добавьте лимонную цедру. Съедайте порцию такой кашицы перед сном ежедневно на протяжении месяца, после сделайте 10-дневный перерыв и повторите курс.
- Массаж глаз. Надавите на глазницы пальцами, обеспечивая давление в течение нескольких секунд. Дайте глазам отдохнуть и повторите массаж. Интенсивность надавливания не должна быть слабой или чрезмерной.
Профилактика
К мерам профилактики тахикардии можно отнести:
- ограничение употребления кофеиносодержащих напитков и энергетиков;
- ограничение или полное исключение алкоголя и курения;
- раннюю диагностику и выявление причин ее устранения для прохождения своевременного лечения;
- прием витаминно-минеральных комплексов, содержащих калий и магний;
- ограничение физической нагрузки, пешие прогулки на свежем воздухе;
- соблюдение режима сна и отдыха;
- включение в питание продуктов, богатых калием и магнием: виноград, петрушка, черная смородина, ананас, персики, бананы;
- сбалансированное питание, которое должно быть регулярным, дробным и небольшими порциями. Огранить употребление жирной, жареной пищи, сладких продуктов.
При повторяющихся приступах тахикардии на фоне развития других симптомов является поводом обратиться к врачу. Следует помнить, что тахикардия – симптом многих серьезных заболеваний.
Прогноз
Синусовая и наджелудочковая тахикардия прогностически более благоприятны, чем желудочковая. Прогноз для последней определяется характером основного заболевания. Например, при успешной хирургической коррекции пороков сердца и медленным развитием сердечной недостаточности, прогноз благоприятный, а при обширном остром инфаркте миокарда с возникшей на его фоне желудочковой тахикардией неблагоприятный.
Также прогноз зависит от того, сохранена ли функция левого желудочка. Если фракция выброса по УЗИ сердца в пределах нормы (60% и более), риск развития сердечной смерти меньше, чем при низкой фракции выброса, так как нормально функционирующий желудочек менее подвержен действию аритмогенных факторов. При условии постоянного приема антиаритмиков в сочетании с бета – блокаторами риск сердечной смерти существенно снижается.