Содержание:
5 минут Автор: Любовь Добрецова 23088

Предсердный ритм является состоянием, при котором происходит ослабление функции синусового сокращения. При этом выступает источниками импульсов нижепредсердный центр. Наблюдается ослабленная частота сердца, с сердечными ударами варьирующимися в пределах 90–160 за минуту. В данной статье говорится, как определяется предсердный ритм на ЭКГ.
О чем речь?
Многим людям, которым выставлено наличие предсердного ритма, непонятно, что это значит. У здорового человека имеется единственный путь передачи электрических импульсов, вызывающих последовательное возбуждение всех сердечных отделов. Благодаря чему происходит продуктивное сокращение, приводящее к удовлетворительному кровяному выбросу в артерии.
Данный маршрут берет свое начало в правом предсердии. После чего переходит в наиболее удаленные желудочковые ткани по проводящей системе. Однако в силу разных причин, синусовый узел теряет возможность вырабатывать электричество, необходимое для выпускания импульсов в дальние отделы.
Происходит смена процесса передачи сердечного возбуждения. Формируется замещающее сокращение. Получается, что импульс возникает вне положенного места. К сведению, предсердный ритм – появление столь необходимого возбуждения в любом месте сердца, только в нерасположении синусового узла.
Как возникает предсердный ритм
Вне границы синусового узла появляется посторонний импульс, возбуждающий сердце раньше сигнала, исходящего от основного. Данная ситуация говорит об опережении второстепенного предсердного сокращения. Исходя из теории повторного входа, не происходит параллельного возбуждения. На это оказывает влияние локальная блокировка нервных импульсов. Во время активации у данной области возникает лишнее внеочередное сокращение, которое сбивает основной сердечный импульс.
Согласно некоторым теориям, предполагается эндокринная, вегетативная природа формирования предсердечного импульса. Обычно данная ситуация возникает у ребенка, находящегося в подростковом возрасте или же у взрослого, страдающего от гормональной перестройки, которая может возникать вследствие возраста или патологических проявлений.
Кроме того, имеется теория возникновения импульса, формируемого предсердиями в результате гипоксических, воспалительных процессов, происходящих в миокарде. Данная патология может возникать при регулярных воспалительных заболеваниях. Замечено, что у детей, страдающих от гриппа, ангины, повышается вероятность возникновения миокардита с дальнейшей измененностью предсердного сокращения.
У сердца, которое является главной мышцей организма, есть особое свойство. Оно имеет способность к сокращению независимо от нервного импульса, исходящего от главного органа ЦНС. Поскольку именно он производит контроль за деятельностью нервно-гуморальной системы. У верного маршрута берется начало в области правого предсердия. Затем происходит распространение по перегородке. Импульсы, не проходящие по данному маршруту, называют эктопическими.
Виды предсердного сокращения
Исходя из неравномерности интервалов, предсердный ритм бывает следующих типов:
- Экстрасистолия характеризуется внеочередными сокращениями, возникающими при нормальном сердечном ритме. Данное состояние не всегда имеет клиническую картину. Бывает, что у здорового человека по тем или иным причинам возникает экстрасистолия. При этом порой не требуется обращение к кардиологу. Проявляется страхом, покалыванием в области сердца, желудка.
- При мерцательной аритмии сердечные сокращения могут доходить до 600 за минуту. Предсердные мышцы отличаются отсутствием ритмичности, появляется мерцание, с характерной хаотичностью. В результате чего желудочки сердца полностью выходят из ритма. Данное состояние довольно серьезно, может привести к инфаркту. При этой патологии больной страдает от одышки, паники, головокружения, потливости, страха смерти. Может возникнуть потеря сознания.
- При миграции водителя ритма источник сокращений словно передвигается по предсердиям. Происходит проявление последовательных импульсов, исходящих из разных предсердных отделов. Больной испытывает тремор, страх, желудочную пустоту.
- Предсердные трепетания характеризуются частыми регулярными сокращениями предсердий, систематическими желудочковыми сокращениями. При данном состоянии возникает больше 200 ударов в минуту. Оно пациентом переносится легче мерцания, поскольку имеет менее выраженное расстройство кровообращения. Проявляется учащенным сердцебиением, набухшими шейными венами, повышенной потливостью, отсутствием сил.
Как отличить предсердный ритм от синусового
Предсердный ритм бывает медленный, замещающий. Он возникает во время угнетения работы синусового узла. Обычно при таком расположении дел сердце сокращается меньше своей нормы. Кроме того, бывают ускоренные импульсы, при которых возрастает патологическая активность центра предсердной автоматизации. В данной ситуации частоты сердечных сокращении выше сердечной нормы.
Исходя из того, где происходит активность эктопического центра, выделяются левопредсердные, правопредсердные сокращения. Для облегчения состояния больного электрокардиография необязательно должна определить, какое именно предсердие выдает патологический импульс. Врачу необходима будет диагностика измененных сокращений.
Предсердный ритм на ЭКГ замещающего типа имеет следующие признаки:
- правильное сокращение желудочков с одинаковыми интервалами;
- частота сокращений варьируется от 45 до 60 в минуту;
- каждый желудочковый комплекс имеет деформированный, отрицательный зубец;
- интервалы характеризуются укороченностью или обычной продолжительностью;
- комплекс желудочков не изменен.
Предсердный ритм ускоренного типа имеет следующие признаки на ЭКГ:
- сердечные импульсы варьируются от 120 до 130 в минуту;
- каждое желудочковое сокращение имеет деформированный, двухфазный, отрицательный, зазубренный зубец;
- интервалы удлинены;
- желудочковый комплекс неизменен.
Предсердная экстрасистолия определяется преждевременным, внеочередным сокращением. Желудочковой экстрасистолии характерно изменение сократительного комплекса с последующей компенсаторной паузой.
Признаки на ЭКГ
На электрокардиограмме врач судит о предсердном ритме по наличию деформации зубца Р. Диагностика регистрирует нарушенную амплитуду, ее направление в сравнении с нормальным импульсом. Обычно данный зубец укорочен. Правопредсердное сокращение проявляется на ЭКГ отрицательным типом. Левопредсердный ритм имеет положительный зубец и довольно причудливую форму. Он выглядит словно щит с мечом.
Если пациент страдает от миграции водительского ритма, тогда на электрокардиограмме наблюдается измененная форма зубца и более продолжительный сегмент Р Q. Причем данное изменение циклично. Мерцательная аритмия характеризуется полным отсутствием зубца. Что объясняется неполноценностью систолы.
Однако на ЭКГ присутствует волна F, характеризующаяся неравномерной амплитудой. При помощи данных волн определяются эктопические сокращения. Бывают случаи, когда предсердный ритм протекает бессимптомно, проявляясь лишь на ЭКГ. Тем не менее, если у пациента обнаружилась данная патология, ему требуется наблюдение специалиста.
Возбуждение сердца исходит не из СУ, а из определенных участков левого или правого предсердия, поэтому при этом нарушении ритма зубец Р деформирован, необычной формы (P), а комплекс QRS не изменен. В.Н. Орлов (1983) выделяет:
1) правопредсердные эктопические ритмы (ППЭР),
2) ритм коронарного синуса (РКС),
3) левопредсердные эктопические ритмы (ЛПЭР).
Электрокардиографические критерии левопредсердного ритма:
1) –Р во II, III, aVF и с V3 пo V6;
2) Р в V1 в виде «щит и меч»;
4) QRST не изменен.
При расположении водителя ритма в нижних отделах правого или левого предсердий на ЭКГ наблюдается одинаковая картина, т. е. –Р во II, III, aVF и +Р в aVR. В таких случаях можно говорить о нижнепредсердном ритме (рис. 74).
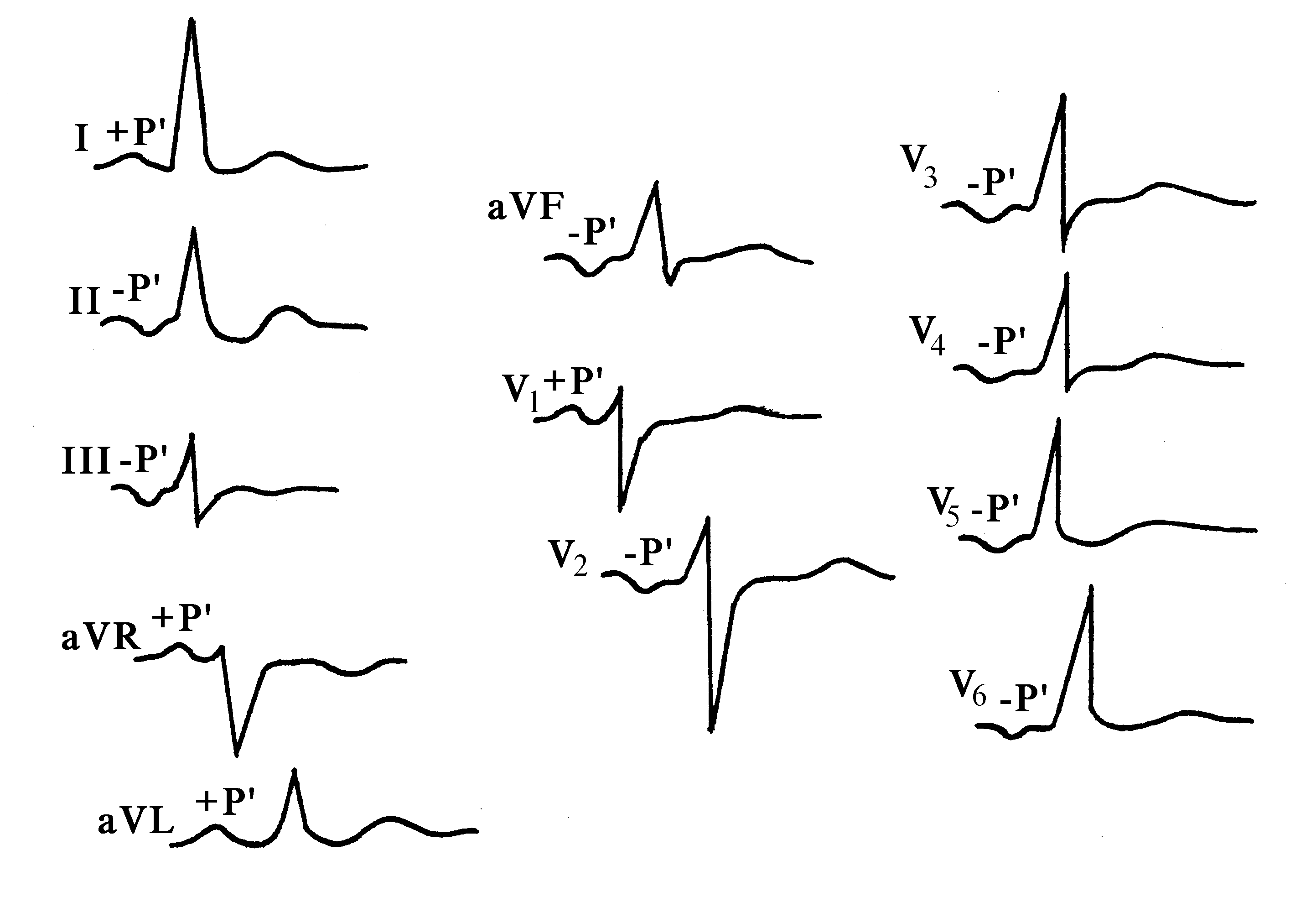
Рис. 74. Нижнепредсердный ритм.
Эктопический ав-ритм
Возбуждение сердца исходит из АВ-соединения. Выделяют «верхний», «средний» и «нижний» атриовентрикулярный или узловой ритмы. «Верхний» узловой ритм фактически не отличим от нижнепредсердного ритма. Поэтому целесообразно говорить только о двух вариантах узлового ритма. При I варианте импульсы исходят из средних отделов АВ-соединения. Вследствие этого импульс к предсердиям идет ретроградно, и они возбуждаются одновременно с желудочками (рис. 75). При II варианте импульсы идут из нижних отделов АВ-соединения, при этом предсердия возбуждаются ретроградно и позднее желудочков (рис. 76).
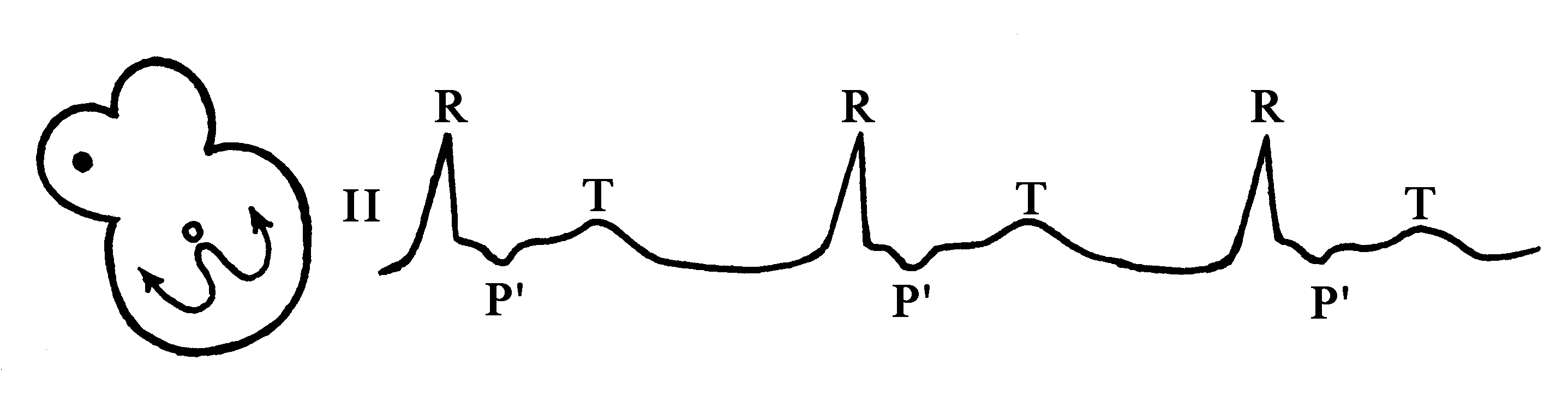
Рис. 76. Нижнеузловой ритм: ЧСС = 46 в 1 мин, при V = 25 мм/с RR = RR, Р(–) следует после QRS.
Электрокардиографические критерии АВ-ритма (рис. 75, 76):
1) ЧСС 40–60 в мин, расстояние между R–R равны;
2) QRST не изменен;
3) Р отсутствует при I варианте и –Р следует после QRS при II варианте;
4) RP равен 0,1–0,2 с при II варианте.
Эктопический желудочковый (идиовентрикулярный) ритм
При этом ритме возбуждение и сокращение желудочков осуществляется из центра, находящегося в самих желудочках. Чаще всего этот центр локализуется в межжелудочковой перегородке, в одной из ножек пучка Гиса или ветвях, реже в волокнах Пуркинье.
Электрокардиографические критерии желудочкового ритма (рис. 77):
1) уширенные и резко деформированные (блокадные) QRS. При этом длительность этого комплекса больше 0,12 с;
2) ЧСС 30–40 в 1 мин, при терминальном ритме меньше 30 в 1 мин;
3) R–R равны, но могут быть и разными при наличии нескольких эктопических очагов возбуждения;
4) почти всегда предсердный ритм не зависит от желудочкового ритма, т. е. налицо полная атриовентрикулярная диссоциация. Предсердный ритм может быть синусовым, эктопическим, мерцание или трепетание предсердий, асистолия предсердий; крайне редко встречается ретроградное возбуждение предсердий.

Рис. 77. Идиовентрикулярный ритм: ЧСС = 36 в 1 мин, при V = 25 мм/с QRS — широкий; Р — отсутствует.
Выскальзывающие (выскакивающие, замещающие) комплексы или сокращения
Так же, как и медленные ритмы, они могут быть предсердные, из АВ-соединения (наиболее часто) и желудочковые. Это нарушение ритма является компенсаторным и возникает на фоне редкого ритма, периодов асистолии, поэтому называется еще пассивным.
Электрокардиографические критерии выскальзывающих комплексов (рис. 78):
1) интервал R–R перед выскакивающим сокращением всегда длительнее обычного;
2) интервал R–R после выскакивающего сокращения имеет обычную длительность или короче.
При ослаблении или прекращении функционирования синусового узла (водителя сердечного ритма) развивается состояние, при котором может наблюдаться эктопический ритм. Если сердечные сокращения возникают благодаря патологической импульсации, поступающей из отделов сердца, расположенных выше синусового узла, т. е. из предсердий, то появляются эктопические предсердные ритмы. Такие нарушения могут быть постоянными или преходящими. Их легко обнаружить с помощью ЭКГ.
Виды предсердных аритмий
Сокращения эктопического характера могут являться проявлением отклонений деятельности синусового узла (синдром слабости). Они возникают на фоне различных изменений в области водителя сердечного ритма или самого миокарда. К этому могут приводить:
- воспаления;
- ишемические изменения;
- склеротические процессы.
Предсердный ритм часто проявляется у пациентов с ревматизмом, а также при некоторых сердечных недугах: гипертонии, ишемии, пороках сердца. Причиной аритмии может стать нейроциркуляторная дистония, а также изменения в сердце на фоне сахарного диабета. Эта форма нарушений работы водителя сердечного ритма вполне может быть диагностирована у людей с отличным состоянием здоровья. Чаще всего она может носить преходящий характер, хотя известны случаи, когда предсердный ритм — врожденный.
Отличительной чертой предсердной аритмии является частота сокращений сердца (ЧСС). Обычно она превышает норму.
Если ЧСС выше 80 ударов в минуту, — это тахикардия. Повышение ЧСС может быть не связано с заболеванием. Например, при повышении температуры тела, повышается и ЧСС. Также на частоту сокращений влияют физические и эмоциональные нагрузки. Тахикардия может свидетельствовать о наличии разных заболеваний, но далеко не всегда. Иногда это вариант нормы.
Если аритмия продолжается длительный период, то это нарушение считается постоянным. Выделяют также пароксизмальные нарушения сердечного ритма. Такое состояние развивается внезапно. Превышение пульса доходит до 150–200 ударов в минуту. При этом человек может испытывать необычную слабость или потерять сознание. Это зависит от вида пароксизма.
Зачастую приступ прекращается так же внезапно, как и появился. Но при некоторых пароксизмах человеку требуется помощь врача. Так себя обычно проявляет пароксизмальная предсердная тахикардия.
При этих видах аритмии сердце сокращается через одинаковые интервалы времени, и это отражает ЭКГ. Но есть нарушения ритма, при которых сердечные сокращения неравномерны.

Наиболее распространенными среди таких предсердных аритмий являются:
- Экстрасистолия: при нормальном сердечном ритме появляются внеочередные сокращения. После этого следует пауза, которая ощущается человеком как «замирание» сердца. Такое состояние может возникать на фоне миокардита, вегето-сосудистой дистонии, стресса, курения. Иногда экстрасистолия появляется безо всяких причин. У здорового человека в течение суток может возникнуть до 1,5 тыс. экстрасистол, которые никак не влияют на состояние организма и не требуют врачебного вмешательства.
- Мерцательная аритмия (фибрилляция или трепетание предсердий): отсутствует эффективное сокращение предсердий (один из этапов сердечного цикла). Мышцы предсердий перестают синхронно работать и начинают двигаться, хаотично подергиваясь, — мерцать. При этом отмечается неритмичное сокращение желудочков.
Отклонения в раннем возрасте
Пароксизмальная тахикардия, приступы которой диагностируются у пациентов в раннем возрасте, может проявиться в случаях инфицирования вирусами. Такой вид нарушений работы сердца может протекать в тяжелой форме. Причинами патологии могут послужить:
- врожденные пороки сердца;
- кардиты;
- превышение допустимых норм атропина при лечении ребенка вплоть до отравления.
Отклонения в работе сердца могут быть обнаружены при ЭКГ исследовании у детей. Подобные нарушения свидетельствуют о независимом функционировании дополнительных источников возбуждения несинусовых сокращений. У ребенка подобные патологии могут возникать по причине происходящих в миокарде изменений или на фоне влияний нейроэндокринного характера.
Эктопические отклонения, обнаруженные у детей на ЭКГ, могут быть продемонстрированы одной из форм:
- активные нарушения — болезни сердца со схожими патогенетическими критериями (экстрасистолия, пароксизмальная тахикардия);
- ускоренные — нерегулярные сокращения сердца, мерцательная аритмия.
Симптоматика
Этиология эктопических ритмов имеет связь с основным заболеванием. Следовательно, специфической симптоматики, характерной для нарушений работы водителя сердечного ритма, наблюдаться не будет. Признаки несинусовых ритмов зависят от природы их появления и основных патологических процессов в организме пациента (взрослого или ребенка).
Пароксизмальная тахикардия проявляется внезапно возникающими приступами на фоне полного благополучия. Этому, как правило, не предшествуют такие признаки, как боль в области сердца, затрудненное дыхание, головокружение. Подобные симптомы могут возникать при продолжительных приступах.
Для начала длительного приступа характерными будут признаки:
- тревожность и страх;
- беспокойство относительно расположения тела (человек пытается занять позицию, которая бы способствовала прекращению приступа).
После завершения первичной стадии приступа начинается следующая, сопровождающаяся дрожанием рук, головокружениями. Может начать темнеть в глазах. Далее появляются более выраженные симптомы:
- повышенное потоотделение;
- вздутие в кишечнике;
- частые позывы к мочеиспусканию, дефекации;
- тошнота.
При коротких приступах сначала у детей или взрослых может резко увеличиваться частота сокращений сердца и возникать одышка, на смену которым приходит кратковременное «замирание» сердца и резкий толчок. Такой сердечный импульс свидетельствует о том, что нормальный синусовый ритм восстановлен, на что могут также указывать сопровождающие резкий толчок болезненные ощущения в области сердца.
Пароксизмы мерцательной аритмии могут напоминать пароксизмальную тахикардию. Больные обычно отмечают, что сердце бьется неправильно. Но если пульс очень частый, то это будет практически незаметно. Дифференцировать эти состояния можно только с помощью ЭКГ. При фибрилляции предсердий чаще отмечаются боли в груди, напоминающие стенокардические.
Это состояние опасно. Такие приступы могут быть кратковременными или затягиваться на несколько часов или даже суток. В это период в левом предсердии могут формироваться тромбы, которые потом с током крови попадают в большой круг кровообращения, а это грозит инсультом и инфарктом. Постоянная форма фибрилляции предсердий не менее опасна, но переносится легче: больные привыкают к этому состоянию и контролируют заболевание с помощью специального лечения.
Методы диагностики
Диагностирование заболеваний сердца в первую очередь производится на основании данных, полученных при сборе анамнеза. В ходе ЭКГ исследований диагноз уточняется. В отличие от описания собственных ощущений пациентом, при ЭКГ можно рассмотреть особенности эктопического ритма.
Электрокардиографические признаки предсердного эктопического ритма весьма специфичны. На ЭКГ можно увидеть изменения, которые претерпевает зубец Р. Он может быть положительным или отрицательным. При пароксизмальной тахикардии он предшествует желудочковому комплексу, а при фебрилляции предсердий вместо него регистрируются волны мерцания. Желудочковый комплекс остается неизменным.
Обнаружить предсердные экстрасистолы при проведении ЭКГ можно по характерным признакам:
- изменению конфигурации зубца Р;
- укороченному интервалу P-Q;
- неполной компенсаторной паузе;
- узкому комплексу желудочка.
Лечебные мероприятия
Если у пациента диагностируется несинусовый эктопический ритм, вариант лечения определяется с учетом воздействия на основное заболевание. Поэтому выявление этиологии нарушений сердечного ритма считается главной задачей.
При выявлении расстройств вегетососудистого характера больным, как правило, назначают лечение седативными средствами. Пациентам со склонностью к появлению учащенного сердцебиения прописывают бета-адреноблокаторы (Пропранолол, Атенолол). Экстрасистолы органической этиологии устраняются Панангином, Калия хлоридом и бета-адреноблокаторами. Мерцательная аритмия требует назначения антиаритмических препаратов в момент приступов, например, Новокаинамида. При постоянной форме лечение должно проводиться регулярно. Для контроля частоты сердечных сокращений используются В-адреноблокаторы, Дигоксин или Кордарон, что зависит от возраста и особенностей пациента.
Наджелудочковая форма эктопических ритмов допускает применение массажа каротидного синуса, расположенного возле сонной артерии. Эти сосуды располагаются на боковой поверхности шеи. Делать массаж следует в течение 20 секунд. Движения аккуратные, поглаживающие. Во время приступа можно произвести надавливание на глазные яблоки или потужиться.
Если манипуляции безуспешны, специалист может прописать лекарственную терапию. В случае частых продолжительных приступов или при ухудшении состояния пациента врачи прибегают к методике восстановления сердечного ритма посредством электроимпульсной терапии.
Предсердный эктопический ритм представляет особую опасность, так как может стать причиной серьезных нарушений в работе сердца. Во избежание подобных ситуаций следует своевременно обращаться в медицинские учреждения для выявления причины и лечения. Регулярный контроль ЭКГ и наблюдение у врача позволит предотвратить тяжелые осложнения.