 |  |  |  |
Инфаркт миокарда (ИМ) — ишемический некроз миокарда вследствие острого несоответствия коронарного кровотока потребностям миокарда.
Клинически выделяют 5 периодов в течении инфаркт миокарда:
- 1) продромальный (предынфарктный), длительностью от нескольких часов, дней до одного месяца, может отсутствовать;
- 2) острейший период — от возникновения резкой ишемии миокарда до появления признаков некроза (от 30 мин до 2 ч);
- 3) острый период (образование некроза и миомаляции) от 2 до 14 дней;
- 4) подострый период (завершение начальных процессов организации рубца, замещение некротической ткани грануляционной) — до 4—8 нед от начала заболевания;
- 5) постинфарктный период (увеличение плотности рубца и максимальная адаптация миокарда к новым условиям функционирования) — до 3—6 мес от начала инфаркта.
Клинические симптомы
ИНФАРКТ МИОКАРДА КРУПНООЧАГОВЫЙ
Предынфарктный период. Клиническая симптоматика соответствует прогрессирующей, нестабильной стенокардии.
Острейший период. Основные клинические симптомы.
1. Чрезвычайно интенсивная боль давящего характера, сжимающая, иногда острая, «кинжальная», распирающая, иррадии-рующая в левую руку, кисть, нижнюю челюсть, ухо, зубы, иногда в эпигастрий, под левую лопатку. Чем обширнее зона некроза, тем интенсивнее боль. Боль носит волнообразный характер (то усиливается, то ослабевает), продолжается несколько часов (больше 20—30 мин) и даже суток, не купируется нитроглицерином. Сопровождается чувством страха, возбуждением. Однако возможно отсутствие боли.
2. Осмотр — бледность кожи, видимых слизистых оболочек, возможен акроцианоз.
3. Пульс — возможна брадикардия, сменяющаяся нормо-или тахикардией, нередко с самого начала тахикардия, аритмия.
4. АД в период болевого приступа может повыситься, затем в последующие дни умеренно снижается. В случае развития сердечной недостаточности и кардиогенного шока снижение АД выраженное.
5. Перкуссия — границы сердца расширены влево. 6. Аускультация — ослабление I тона или обоих тонов, у 1/3-1/4 больных — ритм галопа (при замедлении атриовентрикулярной проводимости пресистолический, при слабости левого желудочка—протодиастолический), систолический шум на верхушке сердца и аорте (малой интенсивности).
Острый период соответствует окончательному формированию некроза. Основные клинические симптомы: 1. Как правило, исчезает боль. Сохранение боли связано или с выраженностью ишемии периинфарктной зоны, или с присоединившимся перикардитом. 2. Ранее возникшие симптомы сердечной недостаточности и артериальная гипотензия могут сохраняться, у части больных они появляются лишь в остром периоде и нарастают. 3. Остальные клинические симптомы те же, что в острейшем периоде.
Лабораторные данные в остром периоде отражают резорбционно-некротический синдром, развивающийся вследствие резорбции некротических масс, асептического воспаления и выхода ферментов из миофибрилл миокарда.
Сроки повышения в крови уровня показателей резорбционно-некротического синдрома при ИМ

Подострый период. Клинические симптомы. 1. Болевой синдром, как правило, отсутствует. 2. Проявления острой сердечной недостаточности уменьшаются, однако у ряда больных возможен переход в хроническую. 3. У 35—40 % больных сохраняются нарушения ритма (в остром периоде — у 90 % больных). У большинства больных с нарушением атриовентрикулярной проводимости начинается ее восстановление. 4. Исчезают тахикардия и систолический шум, если его происхождение было связано с недостаточностью миокарда. 5. Постепенно уменьшаются проявления резорбционно-некротического синдрома.
Постинфарктный период — при благоприятном течении особых клинических проявлений нет, при исследовании сердечно-сосудистой системы отклонений от нормы почти нет. Лабораторные данные нормальны.
Инструментальные исследования
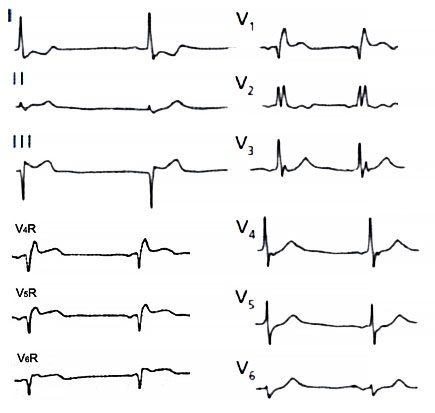
ЭКГ — различают стадии: ишемическую, повреждения, острую (стадия некроза), подострую, рубцовую. Ишемическая стадия связана с образованием очага ишемии, продолжается всего лишь 15—30 мин, над очагом поражения увеличивается амплитуда зубца Т, он становится высоким, заостренным (субэндокардиальная ишемия). Эту стадию не всегда удается зарегистрировать. Стадия повреждения (от нескольких часов до 3 сут). В участках субэндокардиальной ишемии развивается субэндокардиальное повреждение, что проявляется смещением интервала S—Т книзу от изолинии. Повреждение и ишемия быстро распространяются трансмурально на субэпикардиальную зону, интервал S—Т смещается куполом кверху, зубец Т снижается и непосредственно сливается с интервалом S—Т. Острая стадия (стадия некроза) связана с образованием некроза в центре очага повреждения и значительной зоны ишемии вокруг зоны повреждения, длится 2—3 нед; ЭКГ-признаки: появление патологического зубца Q (шире чем 0,03 с и глубже 1/4 зубца R); уменьшение или полное исчезновение зубца R (трансмуральный инфаркт), куполообразное смещение интервала S—Т кверху от изолинии, отрицательный зубец Т. Подострая стадия отражает изменения ЭКГ, связанные с наличием зоны некроза, в которой идут процессы рассасывания, репарации, и зоны ишемии. Зоны повреждения уже нет. Признаки стадии: интервал S—Т на изолинии (если интервал S—Т не опускается до изолинии больше 3 нед, можно заподозрить аневризму), зубец Т дначале отрицательный симметричный, затем постепенно уменьшается, становится изоэлектричным или слабоположительным, у многих больных остается навсегда отрицательным. Об окончании подострой стадии свидетельствует отсутствие динамики зубца Т. Рубцовая стадия характеризуется исчезновением ЭКГ-признаков ишемии, но стойким сохранением рубцовых изменений, что проявляется наличием патологического зубца Q. Зубец Т положительный, сглаженный или отрицательный, динамики его изменений нет. Если зубец Т отрицательный, он должен быть меньше 1/2 амплитуды зубцов Q или R в соответствующих отведениях и не превышать 5 мм. Если отрицательный зубец Т глубокий, превышает 1/2 зубцов Q или R или больше 5 мм, это признак сопутствующей ишемии миокарда в той же области. Рубцовая стадия продолжается в течение всей жизни.
ЭКГ-диагностика локализации инфаркта миокарда: Изменения, характерные для острой стадии инфаркта миокарда, наблюдаются при:
- 1) распространенном ИМ передней стенки левого желудочка с вовлечением передней части межжелудочковой перегородки, верхушки и боковой стенки—в отведениях I, II, aVL, V,—V6;
- 2) ИМ передней, боковой стенок левого желудочка и верхушки (переднебоковой) — в отведениях I, II, aVL, V4—V6;
- 3) ИМ передней стенки левого желудочка — в отведениях V3—V4 и в А (по Небу);
- 4) переднеперегородочном ИМ — в отведениях V1—V2(3);
- 5) ИМ переднеперегородочном и передней стенки левого желудочка — в отведениях V1— V4 и А (по Небу);
- 6) верхушечном ИМ — в отведении V4;
- 7) высоком переднем ИМ в отведениях V21— V25 (электроды расположены в позиции V1— V5, но во втором межреберье) и, кроме того, отрицательный зубец Т в отведении aVL;
- 8) высоком переднебоком ИМ — в отведениях aVL, V24— V27, кроме того, возможно появление высоких зубцов R и Т в отведениях V1— V2 и снижение интервала S —Т в отведениях V1, 2;
- 9) заднедиафрагмальном ИМ — в отведениях II, III, aVF, D (по Небу), кроме того, возможно увеличение зубцов R в отведении aVR, Т — в V1— V3 и смещение интервала S—Т книзу в отведениях V1—V3;
- 10) заднебоковом ИМ — в отведениях III, aVF, V5— V6, D (по Небу), кроме того, высокий зубец Т в отведениях V1 — V2, сегмент ST смещен книзу в отведениях Vi
V3;
Радиоизотопная диагностика: сцинтиграмма миокарда с радиоактивным пирофосфатом, он имеет повышенную тропность к очагам некроза в миокарде, накапливается в нем уже через 12 ч от начала заболевания. ИМ характеризуется очагом яркого «свечения».
Эхокардиография: признаки очаговых поражений миокарда: пассивное парадоксальное движение межжелудочковой перегородки и снижение ее систолической экскурсии менее 0,3 см, уменьшение амплитуды движения задней стенки и акинезия одной из стенок левого желудочка.
МЕЛКООЧАГОВЫЙ ИНФАРКТ характеризуется развитием мелких очагов некроза в миокарде.
Клинические симптомы. 1. Болевой синдром более выражен, чем при стенокардии, но продолжительность боли меньше, чем при крупноочаговом ИМ. 2. Течение относительно благоприятное по сравнению с крупноочаговым ИМ, как правило, не осложняется недостаточностью кровообращения, однако возможны различные аритмии.
Лабораторные данные характеризуются проявлениями резорбционно-некротического синдрома (см. выше), но менее выраженными и менее продолжительными.
Инструментальные исследования. Повышение температуры тела до субфебрильных цифр в течение 1—2 дней. ЭКГ — комплекс QRS обычно не изменяется, лишь в некоторых случаях уменьшается зубец R, интервал S — Т может смещаться книзу от изолинии (субэндокардиальный инфаркт), зубец Т становится отрицательным, «коронарным», в некоторых случаях двухфазным; обычно зубец Т остается отрицательным на протяжении 1—2 мес, а в дальнейшем становится положительным или уменьшается его отрицательная фаза.
Диагностические критерии
Диагноз инфаркта миокарда ставится на основании анамнеза, клинической картины заболевания, патогномоничных изменений ЭКГ, активности ферментов крови.
A. Анамнез и клиническая картина считаются типичными при наличии тяжелого и продолжительного приступа загрудинной боли (более 30—60 мин). Иногда анамнез и клиника бывают атипичными — ангинозная боль выражена умеренно или отсутствует совсем. Преобладающими могут быть другие симптомы — нарушение ритма и проводимости, острая сердечная недостаточность.
Б. К патогномоничным изменениям ЭКГ относятся характерная динамика изменений сегмента ST или зубца Т, сохраняющаяся более 1 сут (смещение сегмента ST выше изолинии с последующим снижением его и формированием отрицательного зубца Т, а также образование патологического стойко сохраняющегося зубца Q или комплекса QRS).
B. Ферменты сыворотки крови. Характерно первоначальное повышение уровня ферментов сыворотки не менее чем на 50 % выше верхней границы нормы с последующим снижением. Изменения должны быть четко соотнесены с конкретным ферментом и временем, прошедшим с момента появления первых симптомов до момента взятия крови. Повышение уровня ферментов без последующего снижения не патогномонично для инфаркта миокарда.
Диагноз «крупноочаговый (трансмуральный) инфаркт миокарда» ставится на основании патогномоничных изменений ЭКГ (патологического зубца Q или QS) и гиперферментемии даже при нетипичной клинике.
Диагноз «мелкоочаговый (субэндокардиальный, интраму-ральный) инфаркт миокарда» ставится в случае развивающихся в динамике изменений сегмента ST или зубца Т (без патологических изменений комплекса QRS) при наличии типичных изменений уровня ферментов в крови.
Программа обследования
1. Тщательный анализ жалоб больного. Обратить внимание на следующие характерные особенности:
- 1.1.Наличие приступа боли с преимущественной локализацией за грудиной продолжительностью более 20 мин, отличающегося от прежних приступов интенсивностью.
- 1.2.Отсутствие лечебного эффекта от нитроглицерина в отличие от прежних приступов стенокардии.
- 1.3. Сопровождение боли потливостью, слабостью, тошнотой, рвотой, чувством нехватки воздуха.
- 1.4.Более широкая иррадиация боли по сравнению с прежними приступами стенокардии.
- 1.5.Волнообразные нарастания боли.
- 1.6.Повышение температуры тела на следующий день после приступа.
- 1.7.При осложнении острой левожелудочковой недостаточностью— резкая одышка, кашель с выделением пенистой розовой мокроты, «оральные» хрипы.
- 1.8. Наличие жалоб, обусловленных возможным кардиогенным шоком (сильнейшая слабость, холодный липкий пот, с похолоданием дистальных отделов конечностей и олиго-, анурия).
2. Тщательный анализ данных анамнеза.
- 2.1.Уточнить, является ли данный болевой приступ первым или ему предшествовала недавно возникшая стенокардия напряжения и покоя. Имеет ли место нарастание частоты, интенсивности и продолжительности давней стенокардии напряжения (прогрессирующая стенокардия) или «ночная» стенокардия покоя.
- 2.2.Наличие инфаркта миокарда в прошлом, его локализация, тяжесть и последствия.
- 2.3.Наличие в анамнезе признаков недостаточности кровообращения, степень их выраженности, эффективность предшествующей терапии.
- 2.4.Наличие факторов риска (см. Факторы риска ИБС).
3. Осмотр больного.
- 3.1.Поведение больного, возможны беспокойство, возбуждение, чувство страха смерти, крики, стоны или, наоборот, адинамия, прострация, спокойное поведение.
- 3.2.Состояние кожи и слизистых оболочек, цвет кожи. Возможны повышенная потливость, холодный липкий пот на фоне резкой бледности кожи и цианоза слизистых оболочек, акро-цианоза, диффузного цианоза.
- 3.3.Наличие периферических отеков, их давность.
- 3.4.Число дыханий в минуту.
4. Клиническое всестороннее обследование больного. Целенаправленный поиск следующих осложнений инфаркта миокарда.
- 4.1. Сердечная недостаточность (одышка, цианоз, набухание вен шеи, тахикардия, эмбриокардия, галоп, влажные хрипы в легких, увеличение печени).
- 4.2.Перикардит (боль в области сердца при дыхании, шум трения перикарда).
- 4.3.Нарушения ритма (экстрасистолия, наджелудочковая тахикардия и тахиаритмия, брадикардия, брадиаритмия).
- 4.4.Признаки поражения сосочковых мышц (появление систолического шума на верхушке сердца, акцента II тона на легочной артерии, одышки).
- 4.5.Признаки перфорации перегородки (одышка, цианоз, систолический шум пилящего характера над телом рукоятки грудины и слева от нее, признаки недостаточности кровообращения по большому кругу).
- 4.6.Наличие признаков кардиогенного шока (см. Кардиогенный шок).
5. Лабораторные исследования.
- 5.1.OAK в динамике.
- 5.2.БАК: АсАТ, АлАТ повторно в динамике от 1 до 7 сут, КФК (с первых часов до 3—4-х сут), ЛДГ (с первых суток до 2—3 нед).
- 5.3.Сахар, мочевина, билирубин, холестерин, триглицериды, а-амилаза, миоглобин в крови и моче.
- 5.4. Электролиты крови, кислотно-щелочное равновесие.
- 5.5. Коагулограмма.
6. Инструментальные исследования.
- 6.1.ЭКГ-исследование с дополнительными отведениями и картированием сердца (по показаниям).
- 6.2.Рентгенография органов грудной клетки (при подозрении на осложнение пневмонией, инфарктом легкого, застойными явлениями в малом круге).
- 6.3.Эхокардиографическое исследование по показаниям (оценка объема и размера ИМ, а также сократительной способности миокарда).
- 6.4.Сцинтиграфия с 99мТс (для подтверждения диагноза инфаркта миокарда в трудных случаях и оценки размеров инфаркта).
- 6.5.Круглосуточное мониторное наблюдение.
Примеры формулировки диагноза
1.ИБС. Крупноочаговый инфаркт миокарда в переднепере городочной и верхушечной области с вовлечением боковой стенки левого желудочка, острый период. Отек легких (дата), кардио генный шок рефлекторный (дата), желудочковая экстрасисто лия, НПа.
2.ИБС. Мелкоочаговый (субэндокардиальный) инфаркт мио карда в задней стенке левого желудочка (дата). Предсердная и желудочковая экстрасистолия, Н0. Гипертоническая болезнь II ст.
Диагностический справочник терапевта. Чиркин А. А., Окороков А.Н., 1991 г.
Справочник болезней
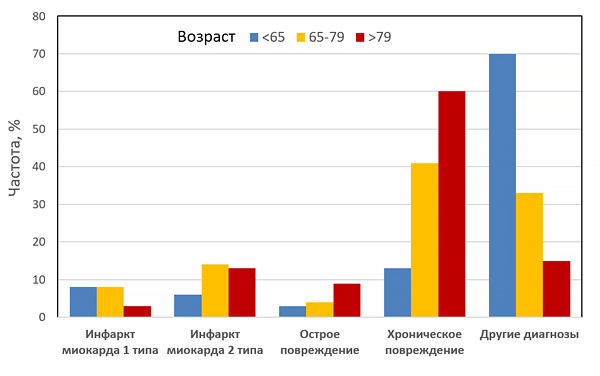

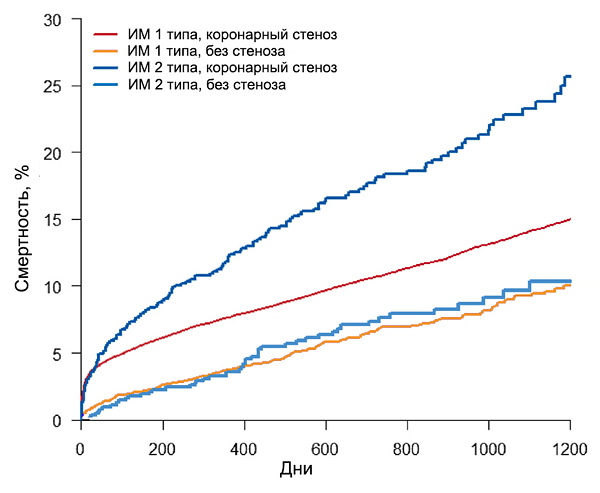
Инфаркт миокарда 1–2 типов
Острое повреждение миокарда с клиникой миокардиальной ишемии и повышением и/или снижением сердечного тропопнина, если хотя бы одно значение выше порогового уровня (99 перцентиля) и присутствует хотя бы один признак:
• симптомы ишемии миокарда;
• новые ишемические изменения ЭКГ;
• формирование патологических зубцов Q на ЭКГ;
• визуализационные признаки новой потери жизнеспособного миокарда или нарушений локальной сократимости, характерные для ишемической этиологии;
• внутрикоронарный тромб при ангиографии или аутопсии (не для 2 типа).
Инфаркт миокарда 3 типа
• Сердечная смерть с симптомами, возможно связанными с ишемией миокарда, сопровождающаяся предположительно новыми ишемическими изменениями ЭКГ или фибрилляцией желудочков, если смерть наступила до получения образцов крови или до повышения уровня биомаркеров или инфаркт миокарда выявлен при аутопсии.
Инфаркт миокарда 4 типа
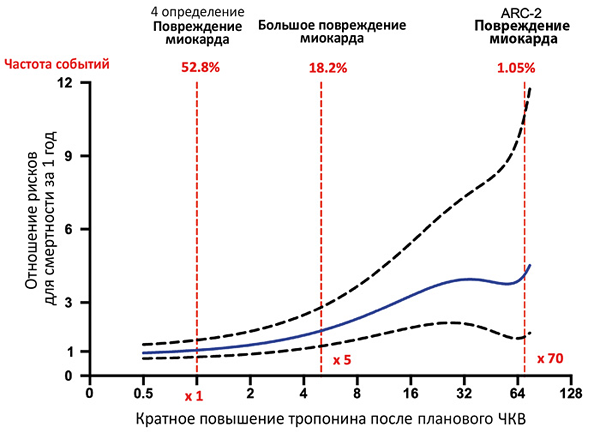
• В период до 48 ч после чрескожного коронарного вмешательства уровень тропонина повысился >5 раз от порогового уровня при исходно нормальном уровне или >20% при исходно повышенном содержании (стабильном или снижающемся). Дополнительно присутствует хотя бы один признак: симптомы ишемии миокарда, новые ишемические изменения или патологический зубец Q на ЭКГ, визуализационные признаки новой потери жизнеспособного миокарда или нарушений локальной сократимости, характерные для ишемической этиологии, ангиографические признаки снижения кровотока вследствие процедуры, тромбоз стента или рестеноз.
Инфаркт миокарда 5 типа
• В период до 48 ч после коронарного шунтирования уровень тропонина повысился >10 раз от порогового уровня при исходно нормальном уровне или >20 % и >10 раз от порогового уровня при исходно повышенном содержании (стабильном или снижающемся). Дополнительно присутствует хотя бы один признак: патологический зубей Q на ЭКГ, ангиографические признаки окклюзии шунта или нативной коронарной артерии, визуализационные признаки новой потери жизнеспособного миокарда или нарушений локальной сократимости, характерные для ишемической этиологии.
Типичная
• Дискомфорт или боли в грудной клетке, более 20 мин, отсутствие связи с положением тела, кашлем и дыханием, нет эффекта нитроглицерина.
Атипичная
• Дискомфорт в шее, челюсти, руках, между лопаток, эпигастрии.
• Одышка.
• Общая слабость.
• Обморок.
• Острое нарушение мозгового кровообращения.
• Тошнота, рвота.
• Без симптомов.
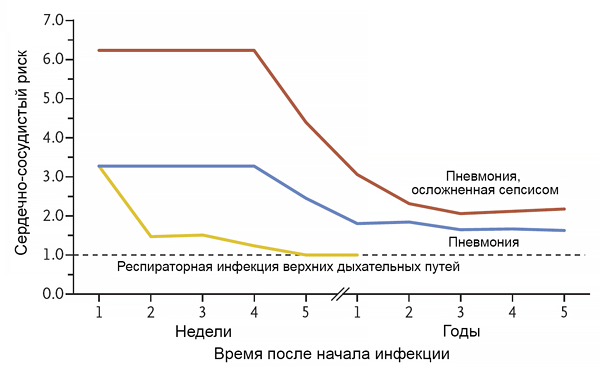
| Маркер | Начало подъема, ч | Пик концентрации, ч | Длительность подъема |
| Тропонин Т | 1*–4 | 24–48 | 5–14 сут |
| Тропонин I | 1*–4 | 24–36 | 4–7 сут |
| Креатинкиназа-МВ | 4 | 24 | 24–36 ч |
| Миоглобин | 2 | 6–8 | 12–24 ч |
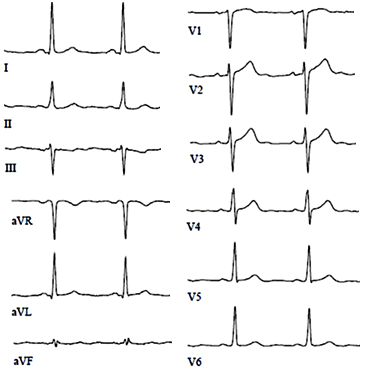
Острая ишемия миокарда (нет БЛНПГ или гипертрофии левого желудочка)
• Новые ишемические изменения в двух смежных отведениях.
• Подъем ST ≥1 мм, исключая отведения V2–3.
• Подъем ST ≥2 мм у мужчин (≥2.5 мм до 40 лет) и ≥1.5 мм у женщин в V2–3.
• Новая горизонтальная или нисходящая депрессия сегмента ST ≥0.5 мм.
• Новая инверсия зубца Т ≥1 мм при доминирующих зубцах R или R/S >1.
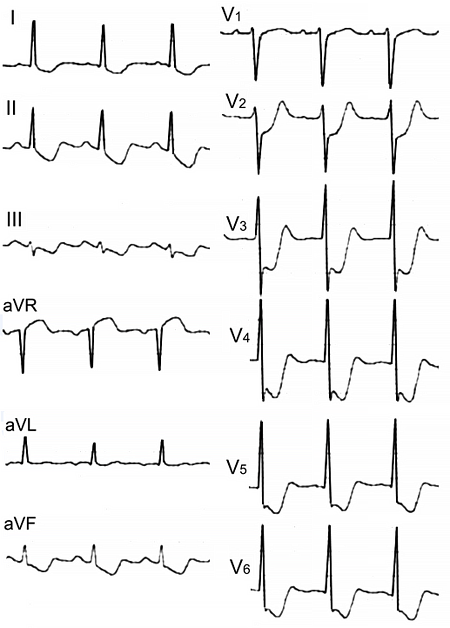
Предшествующий инфаркт миокарда
• Комплексы QS или зубцы Q ≥0.03 сек и глубиной ≥1 мм в двух смежных отведениях.
• Комплексы QS или зубцы Q ≥0.02 сек в V2–3.
• Зубец R ≥0.04 сек в V1–2 и соотношение R/S ≥1 в сочетании с конкордантным положительным зубцом T без нарушения проводимости.
Ds: ИБС: ОКС без подъема ST (12:40, 12.04.16), высокий риск. [I24.9]
Сопутствующий Ds: Гипертоническая болезнь. Малые кровотечения (геморроидальные, носовые), эрозивный гастрит, ассоциированные с аспирином.
Ds: ИБС: Инфаркт миокарда с подъемом ST передне-септальной области левого желудочка (тромболизис фортеплазе 4:20, 12.04.2017). [I21.0]
Осложнения: Cердечная недостаточность, Killip III. Пароксизмальная устойчивая желудочковая тахикардия (3 сут).
Ds: ИБС: Инфаркт миокарда без подъема ST боковой стенки левого желудочка (12.04.2015), высокий риск. [I21.0]
Осложнения: Желудочное кровотечение, ассоциированное с противотромботической терапией.
Ds: Инфекционный эндокардит, повторный эпизод (12.2010, 10.05.2015), недостаточность аортального клапана, ХСН III ФК. [I33.0]
Осложнения: Инфаркт миокарда 2 типа (14.05.2015), без подъема ST, передней стенки левого желудочка.
Ds: Пароксизмальное трепетание предсердий (1:1), осложненное инфарктом миокарда 2 типа (14.11.2017). Гипертоническая болезнь. Сердечная недостаточность с сохраненной ФВЛЖ, II ФК. [I48.3]
Ds: ИБС: Стентирование передней нисходящей коронарной артерии (Cypher, 10.04.2016). [I21.4]
Осложнения: Инфаркт миокарда 4б типа, без подъема ST, передний (15.04.2016).
Сопутствующий Ds: Бронхиальная астма аспириновая, частично контролируемая.
Ds: Инфаркт миокарда без подъема ST (29.11.2015), ассоциированный с амфетамином. [I21.4]
Общие показания
• 12 ч.
Инвазивная реперфузия
• Предпочтительный метод при соответствующих сроках и опытном операторе.
• Острая сердечная недостаточность Killip III–IV.
• Тромболитики неэффективны или противопоказаны.
• Пациент переносит рентгенконтрастные препараты.
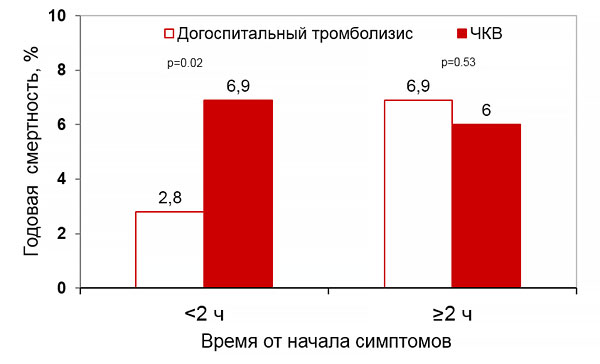
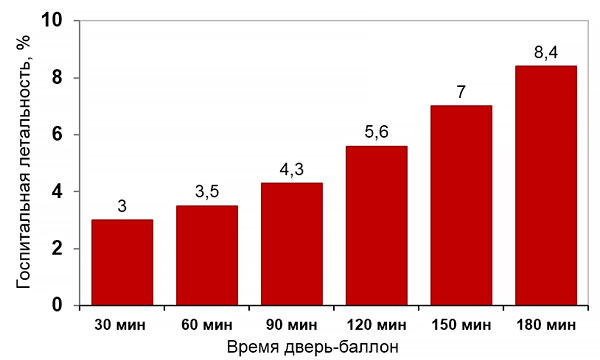
Тромболизис
• Задержка инвазивной реперфузии ≥120 мин после диагноза.
•
Абсолютные
• Любая предшествующая внутримозговая геморрагия.
• Известное заболевание сосудов головного мозга (например, артериовенозная мальформация).
• Злокачественное новообразование центральной нервной системы.
• Ишемический инсульт в течение 3 мес, исключая первые 4.5 ч.
• Подозрение на расслоение аорты.
• Активное кровотечение или геморрагическое заболевание (исключая месячные).
• Закрытая травма головы или лица в течение 3 мес.
• Хирургия головного или спинного мозга в течение 2 мес.
• Тяжелая неконтролируемая гипертензия (без эффекта от неотложного лечения).
Относительные
• В анамнезе хроническая, тяжелая, плохо контролируемая артериальная гипертензия.
• Тяжелая артериальная гипертензия при поступлении (АД систолическое >180 или АД диастолическое >110 мм рт. ст.).
• Ишемический инсульт >3 мес в анамнезе.
• Деменция.
• Внутримозговая патология, не относящаяся к абсолютным противопоказаниям.
• Длительная (>10 мин) или травматичная реанимация.
• Большая хирургия до 3 нед.
• Недавнее (2–4 нед) внутреннее кровотечение.
• Некомпрессируемые пункции (например, биопсия печени или люмбальная).
• Беременность или первая неделя после родов.
• Терапия оральными антикоагулянтами.
• Активная гастродуоденальная язва.
• Инфекционный эндокардит.
• Тяжелые заболевания печени.
Экстренное лечение
• Рефрактерные ангинозные боли.
• Острая сердечная недостаточность (III–IV класс по Killip).
• Жизнеопасные аритмии (фибрилляция желудочков, желудочковая тахикардия).
• Повторные изменения ST-T, особенно с подъемом ST.
Ранее ( 140, mini-GRACE >112, PURSUIT >14).
В период госпитализации
• Диабет.
• Снижение функции почек (СКФ
2. Атеросклероз коронарных артерий.
3. Инфаркт миокарда с указанием даты (от) и локализация патологического процесса (какой стенки).
Лечение инфаркта Миокарда
1. Профилактика осложнений.
2. Ограничение зоны инфаркта.
Необходимо, чтобы лечебная практика соответствовала периоду заболевания.
I. Предынфарктный период. Главная цель лечения в этот период — предупредить возникновение инфаркта миокарда: — постельный режим (до тех пор, пока есть признаки нарастания коронарной недостаточности) ; — прямые антикоагулянты: — гепарин, можно вводить в/в, но чаще применяют п/к по 5-1О тыс. ЕД через каждые 4-6 часов.
— антиаритмические средства: поляризующая смесь. Если — глюкоза 5% 2ОО-5ОО мл у больного сахарный диахлорид калия 1О% — 3О, О бет, то глюкозу заменить — сульфат магния 25% — 2О, О физраствором.
— инсулин 4-12 ЕД — кокарбоксилаза 1ОО мг — бета-адреноблокаторы /Anaprillini О, О4; — нитраты пролонгированного действия (Sustak-forte). иногда проводят экстренную реваскуляризацию миокарда.
II. Острейший период. Основная цель лечения — ограничить зону повреждения миокарда. Снятие болевого синдрома: начинать правильнее с нейролептанальгезии, а не с наркотиков, т.к. при этом меньше осложнений; фентанил 1-2 мл в/в на глюкозе /О, ОО5% 2 мл; дроперидол 2, О мл О, 25% 2 мл на 4О мл 5% р-ра глюкозы; таламонал (содержит в 1 мл О, О5 мг фентанила и 2,5 мг дроперидола) 2-4 мл в/в струйно. Аналгетический эффект наступает немедленно после в/в введения (у 6О% больных) и сохраняется 3О мин.
Фентанил, в отличие от опиатов, очень редко угнетает дыхательный центр. После нейролептанальгезии сознание быстро восстанавливается. Не нарушается кишечная перистальтика и мочеотделение. Нельзя сочетать с опиатами и барбирутатами, т.к. возможно потенцирование пробочных эффектов При неполном эффекте повторно вводят через 6О мин. морфин 1% 1,5 п/к или в/в струйно; омнопон 2% — 1, О п/к или в/в; промедол 1% 1, О п/к.
Побочные явления препаратов группы морфина:
а) угнетение дыхательного центра — налорфин 1-2 мл в/в.
б) снижение рН крови и индуцирование синдрома электрической нестабильности сердца;
в) способствует депонированию крови, снижению венозного возврата, приводя к относительной гиповолении;
г) мощное ваготропное действие — усугубляется брадикардия, может быть тошнота, рвота, угнетение перистальтики кишечника и парез мускулатуры мочевого пузыря.
В связи с возможностью указанных осложнений применение морфинов и его аналогов при инфаркте миокарда должно быть сведено к минимуму.
Закисно-кислородная аналгезия. Ее применение при инфаркте миокарда — приоритет советской медицины. Применяют по следующей схеме:
в) Период аналгезии
г) 2-й период аналгезии
д) Выведение из наркоза
Введение пипольфена, атропина, морфина, дроперидола (в том числе и на догоспитальном этапе).
Вентиляция легких чистым кислородом в течение 3-5 мин.
Ингаляция закисью азота и кислородом в соотношении 2,5: 1 в течение 10 мин.
Ингаляция закисью азота и кислородом в соотношении 1: 1 до 5 часов.
Вентиляция легких чистым кислородом в течение 10 мин.
Для усиления обезболивающего эффекта, снятия тревоги, беспокойства, возбуждения: — анальгин 50% — 2, О в/м или в/в; — димедрол 1% — 1,0 в/м (седативный эффект) + аминазин 2,5% — 1,0 в/м в/в (потенцирование наркотиков). Кроме того, аминазин оказывает гипотензивное действие, поэтому при нормальном или пониженном давлении вводят только димедрол. Аминазин может вызывать тахикардию.
При локализации инфаркта на задней стенке левого желудочка болевой синдром сопровождается брадикардией — ввести холинолитик: атропина сульфат 0,1% — 1,0 (при тахикардии не вводить!).
Возникновение инфаркта часто связано с тромбозом коронарных артерий, поэтому необходимо введение антикоагулянтов, которые особенно эффективны в первые минуты и часы заболевания. Они также ограничивают зону инфаркта + обезболивающий эффект.
Дополнительно: гепарин 10-15 тыс. (около 2 мл), в 1 мл — 5 тыс. ЕД; фибринолизин 6 тыс. в/в кап. ; стрептаза 250 тыс. на физ. р-ре в/в кап.
Гепарин вводят в течение 5-7 дней под контролем свертывающей системы крови, вводят 4-6 раз в сутки (т.к. длительность действия 6 час.), лучше в/в. Также повторно вводится фибринолизин в течение 1-2 сут. (т.е. только в течение 1-го периода).
Профилактика и лечение аритмий
а) Поляризующая смесь (состав см. выше), входящие в нее ингредиенты способствуют проникновению калия внутрь клеток.
б) Лидокаин — препарат выбора, более эффективен при желудочковых аритмиях. 50-75 мг струйно.
в) Новокаинамид 100 мг в/в струйно, через 5 мин., до достижения эффекта, далее капельно (10% р-р 5 мл).
г) Обзидан до 5 мг в/в медленно (0,1% р-р 1 мл).
д) Хинидин по 0,2-0,5 через 6 час. внутрь.
Применяют также нитраты пролонгированного действия вследствие коронарооасширяющего действия они улучшают коллатеральное кровообращение и тем самым ограничивают зону инфаркта. Препараты: Нитросорбит таб. 0,01; Эринит таб. 0,01; Сустак митте 2,6 мг и сустак форте 6,4 мг.
III.Острый период инфаркта миокарда.
Цель лечения в острый период — предупреждение осложнений. При неосложненном инфаркте миокарда со 2-3 дня начинают ЛФК. Отменяют фибринолизин (на 1-2 день), но гепарин оставляют до 5-7 дней под контролем времени свертывания. За 2-3 дня до отмены гепарина назначают антикоагулянты непрямого действия; при этом обязателен контроль протромбина 2 раза в неделю, рекомендуется снижать протромбин до 50%. Исследуется моча на эритроциты (микрогематурия). Фенилин (список А) 0,03 по 3 раза в день, отличается от других препаратов быстрым эффектом: 8 часов. Неодикумарин таб. 0,05 в 1 день по 4 т. 3 раза, на 2-й день 3 т. 3 раза и далее по 0,1-0,2 в сутки индивидуально. Фепромарон таб. 0,005 (0,001) Синкумар таб. 0,004 (0,002) Нитрофарин таб. 0,005 Омефин таб. 0,05 Дикумарин таб. 0,01.
Показания к назначению антикоагулянтов непрямого действия:
2) Трансмуральный инфаркт (почти всегда есть коронаротромбоз).
3) У тучных больных.
4) На фоне сердечной недостаточности.
Противопоказания к назначению антикоагулянтов непрямого действия:
1) Геморрагические осложнения, диатезы, склонность к кровотечениям.
2) Заболевания печени (гепатит, цирроз).
3) Почечная недостаточность, гематурия.
4) Язвенная болезнь.
5) Перикардит и острая аневризма сердца.
6) Высокая артериальная гипертензия.
7) Подострый септический эндокардит.
8) Авитаминозы А и С.
Цель назначения непрямых антикоагулянтов предупреждение повторного гиперкоагуляционного синдрома после отмены прямых антикоагулянтов и фибринолитических средств, создание гипокоагуляции с целью профилактики повторных инфарктов миокарда или рецидивов, предупреждение тромбоэмболических осложнений.
В остром периоде инфаркта миокарда наблюдаются два пика нарушения ритма — в начале и конце этого периода. Для профилактики и лечения дают антиаритмические средства: поляризующую смесь и другие препараты (см. выше). По показаниям назначают преднизолон. Применяют также анаболические средства: Ретаболил 5% 1,0 в/м — улучшает ресинтез макроэргов и синтез белков, благоприятно влияет на метаболизм миокарда. Нераболил 1% 1,0 Нерабол таб. 0,001 (0,005).
С 3-го дня заболевания начинают довольно быстро расширять режим. К концу 1 недели больной должен садиться, через 2 недели ходить. Обычно через 4-6 недель больного переводят в отделение реабилитации. Еще через месяц — в специализированный кардиологический санаторий. Далее больные переводятся под амбулаторное наблюдение и лечение у кардиолога.
Диета. В первые дни заболевания питание резко ограничивают, дают малокалорийную, легко усвояемую пищу. Не рекомендуются молоко, капуста, другие овощи и фрукты, вызывающие метеоризм. Начиная с 3 дня заболевания необходимо активно опорожнять кишечник, рекомендуются масляное слабительное или очистительные клизмы, чернослив, кефир, свекла. Солевые слабительные нельзя из-за опасности коллапса.
а) Физическая — восстановление до максимально возможного уровня функции сердечно-сосудистой системы. Необходимо добиваться адекватной реакции на физическую нагрузку, что достигается в среднем через 2-6 недель физических тренировок, которые развивают коллатеральное кровообращение.
б) Психологическая — у больных, перенесших инфаркт миокарда, нередко развивается страх перед повторным инфарктом. При этом может быть оправдано применение психотропных средств.
в) Социальная реабилитация — больной после перенесенного инфаркта миокарда считается нетрудоспособным 4 месяца, затем его направляют на ВТЭК. 5О% больных к этому времени возвращается к работе, то есть трудоспособность практически полностью восстанавливается. Если возникают осложнения, то временно устанавливается группа инвалидности, обычно II, на 6-12 месяцев.