Содержание:
Анализ крови при инфаркте миокарда значительно ускоряет процесс диагностики. В крови вследствие отмирания тканей сердца появляются ферменты, которые в обычном состоянии там быть не должны.
Исследование позволяет выявить уровень белков и ферментов, а также подтвердить наличие патологического процесса в организме в начале его развития, что значительно повысит шансы на выживание.
Важны ли анализы крови в процессе диагностики инфаркта
Если в коронарную артерию попадает тромб, то затрудняется или полностью нарушается приток крови к сердечной мышце. Это состояние называют инфарктом. Так называют нарушения притока крови к сердечной мышце. Дефицит кислорода и питательных веществ приводят к омертвению тканей. В зависимости от степени гемодинамических нарушений, расположения и размера очага повреждения патология имеет разные последствия.
 Важную роль играет своевременность поставленного диагноза, так как с каждой минутой риск осложнений и смерти увеличивается. Для подтверждения проблемы назначают лабораторные и инструментальные исследования.
Важную роль играет своевременность поставленного диагноза, так как с каждой минутой риск осложнений и смерти увеличивается. Для подтверждения проблемы назначают лабораторные и инструментальные исследования.
Если подозревают приступ, то в первую очередь возникает необходимость в общем и биохимическом анализе крови.
В общем анализе во время инфаркта наблюдают повышение содержания белых кровяных телец. При биохимическом исследовании видно, что ферменты цитолиза попали в общий кровоток, и их количество возрастает. Обычно они не выходят за пределы легочной, сердечной тканей и тканей других органов. Но если наблюдаются мышечные повреждения, они попадают в сыворотку крови.
Ферментами цитолиза, которые содержатся в миокарде, называют:
- лактатдегидрогеназу;
- аспартатаминотрансферазу;
- креатинфосфокиназу.
Степень повышения показателей может быть разной, отличаются и нормы в зависимости от применяемого в лабораториях оборудования и реактивов.
Показатели анализа крови при инфаркте миокарда позволяют обнаружить патологический процесс в первые часы его развития. Хоть обычно он сопровождается яркими проявлениями, но иногда они отсутствуют.
Общий
Если учесть тот факт, что заболевание проявляется острым некрозом участков миокарда, с помощью общего анализа крови можно определить развитие воспалительного процесса.
Через 4 часа от начала развития некротических нарушений повышается содержание лейкоцитов в крови. Их уровень возрастает в несколько раз.
Молодые нейтрофилы воздействуют таким образом, что количество белых кровяных телец неуклонно растет.
Также меняется концентрация эозинофилов в крови:
- На протяжении первых суток их уровень резко снижается, и определить их в анализе крови практически невозможно.
- С началом лечения происходит усиление процессов регенерации тканей сердечной мышцы, и показатели восстанавливаются до привычных значений. Процесс продолжается в течение месяца.
 В результате приступа инфаркта в организме начинается воспалительный процесс. Это сопровождается нарушением скорости оседания эритроцитов. С началом острого приступа ишемии происходит резкое повышение СОЭ. На уровне выше нормы в 2-3 раза показатель держится в течение месяца. Благодаря правильному лечению течение воспалительного процесса затихает, что способствует снижению скорости оседания эритроцитов. Поэтому анализы крови больной будет сдавать неоднократно в процессе лечения.
В результате приступа инфаркта в организме начинается воспалительный процесс. Это сопровождается нарушением скорости оседания эритроцитов. С началом острого приступа ишемии происходит резкое повышение СОЭ. На уровне выше нормы в 2-3 раза показатель держится в течение месяца. Благодаря правильному лечению течение воспалительного процесса затихает, что способствует снижению скорости оседания эритроцитов. Поэтому анализы крови больной будет сдавать неоднократно в процессе лечения.
Общий анализ крови при инфаркте миокарда проводят в обязательном порядке, как и при любых других заболеваниях. Это исследование входит в список назначаемых во время обследования пациентов.
Биохимический
Биохимический анализ крови при инфаркте миокарда не позволяет определить конкретные значения показателей. В ходе исследования определяют максимальные и минимальные значения и определяют разницу между ними. Если возник острый приступ ишемии, то проводят определение:
- Уровня общего белка альбумина и глобулина, концентрация которых повышается во время активного развития ишемических нарушений. Это происходит в связи с нарушением обменных процессов в организме.
- Мочевины и креатинина. Эти показатели возрастают во время приступа, что говорит о серьезных сбоях в работе сердца.
- Холестерина. Повышение концентрации холестерина также свидетельствует об острой патологии. В норме его должно быть от 3,5 до 6,5 ммоль/л. Если развивается ишемическая болезнь сердца и атеросклероз, то значения возрастают в несколько раз.
- Ферментов аспарататаминотрансферазы и аланинаминотрансферазы. Их резкое увеличение всегда говорит о некротическом процессе в сердечной мышце.
- Ферментов амилазы и фосфотазы. Они повышаются, если происходит отмирание тканей в сердечной мышце. Отклонение от нормы также может свидетельствовать о неправильно проведенном лечении.
- Миоглобина. Раньше считали, что наличие его в крови свидетельствует об осложненном течении инфаркта. Но эту теорию удалось опровергнуть с помощью многочисленных испытаний. Врачи выяснили, что период выведения миоглобина составляет несколько часов. Поэтому он не может предоставлять точную информацию о развитии патологического процесса.
 Без биохимического анализа крови не обойтись в диагностике острых ишемических нарушений. С помощью этих показателей можно подтвердить наличие проблемы и подобрать подходящее лечение.
Без биохимического анализа крови не обойтись в диагностике острых ишемических нарушений. С помощью этих показателей можно подтвердить наличие проблемы и подобрать подходящее лечение.
При сердечно-сосудистых заболеваниях часто повышается уровень тяжелых металлов в крови. Если в организме больше кадмия или алюминия, то эти вещества оказывают токсическое влияние. При этом количество важных для здоровья микроэлемента снижается. Это заметно по падению уровня хрома, меди, марганца.
Негативное влияние на организм оказывает высокое содержание:
- Свинца. Это вещество вызывает серьезные нарушения в работе эндокринной системы. Кроме поражения сердца и сосудов, наблюдается ухудшение состояния печени. Большое количество свинца вызывает артериальную гипертензию и атеросклеротические изменения в сосудах.
- Кадмия. Избыточное содержание элемента сопровождается отравлением печени, развитием кардиомиопатии.
- Мышьяка. Из-за него происходит снижение проницаемости сосудов. Если их стенки утолщаются, то возрастает вероятность кардиогенного шока.
Изменения в концентрации тяжелых металлов происходит в связи с приступом инфаркта миокарда. Это значительно повышает риск развития осложнений.
Кардиомаркеры
Если подозревают острую форму ишемических нарушений в миокарде, то чтобы определить проблему, проводят анализ на:
- Креатинфосфокиназу. Этот фермент находится в мышцах сердца, скелета. Если его показатели отклоняются от нормы в сторону повышения, то этого говорит о травме. Поэтому если нужно выявить некротический процесс, необходимо провести определение уровня фракции КФК-МВ. Она находится в мозговой и легочной ткани. Значительное повышение основного показателя и его фракции подтверждает наличие инфаркта.
- С-реактивного белка. Он говорит о том, что в организме человека развивается воспалительный процесс. Это происходит при множестве заболеваний, в том числе и при инфаркте. Исследование на белок назначают для оценки риска развития патологии. Нормально, если С-РБ в организме от 0 до 5 мг/л.
- Тропонина. Они являются тканевыми ферментами. Содержатся только в мышцах миокарда. Если анализ крови показывает повышение, то это всегда свидетельствует о развитии инфаркта. В нормальном состоянии этого вещества в крови быть не должно. Если происходит некроз сердца, то белок просачивается в кровеносное русло. С помощью этого анализа поставить диагноз могут уже через несколько часов после приступа. Через два или четыре часа его содержание повышается и сохраняется на высоком уровне в течение двух-трех недель.
С помощью одних только лабораторных исследований точный диагноз не ставят. Если подозревают инфаркт, больному обязательно назначают ЭКГ-мониторирование. При необходимости проводят ультразвуковое исследование сердца. Выявление подозреваемого инфаркта осуществляют только в условиях стационара. Если диагноз подтвердится, то пациенту сразу же оказывают соответствующую помощь. В случае острого нарушения кровообращения в миокарде лечение важно провести как можно скорее. От этого зависит размер некротического очага и тяжесть осложнений, а также шансы пациента на сохранение работоспособности и жизни.
| Критерии острого инфаркта миокарда |
| Термин ИМ следует использовать, когда есть признаки некроза миокарда, согласующиеся в клинической картине с ишемией миокарда. При этих условиях любой из нижеприведенных критериев соответствует диагнозу ИМ. |
• Обнаружение подъема и/или падения уровня сердечных биохимических маркеров (преимущественно тропонина), чтобы по меньшей мере хотя бы одно значение было выше 99-го процентиля верхнего относительного лимита, а также при наличии признаков ишемии миокарда совместно с одним из следующих признаков:
- симптомы ишемии;
- изменения ЭКГ, указывающие на новую ишемию (новые ST-T изменения или новая БЛНПГ);
- развитие патологических зубцов Q на ЭКГ;
- визуализация признаков новой потери жизнеспособности миокарда или новой региональной аномалии движения стенки
• ВСС, включающая остановку сердца, часто с симптомами, предполагающими ишемию миокарда, и сопровождающуюся, по-видимому, новым подъемом ST или вновь возникшей БЛНПГ, и/или со свидетельством наличия свежего тромба на коронарографии и/или аутопсии. Но смерть наступает еще до того, как становится возможным получить образцы крови или в то время, когда сердечные биохимические маркеры еще не появились в крови
• Для ЧТА у пациентов с нормальным уровнем тропонина подъем сердечных биомаркеров выше 99-го процентиля верхнего относительного лимита служит указателем на перипроцедурный некроз миокарда. По соглашению, увеличение уровня биохимических маркеров больше, чем в три раза по отношению к уровню 99-го процентиля верхнего относительного лимита, было признано как определяющее ИМ, относящийся к ЧТА. Определен субтип, относящийся к стентовому тромбозу
• Для АКШ у пациентов с нормальным уровнем тропонина подъем сердечных маркеров больше, чем 99-го процентиля верхнего относительного лимита, служит указателем на перипроцедурный некроз миокарда. По соглашению, подъем уровней биохимических маркеров больше, чем в пять раз по отношению к уровню 99-го процентиля верхнего относительного лимита, а также либо патологические зубцы Q, либо БЛНПГ, либо ангиографически задокументированная окклюзия венечной артерии или шунта, или визуализация признаков потери жизнеспособности миокарда, являются признаками ИМ вследствие АКШ
Помимо клинических данных и ЭКГ, в диагностике инфаркта миокарда существенное значение имеет резорбционно-некротический синдром — неспецифическая реакция миокарда, возникающая вследствие асептического некроза, всасывания продуктов некроза и эндогенной интоксикации. Его критерии: лихорадка, гиперферментемия (ферменты выходят из погибших миоцитов при разрушении их мембран) и изменения общего анализа крови. Верификация инфаркта миокарда базируется на существенном росте уровня кардиоспецифических ферментов в плазме. Весьма важны сроки определения уровня ферментов у больного ИМ.
Ферменты «быстрого реагирования», которые выходят в периферический кровоток из зоны некроза:
• миоглобин — мышечный белок (норма в крови — до 40 нг/мл), при повреждении миокарда повышается уже через 1—2 ч в 10 раз и более (максимум повышения — через 4—8 ч). Нормализация происходит к концу первых суток ИМ. Специфичность этого фермента для патологии миокарда не столь высока;
• тропонин-Т (специфический миокардиальный белок, отсутствующий в скелетных мышцах) имеет первый пик роста через 2—3 ч с максимумом через 8—10 ч, и высокий уровень сохраняется на протяжении 4-7 дней. Однократное измерение этого теста через 72 ч может быть показателем распространенности ИМ. Тропониновый тест имеет прогностическое значение: если у больного с НСт нет повышения тропонина (в начале ангинозного приступа и через 12 ч), то у него отсутствует свежий инфаркт миокарда. Обычно для верификации диагноза ИМ достаточно двух исследований тропонина-Т (в отличие от необходимости многократных исследований МВ-КФК и КФК). При мелкоочаговом инфаркте миокарда тропонин начинает повышаться с такой же скоростью, как и МВ-КФК, но возвращается к норме более длительно (до 7—14 дней начального периода).
Поэтому тропонины не только высокоспецифичные, но и «поздние» диагностические маркеры, позволяющие выявить «пропущенный» ИМ, протекавший ранее без явных клинических и ЭКГ-признаков заболевания. У больных ИМ, доставленных через 48—72 ч от начала появления симптоматики, особенно при минимальных изменениях ЭКГ, предпочтительнее использовать тропониновый тест (он остается повышенным в течение 7—14 дней);
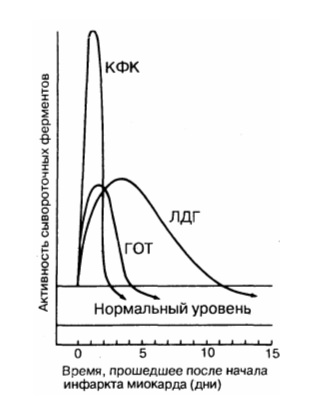 Динамика сывороточных ферментов после типичного инфаркта миокарда.
Динамика сывороточных ферментов после типичного инфаркта миокарда.
КФК — креатинфосфокиназа; ЛДГ — лактатдегидрогеназа; ГОТ — глутаматрксалоацетаттрансаминаза.
• изофермент МВ-КФК более специфичен (в высоких концентрациях отмечен только в сердце, но в небольших концентрациях содержится в скелетных мышцах). Уровень менее 10 мкг/л указывает на мелкоочаговый ИМ, а более 10 мкг/л — на крупноочаговый. Чтобы исключить ИМ, МВ-КФК регистрируют каждые 8 ч (нужны минимум 3 отрицательных результата). Оценка МВ-КФК весьма полезна, когда имеется сопутствующее поражение мышц или мозга (в них есть КФК, но нет МВ-КФК);
• суммарная КФК (норма — 20-80 усл. ед., или до 1,2 ммоль/л, в СИ) повышается через 4—6 ч (пик через 1—2 суток), а нормализуется на 4-й день. КФК содержится не только в сердце, но и в скелете, мышцах, мозге, потому рост ее может быть обусловлен травмами или болезнями мышц (полимиозит, миопатия); катетеризацией сердца; ИЭ и миокардитом (при которых интервал ST может повышаться во многих отведениях); ЭИТ; длительной иммобилизацией; шоком или алкогольной интоксикацией. Необходимо определять КФК в динамике (3-4 раза). Уровень КФК ее возрастает в ходе первых, суток, сохраняется стабильным в течение 3—4 суток и снижается к 6-7-м суткам. Пиковый уровень КФК (и МВ-КФК) на 2-е сутки после ИМ в большей мере, чем другие сывороточные маркеры, указывает на размер некроза.
Ранняя диагностика инфаркта миокарда (6—8 ч от начала) с помощью этих кардиоспецифических тестов важна для «сортировки» больных с наличием боли в грудной клетке, для определения соответствующего лечения вследствие объективных трудностей разграничения кардиальной ишемии от ИМ на основе клинических данных.
В целом, исследование биохимических специфических маркеров некроза миокарда весьма важно (особенно, если данные ЭКГ позволяют сомневаться в диагнозе инфаркта миокарда). На основе их величин выделяют ОКС с некрозом (ИМ) и без некроза (НСт). Диагностика кардиоспецифических сывороточных ферментов (находившихся в миокардиоцитах и при их разрушении оказавшихся в кровяном русле) имеет большое значение для верификации ИМ без Q.