Содержание:
Гемолитическая болезнь новорожденных (или ГБН) – это иммунологическое заболевание, связанное с несовместимостью крови матери и плода чаще по резус-фактору (в том случае. Если у матери резус отрицательный, а у плода – положительный), реже по группе крови.
Патогенез (развитие) гемолитической болезни новорожденных
Гемолитическая болезнь новорожденных начинается еще в период внутриутробного развития. В крови плода есть антиген, полученный от отца (например, при положительном резус-факторе или при 2 или 3 группе крови). У матери данного антигена нет, и в ее организме в ответ на этот антиген начинают вырабатываться антитела, атакующие данный антиген. Они проникает через плаценты в кровь плода и атакуют эритроциты (именно в них находятся антигены), вызывая их массовую гибель. Отсюда идет название – гемо (кровь) лизис (разрушение).
При этом у ребенка в результате распада эритроцитов образуется чрезмерное количество пигмента билирубина (в норме он связывается в печени с белком), билирубин накапливается в крови в следствие несовершенства печени малыша.
Формы ГБН
емолитическая болезнь новорожденных может протекать в трех формах:
1. Отечная форма (около 1% всех случаев) — самая тяжелая, но к счастью, редко встречающаяся форма ГБН. При этой форме плод рождается бледный, отечный, не способен к выживанию вследствие сердечно-сосудистой недостаточности.
2. Желтушная форма (до 88% всех случаев ГБН). При этой форме у новорожденных очень рано появляется желтуха кожи, слизистых оболочек – сразу после рождения или ребенок уже может родиться желтушным (при обычной желтушке кожи желтеет не ранее 3 дня – см. физиологические состояния новорожденного).
Состояние ребенка нарушено, дети вялые, отказываются есть, эти симптомы нарастают из-за дальнейшего повышения уровня билирубина в крови. Желтуха продолжается в среднем 3 недели. Прогноз достаточно благоприятен и наступает полное выздоровление ребенка. Однако в случае отсутствия лечения или при наличие сопутствующих патологий наступает ядерная желтуха. Она характеризуется повышением внутричерепного давления, появляются судороги, тремор, монотонный сдавленный крик. При ядерной желтухе очень высок риск летального исхода (обычно к концу первой недели). И даже если, к счастью, ребенок выживает, возможны осложнения в виде отставания в психическом и физическом развитии ребенка от сверстников.
Печень и селезенка при желтушной форме ГБН увеличены. В крови ребенка анемия и повышенный уровень билирубина.
3. Анемичная форма (10-12%). Это самая легкая и благоприятная по прогнозу форма ГБН. Состояние ребенка нарушено слабо. Но в анализах крови наблюдаются признаки гемолитический болезни: умеренная анемия, повышение уровня билирубина.
Лечение гемолитической болезни новорожденных
Лечение гемолитической болезни новорожденных зависит от формы заболевания и может быть консервативным или оперативным.
Консервативное лечение включает в себя назначение препаратов, которые связывают и выводят билирубин (карболен, люминал), витаминов A, E группы B, ребенку ставятся капельницы с глюкозой. Обязательно проводится фототерапия (2-3 раза в день). Под действием ламп при фототерапии пигмент билирубин становится водорастворимым и выводится из организма ребенка с калом. Обычно при анемичной форме ГБН назначается только фототерапия и после 7-9 дней, если желтуха кожи проходит и уровень билирубина пришел в норму, ребенок выписывается из родильного дома домой.
Хирургическое лечение (проводится при неэффективности консервативно, как правило только при отечной форме ГБН) – это обменное переливание крови. При этом кровь переливают той же группы, что и у ребенка, но всегда резус – отрицательную (даже если у малыша резус положительный). Это делается для того, чтобы антигены положительного резуса не стали разрушаться уже циркулирующими в крови ребенка антителами, полученными от матери. Иногда проводится несколько обменных переливаний (при тяжелом течении заболевания).
Кормление грудью при ГБН
Ранее запрещалось кормление детей в первые несколько недель материнским молоком (из-за наличия в нем антител, которые могут усугубить развитие заболевания). Однако сейчас доказано, что антитела в грудном молоке быстро разрушаются в желудке и не оказывают существенного влияния на уровень билирубина в крови ребенка. Более того, поскольку билирубин выводится с калом, а грудное молоко способствует правильному функционированию кишечника, оно может оказать существенную роль в выведении билирубина и улучшению ситуации.
Однако, следует помнить, что на время проведения обменного переливания крови (если оно было назначено) грудное вскармливание следует прекратить. Возобновляют его уже через несколько часов после завершения процедуры.
Конечно, вопрос о кормлении ребенка остается на усмотрение лечащего врача, т.к. он оценит все риски и индивидуальные особенности течения заболевания. При тяжелых случаях ГБН, ядерной желтухе назначается кормление из бутылочки, через зонд или парентерально.
Профилактика гемолитической болезни новорожденных
Профилактика ГБН может быть специфической и неспецифической.
Неспецифическая профилактика предполагает обязательное сохранение первой беременности у женщин с отрицательным резусом или с 1 группой крови. При каждой последующей беременности количество антител увеличивается, и они начинают вырабатываться раньше. Поэтому так важно рождение ребенка от первой беременности.
Специфическая профилактика проводится во время беременности. У женщины берется титр антител и если он высок, то назначается введение антирезусного глобулина (часто это бывает после первого аборта или выкидыша, но может быть и при первой беременности). Проводится по показаниям.
Содержание
Статьи на похожие темы
Гемолитическая болезнь новорожденных – это врождённая болезнь младенца или плода, которая развивается из-за резусной или групповой несовместимости крови матери и новорожденного (плода) по эритроцитарной системе антигенов.
Эритроцитарная система антигенов
На поверхности эритроцитов разных людей находятся специфичные белки-антигены. Известно более 700 эритроцитарных антигенов. Многие из них встречаются очень редко. Практическое значение имеют антигены системы резус-фактор и АВ0.
Система резус-фактор и резус конфликт
К антигенам системы резус-фактора относят D- C- c- E- e-антигены. Самый важный из них D–антиген, известный больше как резус-фактор (Rh).
- У 85% людей эритроциты несут на себе D-антиген – резус положительный (Rh+).
- У 15% населения D-антигена на эритроцитах нет – резус отрицательный (Rh-).
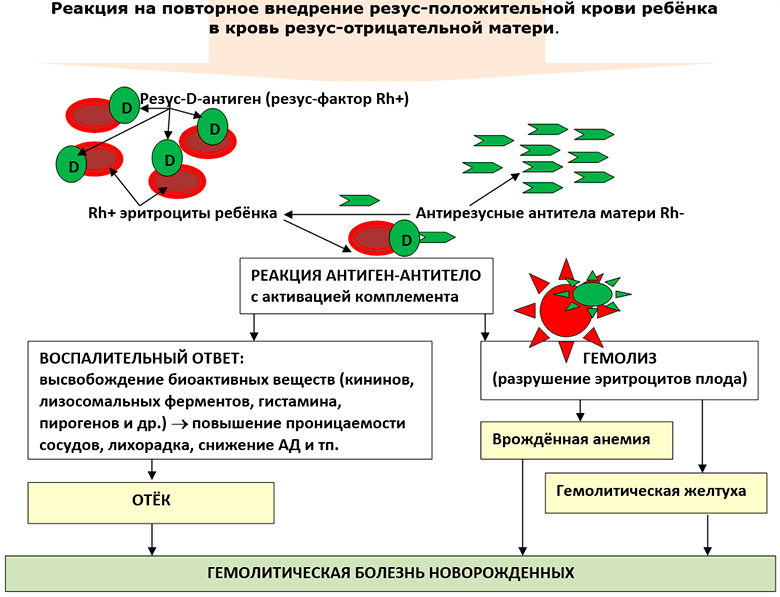
Причиной гемолитической болезни новорожденных по системе резус-фактор является резус-конфликт: несовместимость крови матери Rh(-) с кровью плода Rh(+).
В случае беременности резус-отрицательной матери от резус-положительного отца есть 50% вероятности зачатия резус-положительного ребёнка. Резус-положительные эритроциты плода, попадая в кровь резус-отрицательной матери, принимаются материнской иммунной системой, как чужеродные и вызывают продукцию антирезусных антител. Если беременность первая, то количество (титр) этих антител невелик и резус-конфликт не происходит. Но иммунная система матери уже информирована (сенсибилизирована) и при повторной встрече с резус-антигеном (резус-положительным эритроцитом плода) она ответит массивной продукцией антирезусных антител, которые проникнут в кровь плода, свяжутся с резус-D-антигеном эритроцитов плода и разрушат как его, так и несущий его эритроцит.
Разрушение антителами матери эритроцитов плода с выходом из них гемоглобина называется гемолизом. Клинические проявления этого патологического процесса называют гемолитической болезнью новорожденных.
Формы гемолитической болезни новорожденных
1. Внутриутробная смерть плода.
Смерть наступает из-за выраженной гемолитической анемии и отёка тканей плода (водянка плода).
2. Отёчная.
Цитотоксины повреждают ткани плода, провоцируют общий врождённый отёк плода. Как следствие — мертворождение или смерть ребёнка в первые часы после родов.
Симптомы:
- — кожа очень бледная, с желтушным оттенком;
- — отмечается отёк кожи, подкожной клетчатки и внутренних органов;
- — резко выражена анемия;
- — анемия и отёки вызывают сердечно-сосудистую недостаточность, от которой и погибает ребёнок.
3. Анемическая.
Частота: 10-20%.
Врождённая анемия наиболее выражена к концу первой и началу второй недели жизни.
Симптомы:
- — резкая бледность кожи младенца («мраморная бледность», «белизна лилии»;
- — желтушность незначительная или отсутствует;
- — печень и селезёнка увеличены;
- — систолические шумы в сердце;
- — лихорадка;
- — в крови: нарастающая анемия, ретикулоцитоз (до 50% и выше), СОЭ увеличена, лейкоцитоз, иногда тромбоцитопения (синдром Эванса);
- — проба Кумбса (обнаруживает антитела на эритроцитах): положительна (80-90%).
4. Желтушная.
Частота – 90%.
Желтуха обусловлена высокой продукцией токсичного неконъюгированного (непрямого) билирубина – продукта распада гемоглобина из разрушенных эритроцитов.
При значительном гемолизе и большой концентрации сывороточного билирубина высок риск повреждения ЦНС из-за отложения билирубина в клетках головного мозга (ядерная желтуха) с развитием билирубиновой энцефалопатии.
При врождённой желтухе:
- — желтушность кожных покровов наблюдается уже при рождении;
- — умеренное увеличение печени и селезёнки.
При постнатальной желтухе:
- – характерная окраска кожи, склер появляется на первые-вторые сутки после рождения и на четвёртые сутки достигает максимума;
- — в моче: уробилиноген (продукт распада билирубина) повышен, моча светлая;
- — кал: тёмный из-за высокого содержания в нём билирубина и стеркобилина.
- — в крови: билирубин повышен за счёт неконъюгированной фракции; клинические признаки гемолитической анемии.
Без эффективного лечения и нарастания билирубина к концу первой недели жизни состояние ребёнка ухудшается, проявляются неврологические признаки ядерной желтухи:
- — ребёнок вялый;
- — плохо сосёт грудь, срыгивает;
- — появляется одышка, нарушение сердечного ритма, приступы частого патологического зевания.
- — беспокойство, гипертонус;
- — запрокидывание головы назад;
- — выбухание родничка;
- — судороги;
- — глазодвигательные нарушения: глаза широко раскрыты, глазные яблоки плавают;
- — гипертермия.
На 3-4 неделе жизни может наступать период мнимого благополучия и сглаживание неврологических симптомов. Позднее появляются остаточные явления ядерной желтухи:
- — ДЦП;
- — глухота;
- — парезы;
- — задержка речевого и психомоторного развития.
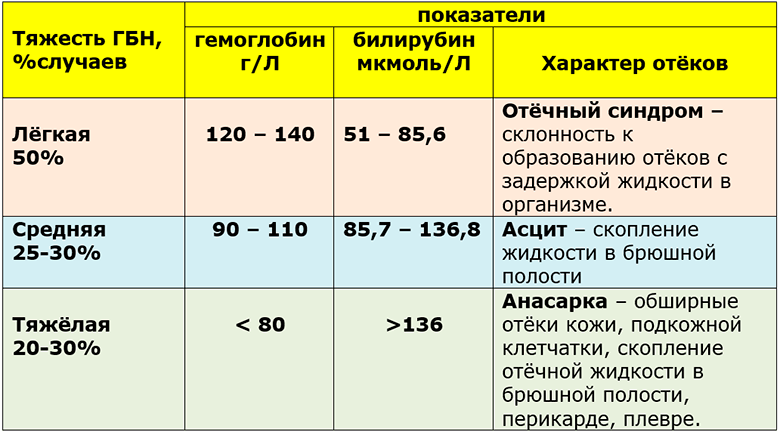
Тяжесть гемолитической болезни новорожденных (ГБН)
- — количества антирезусных антител, проникших в кровь младенца;
- — проницаемости плаценты;
- — длительности действия антител на плод;
- — реакции самого плода на повреждающее воздействие антител.
Лечение гемолитической болезни новорожденных
Индивидуально для каждого новорожденного, зависит от степени тяжести и сочетания форм ГБН.
- — стероидные гормоны;
- — препараты, стабилизирующие клеточные мембраны;
- — витамины;
- — гемостатики;
- — желчегонные и активирующие внутрипечёночное конъюгирование непрямого билирубина средства;
- — детоксикационная терапия;
- — физиотерапия.
- — Гемосорбция.
- — Плазмоферез.
- — Обменное переливание крови, при котором резус-положительная кровь ребёнка с антирезусными антителами матери замещается одногруппной резус-отрицательной кровью. Если тяжёлый резус-конфликт выявлен у развивающегося плода – возможно внутриматочное переливание крови, начиная с 18-й недели беременности.
Профилактика гемолитической болезни новорожденных
1. Женщинам с резус-отрицательной кровью не рекомендуется делать аборт при первой беременности.
2. У всех беременных женщин, наблюдающихся в консультации, определяют групповую и резус принадлежность крови будущей матери и отца ребёнка.
3. Женщин с отрицательным резусом берут на особый учёт, выясняют: были ли ранее переливания донорской крови, аборты, выкидыши, рождение детей с ГБН, мёртворождение.
4. Ежемесячно определяется титр антирезусных антител в крови матери, проводится непрямая проба Кумбса.
5. Все резус-отрицательные матери впервые беременные резус-положительным плодом должны получать антирезусный иммуноглобулин на 28 – 34-й неделях беременности и в первые 3-е суток после родов или аборта (выкидыша). Иммуноглобулин разрушает резус-положительные эритроциты плода прежде, чем наступает иммунный ответ и предупреждает формирование собственных антирезусных антител в организме матери.
6. УЗИ-маниторинг плода на протяжении всей беременности.
7. При нарастании титра антирезусных антител проводится индивидуальное специфическое лечение.
8. Современные средства профилактики ГБН:
- — подсадка кожного лоскута мужа беременной женщине;
- — введение лимфоцитов мужа.
Факторы, усугубляющие риск развития гемолитической болезни новорожденных
1. Аборты (выкидыши), травмы живота во время беременности резус-отрицательной матери.
2. Вторая и последующие беременности, роды резус-положительного плода резус-отрицательной матерью.
3. Переливание крови в анамнезе матери, также пересадка тканей (органов).
4. Случаи ГБН у предыдущих детей.
Диспансеризация ребёнка, перенесшего ГБН
1. Постоянное наблюдение терапевтом, лечение и/или реабилитация анемии, поражения печени.
2. Наблюдение у невролога. Лечение и/или реабилитация энцефалопатии.
3. Консультация иммунолога.
4. Прививка БЦЖ – не ранее, чем через 3 мес. после болезни.
Что такое система АВ0
Групповая принадлежность крови человека зависит от наследования двух эритроцитарных антигенов – А и В.
0 (I) группа крови — ПЕРВАЯ 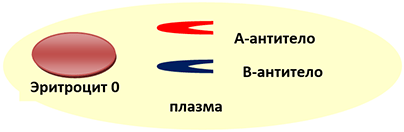
Эритроцит 0(I) группы крови не несёт на своей поверхности антигенов А и В. Но в сыворотке первой группы крови уже с рождения есть А- и В-антитела.
А (II) группа крови — ВТОРАЯ 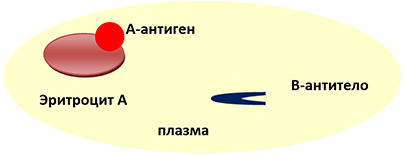
Эритроцит А(II) группы крови несёт на себе А-антиген, в плазме с рождения есть В-антитела.
В(III) группа крови — ТРЕТЬЯ 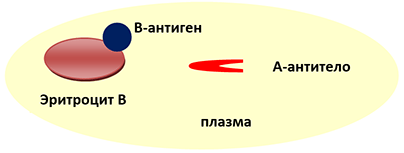
Эритроцит В(III) группы крови несёт на себе В-антиген, в плазме с рождения есть А-антитела.
АВ(IV) группа крови – ЧЕТВЁРТАЯ 
Эритроцит АВ(IV) группы крови несёт на себе А- и В-антиген. Антител в плазме крови нет.
Гемолитическая болезнь новорожденных по системе АВ0 возникает при несовместимости крови матери и ребёнка по группам. Чаще всего:
Мать – группа крови 0(I)
Плод – группа крови А(II) или В(III).
Распространённость конфликта по системе АВ0: 5-6 из 1000 новорожденных.
А- и В-антитела не проникают через плацентарный барьер и при нормальном течении беременности не контактируют с эритроцитами плода.
Если всё же такое проникновение произошло, то гемолитическая болезнь у родившегося ребёнка протекает намного легче, чем при резус-конфликте и не имеет фатальных последствий.
Гемолитическая болезнь новорожденных и другие антигены эритроцитов.
Есть и другие эритроцитарные антигены, которые могут вызвать ГБН.
— Из группы антигенов Kell : К-антиген.
— Из группы антигенов Duffy: Fy-антигены.
— Из группы антигенов Kidd: Jk-антигены.
Симптомы гемолитической болезни новорожденных при несовместимости по этим системам, как правило, ещё менее тяжёлые, чем при конфликте по системе АВ0.
Современные технологии позволяют выявлять типичные и нетипичные антитела в плазме матери, способные спровоцировать гемолитическую болезнь у новорожденных, уже на ранних сроках беременности.
. или: Эритробластоз плода и новорожденного
Симптомы гемолитической болезни новорожденных
Клинические симптомы зависят от формы заболевания.
- Отечная форма (или водянка плода) встречается редко.
- Считается самой тяжелой формой среди других.
- Как правило, начинает развиваться еще внутриутробно.
- Часто возникают выкидыши на ранних сроках беременности.
- Иногда плод погибает на поздних сроках или рождается в очень тяжелом состоянии с распространенными отеками, тяжелой анемией (снижение гемоглобина (красящее вещество крови, переносящее кислород) и красных кровяных клеток в единице объема крови), кислородным голоданием, сердечной недостаточностью.
- Кожные покровы такого новорожденного бледные, воскового цвета. Лицо округлой формы. Тонус мышц резко снижен, рефлексы угнетены.
- Значительно увеличена печень и селезенка (гепатоспленомегалия). Живот большой, бочкообразный.
- Характерны распространенные отеки тканей, иногда с выпотом (накопление жидкости, которая вышла из мелких сосудов) в брюшную полость, полости вокруг сердца (перикардиальная) и легких (плевральная). Это возникает из-за повышенной проницаемости капилляров (самые тонкие сосуды в организме) и снижения общего белка в крови (гипопротеинемия).
Формы
Причины
Причиной гемолитической болезни новорожденных является несовместимость крови матери и плода чаще всего по резус-фактору, реже — по групповым антигенам (системы АВО) и лишь в небольшом проценте случаев — по другим антигенам.
- Резус-конфликт возникает, если у резус-отрицательной женщины развивающийся плод имеет резус-положительную кровь.
- Иммунный конфликт по системе АВО развивается при О(I)-группе крови у матери и А(II) или В(III) у плода.
- Ребенок рождается больным только в том случае, если мать была до этого сенсибилизирована (имеет уже повышенную чувствительность к компонентам крови, с которыми сталкивалась ранее).
- Резус-отрицательная женщина может быть сенсибилизирована в результате переливания Rh-положительной крови даже в раннем детстве; при выкидыше, особенно при искусственном аборте.
- Самой частой причиной сенсибилизации (повышение чувствительности организма к воздействию какого-либо фактора окружающей или внутренней среды) являются роды. Поэтому первый ребенок находится в значительно более благоприятном положении, нежели последующие дети.
- При развитии конфликта по системе АВО количество предыдущих беременностей значения не имеет, так как в обычной жизни сенсибилизация (повышенная чувствительность к чужеродным для организма агентам) к антигенам А и В возникает очень часто (например, с пищей, при вакцинации, некоторых инфекциях).
- Значительную роль в развитии гемолитической болезни играет плацента (особый орган, осуществляющий связь между организмом матери и ребенка во время беременности). При нарушении ее барьерной функции облегчается переход красных клеток крови плода в кровоток матери и антител матери к плоду.
- Вместе с эритроцитами в организм матери попадают чужеродные белки (резус-фактор, антигены А и В).
- Они вызывают образование резус-антител или иммунных антител (анти-А или анти-В), которые проникают через плаценту в кровоток плода.
- Антигены и антитела соединяются на поверхности эритроцитов, образуют комплексы, которые их и разрушают (гемолиз эритроцитов плода и новорожденного).
Врач педиатр поможет при лечении заболевания
Диагностика
Необходима антенатальная (дородовая) диагностика возможного иммунного конфликта.
- Акушерско-гинекологический и соматический анамнез: наличие выкидышей, мертворожденных, умерших детей в первые сутки после рождения от желтухи, переливание крови без учета резус-фактора.
- Определение резуса и группы крови матери и отца. Если плод резус-положительный, а женщина резус-отрицательна, то она входит в группу риска. В случае брака мужчины, гомозиготного (в наследственном наборе которого пары хромосом несут одну и ту же форму данного гена) по резус-фактору, и резус-отрицательной женщины все дети будут носителями положительного резус-фактора. Однако у гетерозитного (то есть с неоднородным генотипом (наследственной основой)) отца половина потомков наследует отрицательный резус-фактор. Также в группу риска входят женщины с I группой крови.
- Определение титра противорезусных антител в динамике у резус-отрицательной женщины (во время беременности не менее трех раз).
- Трасабдоминальный амниоцентез на 34 неделе беременности (прокол плодного пузыря через брюшную стенку для извлечения околоплодных вод с диагностической целью) в случае установления риска иммунного конфликта. Определяют оптическую плотность билирубина, антитела в околоплодной жидкости.
- УЗИ во время беременности. При развивающейся гемолитической болезни плода отмечается утолщение плаценты, ее ускоренный рост из-за отека, многоводие (избыточное накопление околоплодных вод), увеличение размеров живота плода из-за увеличенной печени и селезенки.
- Постнатальная (послеродовая) диагностика гемолитической болезни новорожденных основывается на:
- клинических проявлениях заболевания при рождении или вскоре после него:
- желтуха: кожа и видимые слизистые желтого цвета, кал обесцвечен, потемнение мочи;
- анемия: бледность кожных покровов;
- увеличение печени и селезенки (гепатоспленомегалия);
- признаки ядерной желтухи: ригидность мышц затылка (резкое повышение тонуса мышц), опистотонус (судорожная поза с резким выгибанием спины, с запрокидыванием головы назад (напоминает дугу с опорой лишь на затылок и пятки), вытягиванием ног, сгибанием рук, кистей, стоп и пальцев);
- симптом “ заходящего солнца” (движение глазных яблок направлено книзу, при этом радужная оболочка прикрывается нижним веком);
Лечение гемолитической болезни новорожденных
- В тяжелых случаях гемолитической болезни новорожденного прибегают к:
- заменному переливанию крови (кровопускание с последующим переливанием крови донора);
- гемосорбции (пропускание крови в специальном аппарате через сорбенты (активированный уголь или ионообменные смолы), которые способны поглощать токсические вещества));
- плазмаферезу (забор с помощью специального аппарата определенного количества крови и удаление из нее жидкой части — плазмы, в которой и содержатся токсические вещества).
Осложнения и последствия
При тяжелом течении данного заболевания прогноз плохой. Часто возникает:
- перинатальная (с 28 недели беременности до 7 суток после рождения) гибель плода;
- инвалидность;
- церебральный паралич – симптомокомплекс двигательных нарушений, сопровождающийся изменением тонуса мышц (чаще повышение тонуса);
- полная утрата слуха (тугоухость);
- слепота;
- задержка психомоторного развития;
- реактивный гепатит (воспаление печени) на фоне застоя желчи;
- психовегетативный синдром — нарушение психики (появляется тревога, депрессия) на фоне данного заболевания.
Профилактика гемолитической болезни новорожденных
Профилактика делится на специфическую и неспецифическую.
- Неспецифическая заключается в правильном переливании крови с обязательным учетом группы крови и резус-фактора и сохранении беременностей.
- Специфическая профилактика заключается во введении иммуноглобулина анти-Д в первые 24-48 часов после родов (в случае, если мама резус-отрицательна, а плод резус положительный) или аборта.
- Если во время беременности нарастает титр антител, то прибегают к:
- методам детоксикации с использованием гемосорбции (пропускание крови в специальном аппарате через сорбенты (активированный уголь или ионообменные смолы), которые способны поглощать токсические вещества);
- 3-4-кратному внутриутробному заменному переливанию крови на сроке беременности 27 недель отмытыми эритроцитами 0(I) группы резус-отрицательной крови с последующим родоразрешением, начиная с 29-й недели беременности.
Дополнительно
Эритроциты плода могут отличаться по своим свойствам от эритроцитов матери.
- Если такие эритроциты проникнут через плаценту (главный орган, который осуществляет связь организма матери и плода), они становятся чужеродными агентами (антигенами), и в ответ на них в организме матери вырабатываются антитела (белки крови, которые образуются вследствие введения в организм иных веществ, в том числе бактерий, вирусов, токсинов).
- Проникновение этих антител в организм плода может вызвать:
- гемолиз (распад эритроцитов);
- анемию (снижение гемоглобина (красящее вещество крови, переносящее кислород) и красных кровяных клеток в единице объема крови);
- крайне опасную желтуху (желтое окрашивание тканей организма вследствие избыточного накопления в крови билирубина (желчного пигмента) и продуктов его обмена).