Содержание:
Органическое или функциональное поражение сердечной мышцы, обусловленное недостатком или прекращением кровоснабжения его тканей, часто проявляется острыми состояниями, требующими экстренной госпитализации. Проведение экг при инфаркте миокарда, особенно в течение первых часов после приступа, повышает результативность исследования, поскольку при записи электрической деятельности сердечной мышцы отображаются признаки отсутствия поступления крови к тканям. Этот метод позволяет определить степень повреждения и принять адекватные меры.
Характеристика ЭКГ при инфаркте миокарда
Диагностика инфаркта миокарда (ИМ) – ответственная процедура, требующая серьезного подхода. Лечащий врач, так же как и пациент, заинтересован в получении подробной информации для того, чтобы выявить патологию, оценить степень ее опасности и выбрать стратегию лечения. «Золотым» стандартом исследования на сегодняшний день считается ЭКГ – известный всем метод, который осуществляется с помощью специального аппарата – электрокардиографа. Чтобы уметь правильно расшифровать полученную запись, вначале необходимо узнать, что же такое инфаркт миокарда.
Понятие об инфаркте миокарда
Специалисты классифицируют инфаркт миокарда как состояние, при котором развивается очаг ишемического некроза (отмирания) сердечной мышцы вследствие острого нарушения коронарного кровообращения.
 Заболевание возникает на фоне ишемической болезни сердца или окклюзирующего тромбоза и часто становится причиной его остановки. Основным симптомом является нестерпимая жгучая боль за грудиной, которая отдает в руку, лопатку, ключицу и даже в челюсть. Характер болей может быть распирающим или, наоборот, давящим, острым, который напоминает удар кинжала. Приступ протекает волнообразно с периодическим увеличением интенсивности боли. Период острой фазы иногда варьируется от 30 минут до нескольких часов.
Заболевание возникает на фоне ишемической болезни сердца или окклюзирующего тромбоза и часто становится причиной его остановки. Основным симптомом является нестерпимая жгучая боль за грудиной, которая отдает в руку, лопатку, ключицу и даже в челюсть. Характер болей может быть распирающим или, наоборот, давящим, острым, который напоминает удар кинжала. Приступ протекает волнообразно с периодическим увеличением интенсивности боли. Период острой фазы иногда варьируется от 30 минут до нескольких часов.
В это время пациент может выглядеть испуганным и бледным, у него определяются такие симптомы:
- резкая слабость;
- холодный липкий пот;
- чувство беспокойства и страха смерти;
- головокружение;
- одышка, которая затрудняет дыхание;
- тошнота, заканчивающаяся рвотой;
- синюшный оттенок кожи, цианоз конечностей.
Показатели артериального давления повышены, но спустя некоторое время они резко или постепенно снижаются. При этом отмечается аритмия и тахикардия. Специалисты выделяют пять периодов течения патологического процесса:
- предынфарктный или продромальный;
- острейший;
- острый;
- подострый;
- постинфарктный.
Чтобы подтвердить диагноз, определить клиническую стадию, увидеть степень поражения миокарда, в первую очередь проводится электрокардиография – ЭКГ.
Представление о кардиограмме
ЭКГ представляет собой тест, позволяющий регистрировать биоэлектрические потенциалы сердца посредством электродов, накладываемых на определенные участки тела, с последующим их воспроизведением на дисплее, пленке или бумажной ленте.
Стандартная процедура предполагает снятие показаний по 12 ответвлениям. Но в случае необходимости применяют усиленную ЭКГ по Небу, Слапаку, Клетену.
Процедура выполняется в медицинском учреждении или в домашних условиях при помощи кардиографа – прибора, который оборудован такими составляющими:
- механизмом, который усиливает слабые импульсы;
- блоком для измерения напряжения;
- записывающим устройством, которое работает в автоматическом режиме.
Данная методика не имеет противопоказаний, способна отражать состояние миокарда, степень его некротических повреждений. Результаты в точности переносятся на ленту, но часто непроизвольные движения пациента или мышечная дрожь могут исказить их. Расшифровку полученных записей, которые формируются в определенную схему, проводит кардиолог или врач функциональной диагностики. Обычно обращают внимание на пять основных зубцов:
- P – фаза возбуждения;
- Q – раздражение тканей между желудочками;
- R – раздражение верхушки сердечной мышцы;
- S – раздражение желудочных стенок;
- T – фаза отдыха желудочков;
- ST – промежуточный период отдыха.
ЭКГ имеет наибольшее клиническое значение для распознавания нарушений ритма и проводимости сердца, а также инфаркта миокарда.

Признаки инфаркта на ЭКГ
При развитии инфарктного процесса происходит отмирание отдельных участков миокарда. Выявить его на кардиограмме удается далеко не всегда. Но все же в подавляющем большинстве случаев на экг признаки инфаркта миокарда можно определить по следующим изменениям.
- зубец Q значительно увеличен по глубине и ширине;
- зубец R полностью отсутствует;
- зубец T имеет отрицательное направление;
- сегмент ST располагается выше изолинии.
Записи результатов ЭКГ при инфаркте миокарда регистрируются на фото с прилагаемой расшифровкой.
Разные стадии некроза
Клетки тканей при ОИМ, испытывая дефицит кислорода, становятся неспособными выполнять свои функции и постепенно (или внезапно) отмирают. Инфаркт миокарда предполагает наличие трех зон:
- ишемии, когда нарушаются процессы кровоснабжения;
- области повреждений, когда нарушается целостность клеток, что грозит отмиранием;
- некроза, свидетельствующего об омертвении тканей, и отсутствии ре- и деполяризации.
Они располагаются определенным образом и имеют свою характеристику на ЭКГ.
- В центре очага располагается некротический участок, который характеризуется изменением комплекса QRS, причем зубец Q может увеличиваться, или патологически изменяться.
- Вокруг зоны некроза находится область повреждений. Она отображается в виде смещения сегмента ST.
- На периферии находится зона ишемии. Она характеризуется инверсией зубца T.
Вариативность изменений ЭКГ при инфаркте миокарда зависит от его формы, стадии и локализации.
Размеры пораженных органов
В зависимости от площади поражения специалисты выделяют мелко- и крупноочаговый инфаркт миокарда. Изменения, регистрируемые при любом из указанных видов, можно проследить по данным, отображенным в таблице.
| Вид | Варианты | Признаки на ЭКГ |
|---|---|---|
| Крупноочаговый или обширный Q-инфаркт | Трансмуральный | Отсутствует зубец R 3 Q-глубокий и расширенный Подъем сегмента ST над изолинией и слияние в ИЗ с зT В подостром периоде зT — отрицательный |
| Субэпикардиальный | Уменьшенный размер зR, но регистрируется Q увеличен и расширен и над инфарктной зоной (ИЗ)плавно переходит в сегмент ST Последний в других ответвлениях ниже линии В подострой стадии зT — отрицательный | |
| Мелкоочаговый или инфаркт без Q | Интрамуральный | Патология Q и R отсутствует Сегмент ST- без изменений T – отрицательный и остается таким в течение 2 недель |
| Субэндокардиальный | Отсутствует патология Q и R Сглажен и не имеет изменений зT Сегмент ST ниже линии более чем на 0,02 mV |
Варианты локализации некротических процессов
Кардиологи отмечают несколько типов локализации инфаркта миокарда. Им соответствуют следующие записи ЭКГ:
 субэндокардиальный, формирующийся на внутренней стенке миокарда;
субэндокардиальный, формирующийся на внутренней стенке миокарда;- субэпикардиальный, возникает на передней стенке и соприкасается с внешней оболочкой;
- интрамуральный, развивающийся внутри стенки желудочка;
- трансмуральный, выявляется по всему объему стенки.
Нетипичные ситуации
В клинической практике встречается атипичное течение заболевания, когда боль отсутствует вообще, или же локализуется в нетрадиционных местах – области левой лопатки, горла, эпигастрия, грудного отдела позвоночника. Они характерны для пациентов пожилого возраста, у которых наблюдаются симптомы повторного инфаркта, кардиосклероза или недостаточности кровообращения.
Инфаркт есть, а графических признаков нет
При возникновении вышеописанных ситуаций, распознать инфаркт миокарда по записи ЭКГ удается не всегда, так как признаки не очень убедительны или вовсе отсутствуют. Причем это случается не только в первые несколько часов, но и в течение последующих суток после первого приступа. Это обусловлено тем, что некротические очаги формируются в тех зонах, которые не отображаются на обычном графике ЭКГ в 12 отведениях. Это области задней части левого желудочка и его высокие отделы спереди.
К нетипичным инфарктам, которые нельзя диагностировать обычным способом, относятся следующие варианты:
- ранние рецидивные инфаркты;
- ухудшение кровотока в миокарде при развитии любой из форм блокад пучка Гиса;
- повторные нарушения в зоне рубцовых изменений сердечной мышцы.
Другие патологии со сходной картиной ЭКГ (как при инфаркте)
Как правило, все реакции организма на одно и то же воздействие проявляются одинаково, и носят название типовых патологических процессов. Развитие любого некроза сопровождается воспалением, отеком, уплотнением и образованием соединительной ткани (рубцов). Поэтому инфарктоподобные изменения на ЭКГ могут указывать на иные патологии сердечно-сосудистой системы. Существует несколько специфических характеристик, позволяющих дифференцировать ИМ с другими заболеваниями. Они составляют сложный рисунок.

Высокий положительный «коронарный» зубец Т, располагающийся симметрично, характеризует не только трансмуральную ишемию, но также следующие состояния:
- перикардит;
- гиперкалиемию;
- повышенный тонус блуждающего нерва;
- климактерическую миокардиодистрофию;
- блокаду ножки пучка Гиса.
Поднятие сегмента ST выше изолинии часто наблюдается при инфаркте миокарда. Но это отклонение появляется также при таких обстоятельствах:
- стенокардии Принцметалла;
- аневризме сердца;
- перикардитах;
- коронарографии;
- ТЭЛА;
- остром панкреатите.
Снижение сегмента ST считается характерным для таких случаев:
- острых нарушениях мозгового кровообращения;
- миокардитах;
- токсических повреждениях миокарда;
- гипокалиемии;
- отравлениях угарным газом;
- голоде или переедании;
- приеме сердечных гликозидов, «Аминазина»;
- психозах, эпилепсии;
- острой дыхательной недостаточности;
- выраженной анемии, анафилактическом шоке.
 Появление зубца Q считается специфичным для инфаркта миокарда, но он может временно возникать или исчезать при подобных патологиях:
Появление зубца Q считается специфичным для инфаркта миокарда, но он может временно возникать или исчезать при подобных патологиях:
- уремии;
- гиперкалиемии;
- коронарографии;
- инфарктах мозга;
- миокардитах;
- остром панкреатите;
- анафилактическом шоке.
Отличить инфаркт миокарда от других патологий можно по двум признакам.
Характерная динамика ЭКГ. Если с течением времени и при повторных снятиях электрокардиограммы типичные для заболевания изменения сохраняются, то можно говорить о развитии инфаркта миокарда. При последующих приступах для сравнения необходимо иметь «контрольный» экземпляр, чтобы врач мог подтвердить диагноз.
Наличие реципрокности. Этот термин означает зеркальные изменения ЭКГ (относительно изолинии) на противоположной стенке левого желудочка. При этом все основные значения отображаются на отрицательной стороне. Иногда реципрокные нарушения считаются единственным показателем развития инфаркта миокарда.
Дополнительные меры диагностики при инфаркте
Наряду с ЭКГ в процедуре диагностики инфаркта миокарда специалисты используют и другие не менее информативные методы. Это лабораторные тесты и инструментальные исследования. Они считаются отсроченными и выполняются во вторую очередь после ЭКГ и ЭхоКГ.
Лабораторная диагностика. Является необходимым мероприятием и предполагает выполнение ряда тестов.
- Общий и биохимический анализ крови. Дополняют диагностику инфаркта миокарда, подтверждая наличие воспалительных процессов. Они не являются ведущими показателями, но учитываются в постановке диагноза.
- Определение кардиоспецифических маркеров. Вещества получили название, поскольку входят в состав миокарда. При его разрушении они попадают в кровь. Это миоглобин, тропонины, креатинфосфокиназа и лактатдегидрогеназа.
Инструментальные методы. Они проводятся с целью оценки состояния сердечной мышцы и подтверждения диагноза. Основными и высоко результативными являются следующие исследования:
 Сцинтиграфия миокарда. Позволяет оценить степень поражения и размеры некротического очага. В организм поступает радиоизотопный компонент, который накапливается в зоне повреждения.
Сцинтиграфия миокарда. Позволяет оценить степень поражения и размеры некротического очага. В организм поступает радиоизотопный компонент, который накапливается в зоне повреждения.- Коронарная ангиография. Позволяет определить снижение проходимости центральной артерии и дифференцировать инфаркт с иными патологиями.
- Рентгенография. Позволяет исключить наличие легочной патологии и определить сердечную недостаточность левого желудочка.
- МРТ. Оценивается состояние сердечной мышцы с целью выявления гипертрофированных участков и зон недостаточного кровоснабжения.
- КТ. Позволяет определить размеры сердца и его камер, выявить наличие тромбов.
Дополнительные методы диагностики помогают составить полную картину заболевания и определить правильную стратегию терапии.
Заключение
Благодаря инновационным технологиям и стремительному развитию современной медицины выявить инфаркт миокарда на ЭКГ можно легко и быстро. Не составляет трудности и расшифровка показателей, зафиксированных на ленте электрокардиографа в течение 24 часов или более продолжительного периода. В любом стационаре имеются специально оборудованные палаты реанимации, позволяющие осуществлять постоянный кардиомониторинг, а в случае ухудшения самочувствия пациентов подавать звуковые сигналы тревоги. Следует помнить, что инфаркт миокарда считается жизнеугрожающим заболеванием, поэтому при появлении первых признаков необходимо обращаться за помощью к врачам для снятия ЭКГ и получения рекомендаций по лечению ИМ и профилактике его повторного возникновения.
Некротические повреждения сердечной мышцы, т. е. гибель участков миокарда, бывают связаны или не связаны с нарушением коронарного кровообращения. В зависимости от этого они подразделяются на коронарогеннш и некоронарогенные некрозы.
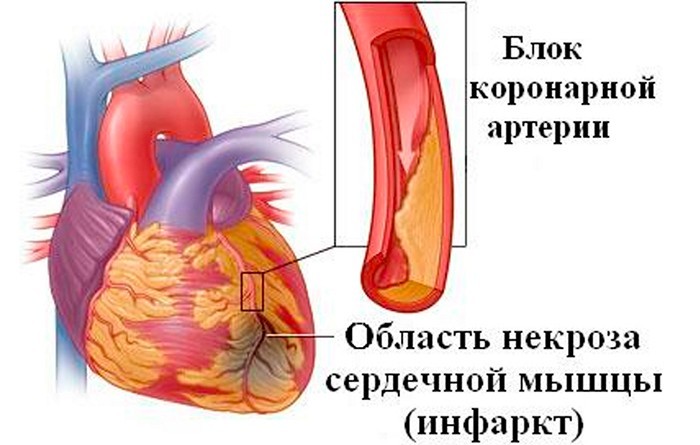
Коронарогенные (ишемические) некрозы миокарда
Некроз миокарда, возникающий вследствие ухудшения коронарного кровотока (ишемии), называется инфарктом миокарда.
Некроз инфаркт миокарда
представляет собой одну из острых форм ИБС, при которой доставка к сердцу кислорода и питательных веществ не удовлетворяет потребности сердца в этих веществах.
Этиология
В этиологии инфаркта миокарда играют важную роль атеросклероз коронарных артерий, их тромбоз, спазм и (достаточно редко) эмболия коронарных артерий. К факторам риска инфаркта миокарда можно отнести все те, которые указаны как факторы риска ИБС (см. начало данного раздела). Сочетание двух или трех факторов риска увеличивает вероятность возникновения инфаркта миокарда.
Патогенез
Выделяют следующие последовательно развивающиеся стадии в патогенезе инфаркта миокарда.
1. Выключение дыхательной цепи митохондрий и активация гликолиза как следствие начавшейся ишемии. Накопление недоокисленных продуктов метаболизма (прежде всего молочной кислоты) обусловливает появление боли.
2. Ингибирование основных метаболических путей, подавление гликолиза (из-за слишком большого снижения pH в ткани миокарда) и цикла Кребса, вследствие чего развивается дефицит аденозинтрифосфата. Наблюдается накопление жирных кислот вследствие угнетения их р. окисления, а также нарушение ионного равновесия в кардиомиоцитах
3. Разрушение мембран кардиомиоцитов в результате включения в патогенез инфаркта так называемой липидной триады. В нее входят активация липаз и фосфолипаз, активация свободнорадикального перекисного окисления липидов и детергентное действие на миокард избытка жирных кислот. Все указанные изменения происходят в мембранах сарколеммы, лизосом, саркоплазматического ретикулума и митохондрий и приводят к их повреждению и повышению проницаемости. Следствием этого является выход аутолитических ферментов лизосом в клетки миокарда, а также накопление в них избытка свободного Са++. Избыток Са++ вызывает контрактуру миофибрилл и приводит к дальнейшей активации липаз и фосфолипаз.
4. Заключительная стадия необратимых повреждений кардиомио-цитов и некроз ишемического участка миокарда.
Клинические проявления
Основными клиническими симптомами инфаркта миокарда являются:
1. Локализующаяся за грудиной сильнейшая боль, иррадиирующая в левое плечо, левую руку и межлопаточную область. Эта боль может возникать в покое днем или в ночное время.
В отличие от приступа стенокардии болевой синдром при инфаркте миокарда длится дольше и не купируется повторным приемом нитроглицерина. Следует отметить, что в тех случаях, когда болевой приступ длится более 15 мин, а принимаемые меры неэффективны, необходимо немедленно вызвать бригаду скорой медицинской помощи.
Встречаются и атипичные формы инфаркта миокарда, при которых характерные симптомы, в частности болевой синдром, могут отсутствовать (безболевая форма инфаркта миокарда).
2. Ослабление сократительной способности миокарда вследствие выпадения из акта сокращения поврежденного участка миокарда ведет к уменьшению сердечного выброса. При этом в зоне некроза с помощью эхокардиографии могут выявляться различные нарушения движения стенки поврежденного желудочка: акинезия, гипокинезия, дискинезия (выбухание участка инфаркта в момент систолы). Последнее может свидетельствовать о формировании острой аневризмы сердца-
3. Аритмии. В связи с изменением в зоне инфаркта биоэлектрических свойств кардиомиоцитов возникают нарушения сердечного ритма (вплоть до развития фибрилляции сердца), что приводит к значительным расстройствам системной гемодинамики и усугубляет нарушение контрактильной функции сердца. Источником эктопической активности на ранних стадиях развития инфаркта служит, как правило, окржающая зону некроза так называемая паранекротическая зона.
4. Появление типичных изменений ЭКГ. К ним относятся смещение сегмента ST выше или ниже относительно изоэлектрической линии, появление патологического комплекса QS (свидетельствует о наличии в миокарде очага глубокой ишемии или некроза), а также появление гигантского зубца Т. Он может быть положительным или отрицательным. Если подобный зубец Т появляется в раннем периоде инфаркта миокарда, его трактуют (как и смещение сегмента ST) как проявление острой ишемии миокарда. Если же он появляется на поздних стадиях, его связывают с формированием в миокарде рубцовых изменений.
В зависимости от особенностей изменений ЭКГ различают следующие формы инфаркта миокарда:
• Q-образующий инфаркт, или Q-инфаркт (с формированием патологического глубокого зубца Q, что может свидетельствовать о крупноочаговом трансмуральном инфаркте);
• Q-необразующий инфаркт, или He-Q-инфаркт (сопровождается не появлением зубца Q, а появлением отрицательного зубца Т, что свидетельствует о мелкоочаговом инфаркте миокарда).
5. В крови повышается содержание так называемых маркеров инфаркта миокарда: миокардиальной фракции креатинфосфокиназы, миоглобина, а также тропонина-Т, который имеет на сегодняшний день наиболее важное значение в диагностике инфаркта миокарда.
6. Одно из важных проявлений инфаркта миокарда – ухудшение реологических свойств крови, что способствует тромбообразованию. При инфаркте миокарда венозный тромбоз диагностируется у 10-15 % больных.
7. Кроме описанных выше изменений могут наблюдаться расстройства мозгового кровообращения, нарушения функции желудочно-кишечного тракта. Через несколько часов от начала инфаркта миокарда развивается лейкоцитоз. Весьма характерно для инфаркта появление так называемого симптома перекреста между числом лейкоцитов в крови и СОЭ, когда в конце 1-й недели выраженность лейкоцитоза снижается, а СОЭ увеличивается.
Осложнения
К ранним осложнениям относят острую сердечную недостаточность, кардиогенный шок, отек легких, механические осложнения (разрыв папиллярных мышц, перегородки и стенок миокарда), тампонаду сердца, перикардит, тромбоэмболию легочной артерии, являющуюся одной из наиболее частых причин внезапной смерти.
К поздним осложнениям (возникают через 2-3 нед. и более от начала инфаркта) относят постинфарктный синдром Дресслера, хроническую недостаточность кровообращения, развитие аневризм сердца, тромбоэмболию легочной артерии и повторные инфаркты миокарда. Что касается синдрома Дресслера, то он возникает через 2-6 нед. от начала инфаркта и проявляется перикардитом, плевритом и пневмонией. В его патогенезе играет роль образование аутоантител к деструктивно измененным при инфаркте белкам миокарда — миокардиальным аутоантигенам.
Принципы патогенетической терапии
1. Ликвидация болевого приступа с помощью сильнодействующих анальгетиков и наркотических средств.
2. Использование антиагрегантов и тромболитических препаратов. В качестве доврачебной помощи рекомендуется использовать аспирин.
3. Уменьшение потребности сердца в кислороде, улучшение его доставки и снижение риска возникновения аритмий ф-адреноблокаторы).
Рекомендуется также использовать:
• ингибиторы ангиотензинпревращающего фермента;
• седативные и снотворные препараты;
4. Важное значение имеют и хирургические методы лечения, в частности аортокоронарное шунтирование и баллонная ангиопластика со стентированием коронарных артерий.
Некоронарогенные (неишемические) некрозы миокарда
Поражения сердца этого типа возникают как результат нарушения метаболизма в сердечной мышце в связи с действием на сердце избытка электролитов, гормонов, токсических продуктов обмена, кардиальных аутоантител. Различают следующие виды некоронарогенных некрозов миокарда.
Электролитно-стероидные некрозы
Образование данного вида некрозов связано с патогенным действием на миокард избытка вводимых в организм гормонов коры надпочечников (прежде всего минералокортикоидов) в сочетании с солями натрия. Такое воздействие приводит к увеличению проницаемости мембран кардиомиоцитов для натрия и накоплению его в сердце. Развивающийся впоследствии отек и «осмотический взрыв» клеток миокарда сопровождается возникновением очагов некроза.
Катехоламиновые некрозы миокарда
Повреждающее действие избыточных концентраций катехоламинов на сердце объясняется следующими механизмами.
Во-первых, сами катехоламины, и прежде всего адреналин, обладают прямым повреждающим действием на миокард.
Во-вторых, несмотря на то что катехоламины расширяют коронарные сосуды, они в значительно большей степени увеличивают потребность сердца в кислороде, т. к. повышают частоту сердечных сокращений и артериальное давление. Поэтому при прохождении крови по венечным сосудам кислород утилизируется раньше, чем кровь достигнет прекапиллярного отдела микрососудистого русла. Это приводит к тому, что в миокарде появляются участки, получающие кровь, обедненную кислородом.
В-третьих, под влиянием избытка катехоламинов в миокарде происходит активация перекисного окисления липидов, продукты которого повреждают мембраны кардиомиоцитов.
Токсические и воспалительные некрозы миокарда
Данные виды некрозов возникают при интоксикации или поражении миокарда воспалительным процессом. Токсический миокардит может возникать вследствие воздействия некоторых химических соединений и фармакологических препаратов, например кокаина, лекарственных средств, применяемых при лечении злокачественных опухолей. Эти токсические вещества оказывают прямое повреждающее действие на миокард, приводя к развитию необратимой дистрофии и появлению мелкоочаговых некрозов.
Примером воспалительных некрозов миокарда служат различные миокардиты: ревматические и дифтерийные. При любом воспалительном процессе, как и в данном случае, наблюдается альтерация (повреждение) миофибрилл. Развивающийся воспалительный отек также способствует альтерации. Все это ведет к развитию микронекрозов миокарда.
Аутоиммунные некрозы
Одним из примеров аутоиммунных некрозов миокарда служит синдром Дресслера, о котором было сказано выше.
Поврежденные белки при инфаркте миокарда могут стать аутоантигенами, к которым в организме вырабатываются антитела. Повторное развитие некротического процесса обусловливает запуск реакции «антиген-антитело» во многих участках сердечной мышцы, что вызывает множественные микронекрозы.
Некроз миокарда обычно проявляется на ЭКГ изменениями комплекса QRS. Образование некротического очага в миокарде ведет к прекращению электрической активности пораженного участка, что обусловливает отклонение суммарного вектора QRS в противоположную сторону. В результате этого в отведениях с положительным полюсом над некротической зоной выявляются патологически глубокий и широкий зубец Q и снижение амплитуды зубца R, что характерно для субэндокардиальных крупноочаговых инфарктов. Чем глубже некроз, тем более выражены эти изменения.
При трансмуральном инфаркте миокарда на ЭКГ в отведениях от эпикардиальной стороны регистрируется комплекс типа QS. Над островком неповрежденного миокарда, окруженного некротическим процессом, бывает направленная вверх зазубрина на зубце QS.
Субэпикардиальный некроз может проявляться лишь снижением амплитуды зубца R без образования патологического зубца Q. Наконец, интрамуральный инфаркт может вовсе не вызывать изменений комплекса QRS. ЭКГ больного инфарктом миокарда претерпевает изменения в зависимости от стадии заболевания.
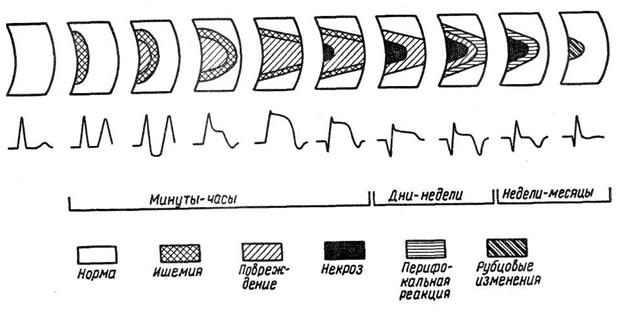
Динамика ЭКГ на различных стадиях заболеваниях схематично представлена на рисунке.
На стадии ишемии, которая обычно продолжается от нескольких минут до 1–2 ч, над очагом поражения регистрируется высокий зубец Т. Вслед за этим наступает стадия повреждения. В начале этой стадии отмечается кратковременная депрессия сегмента ST вследствие повреждения субэндокардиальных отделов миокарда. Затем при распространении ишемии и повреждения на субэпикардиальные отделы выявляются подъем сегмента ST и инверсия зубца Т. Продолжительность этой стадии обычно составляет несколько часов, но может колебаться от 1 ч до 3 сут.
Процессы, происходящие в это время, могут быть обратимыми, электрокардиографические изменения могут исчезнуть, но чаще процесс переходит в следующую стадию с образованием некроза в миокарде. Электрокардиографически это проявляется возникновением патологического зубца Q и уменьшением амплитуды зубца R. Очаг некроза окружен зонами повреждения и ишемии, поэтому на ЭКГ наряду с указанными признаками выявляются подъем сегмента ST и инверсия зубца Т. В течение нескольких часов зона некроза увеличивается, что сопровождается дальнейшим увеличением зубца Q и уменьшением зубца R вплоть до появления зубца QS при трансмуральном поражении.
Через несколько суток на ЭКГ может исчезнуть инверсия зубца Т, который становится сглаженным или положительным. Это отражает уменьшение или исчезновение ишемии миокарда вокруг пораженного участка. Повреждение сохраняется дольше, поэтому сегмент ST остается приподнятым над изоэлектрической линией.
Через 5–16 сут от начала заболевания зубец Т вновь становится отрицательным, более глубоким, чем прежде. Считают, что вторая инверсия зубца Т обусловлена аутоиммунной и воспалительной реакцией миокарда, окружающего некротический очаг [Чернов А. 3., Кечкер М. И., 1979], хотя другие авторы [Орлов В. Н., 1983] связывают данное явление с переходом повреждения миокарда в ишемию. Глубокий, остроконечный отрицательный зубец Т называют коронарным [Лукомский П. Е., 1973, и др.].
В последующие недели в пораженном участке происходят процессы организации и репарации. Зона повреждения уменьшается и исчезает, уменьшается и воспалительная реакция. В связи с этими процессами сегмент ST постепенно становится изоэлектричным, а зубец Т– менее глубоким. Эту стадию заболевания называют подострой. В дальнейшем происходит рубцевание некротического очага. Этот процесс продолжается несколько недель и может затягиваться на несколько месяцев.
На ЭКГ при этом постепенно уменьшается зубец Q, который иногда полностью исчезает, увеличивается, приближаясь к исходной, амплитуда зубца R. Зубец Т может остаться инвертированным или сглаженным, но иногда становится положительным. Таким образом, электрокардиографические признаки перенесенного инфаркта миокарда могут в последующем сохраняться, но в некоторых случаях ЭКГ нормализуется.
«Практическая электрокардиография», В.Л.Дощицин