Содержание:
Операция при инфаркте назначается в двух случаях: когда это экстренные показания или когда терапия лекарственными препаратами оказалась неэффективной. Какую операцию делают при инфаркте, решает врач, ориентируясь на состояние больного и результаты коронарографии. Потенциальные пациенты хотят знать о процедуре максимально много, ведь она изменит их жизнь. Давайте разбираться.
Подготовка
Операция на сердце при инфаркте невозможна без проведения ряда диагностических мероприятий:
- УЗИ сердца;
- ЭКГ;
- ЭхоКГ;
- сцинтиграфия;
- коронарография;
- анализ крови, показывающий, есть ли в ней тропонин — белок сократительного типа, которого нет в организме здоровых людей.
После поставки точного диагноза врач решит, какой будет операция: экстренной или плановой. Первая всегда рискованней второй, ведь времени на подготовку к ней практически нет.
Важно! Коронарографию проводят перед каждой операцией на сердце, чтобы проверить насколько поражены сосуды. Для этого через бедренную вену вводится катетер вплоть до аортального клапана и по нему пускают контраст, который и даст четкую картину состояния сосудистой системы больного. Контролирует и записывает процесс рентгеновский аппарат, данные из которого будут присоединены к истории болезни пациента.
Операцию при инфаркте миокарда могут провести 2 способами:
Какой вариант будет лучше, решается индивидуально. Однако есть и общие моменты:
- в каком состоянии коронарное русло;
- как сильно распространился некроз миокарда;
- насколько стабильна работа сердца;
- общее состояние пациента и т. п.
Больного тщательно обследуют на совместимость с препаратами, используемыми в терапии, особенно с контрастом, делают повторную проверку резус-фактора и группы крови. Операция поможет устранить последствия первопричины болезни, но не ее саму.
Чрескожное вмешательство
Этот хирургический метод может быть проведен тремя способами. Какой будет выбран, зависит не только от состояния больного и показаний, но и от противопоказаний к методу.
Стентирование
Установку стента часто сравнивают с баллонопластикой. Нередко эти два способа чрескожного вмешательства объединяют для большей эффективности. На баллон насаживают сетчатое кольцо — стент, который после удаления спущенного баллона будет установлен. Сетка не сжимается и остается в вене.
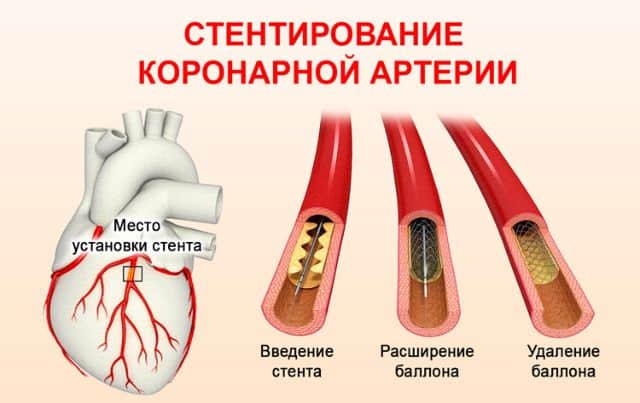
Эта методика одна из самых малоагрессивных, госпитализация после нее минимальная, как и летальный исход. Пациент быстро приходит в норму. Минус — больному нужно постоянно пить препараты, влияющие на кровь. Разжижение позволяет избежать тромбов возле стента, но такая вероятность не исключена, и может привести к повторной операции после инфаркта.
Поэтому в клиниках сейчас предпочитают работать с современными стентами, которые пропитаны веществами пробив тромбоза.
Баллонная транслюминальная дилатация
Суть процедуры заключается в том, что в пострадавшей от болезни коронарной артерии делают небольшой разрез, через который в нее введут катетер, имеющий на конце баллон. В месте сужения артерии его надуют, чтобы увеличить просвет в коронарном сосуде. Это восстановит кровоток. Потом баллон извлекут, а задняя и передняя стенки артерии придут в норму. Контролирует процесс рентгеновский аппарат.
Для операции могут использовать как руку, так и ногу больного. Недостаток процедуры — вероятность повторного сужения сосуда, что приведет к сбою в кровотоке. Чтобы этого избежать, баллонную транслюминальную дилатацию проводят совместно со стентированием.
Эксимерная ангиопластика с помощью лазера
Это самый современный и эффективный метод чрескожного оперативного вмешательства при инфаркте. При нем устранение атеросклеротических тканей происходит с минимальным воздействием на стенки коронарного сосуда, что практически исключает их травмирование. Для этого используют эксимерный ксенонхлоридный генератор, вырабатывающий УФ-волны с минимальной длиной.
Под воздействием импульсов периодического типа жидкость испаряется, что приводит к акустическим волнам, которые идут по внутренней стенке артерии и разрушают тромбы в ней. В процессе происходит нагрев и охлаждение, позволяющие вымывать из катетера кровь и контраст.
В этом помогает физиологический раствор, который постоянно вводится в течение всей процедуры. Абляции – лазерные воздействия – длятся по 5 секунд нагрева и 10 секунд охлаждения. Это дает возможность врачу установить нахождение кончика катетера и контролировать процесс.
Вмешательство открытого типа
Медики ставят перед открытым хирургическим вмешательством при инфаркте следующие задачи:
- устранить очаги некроза;
- обеспечить тканям активное заживление;
- нормализовать кровоток в обход травмированных сосудов;
- восстановить сократительную способность миокарда.
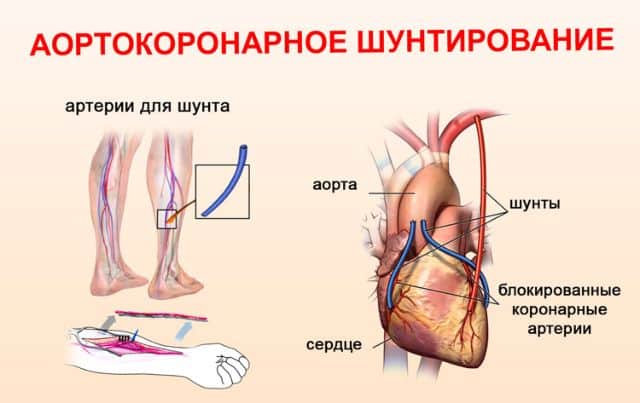
Шунтирование сосудов
Эта процедура позволяет предотвратить необратимые деформации мышцы сердца, что делает сократимость миокарда лучше, а значит, продлевает жизнь и ее качество. Время процедуры около 4 часов, при которых и хирург, и вся его команда должны быть максимально сконцентрированы.
Ее проводят с использованием аппарата искусственного кровообращения. По показаниям оперируют и при работающем сердце. Сколько она будет длиться, и как шунтирование проведут зависит от того, насколько поражены коронарные сосуды, и нужно ли проводить дополнительную процедуру, например, реконструкцию клапана.
Преимущества коронарного шунтирования сосудов:
- исключены травматические повреждения клеток крови;
- нужно меньше времени на процедуру по сравнению с другими аналогичными вмешательствами;
- реабилитация более быстрая;
- меньше осложнений.
Сейчас для процедуры используют графты из:
- грудной артерии внутреннего типа;
- лучевой артерии;
- большой подкожной вены нижних конечностей.
Последние две проводят как открытым, так и эндоскопическим способом. Это влияет на внешний вид разреза и длительность восстановления.
Иссечение аневризмы
Обширный инфаркт лечат иссечением аневризмы, которое в хирургии считается сложнейшей процедурой. При нем врачу нужно вскрыть грудную клетку, чтобы иметь широкий доступ к сердцу. После останавливают кровоток через сердечные камеры и осуществляют его по основным сосудам с помощью специального насоса.
Суть метода — отрезание мешка и удаление пораженных соединительных тканей. Если есть тромбы в желудочке сердца, их также удалят. Стенка сердца зашивается. В ряде случаев используют специальные соединительные материалы, чтобы сделать ее крепче. Часто эту процедуру совмещают с шунтированием, что убирает боли ангинозного типа и будет профилактикой будущего повторения болезни.
Нежелательные последствия после иссечения аневризмы:
- в перикарде соберется кровь;
- СН левостороннего типа;
- образование тромбов;
- аритмия.
Прием специальных таблеток позволяет избежать этого. Если поставлен диагноз «ложная аневризма», то врач просто ушьет дефект, разрежет спайки листков перикарда и удалит кровь из него. Длится процедура несколько часов и проводится под общим наркозом. Больше всего времени врачи тратят на вскрытие грудины и введение аппарата для искусственного перекачивания крови.
Важно! При иссечении аневризмы вероятность летального исхода при условии правильно проведенной процедуры около 10%.
Прибор «водитель ритма»: установка
Иногда временить с операцией при инфаркте нельзя. Когда приступ острый, требуется срочная процедура, необходимость которой — полная обязанность и прерогатива врача. Нужный метод подбирается индивидуально, и в ряде случаев это установка прибора «водитель ритма». С ним шанс на полноценную жизнь выше, как и выживание пациента, когда нарушения в работе сердца достигли апогея.
 Это прибор, который контролирует работу мышцы сердца, заставляя ее правильно сокращаться, чему помогает специальная пружинка. Важно, что «водитель ритма» определяет сбой в функционировании сердечной мышцы и включается. Медики используют ИВР, состоящие из 1–3 камер, чтобы регулировать проблемные полости сердца.
Это прибор, который контролирует работу мышцы сердца, заставляя ее правильно сокращаться, чему помогает специальная пружинка. Важно, что «водитель ритма» определяет сбой в функционировании сердечной мышцы и включается. Медики используют ИВР, состоящие из 1–3 камер, чтобы регулировать проблемные полости сердца.
Проводят процедуру так:
- Пациенту делают местную анестезию.
- Делают разрез, который идет параллельно ключице.
- В малую вену вводятся электроды. Все контролируется рентгеновским аппаратом, чтобы выявить участки наименьшего сопротивления, где их и подключат.
- С другой стороны электроды присоединяют к кардиостимулятору, вживленному в подкожную жировую клетчатку. Так располагают прибор при установке эндокардиального типа, если это наружное размещение, то блок будет в брюшной полости.
- Зашивают рану.
Цена на такие приборы начинается от 550 долларов.
Противопоказания
Неважно мужчина или женщина пациент, есть ряд противопоказаний, когда открытая операция на сердце не может быть проведена:
- под обширное поражение попали сразу несколько артерий;
- есть другие серьезные патологии, как гепатит или сахарный диабет и т. п.;
- обширный некроз, который привел к кардинальному изменению сердечной мышцы, рубцы, аневризма, поджелудочный разрыв, систолы миокарда.
Реабилитация
После оперативного вмешательства за пациентом нужен неотложный уход, который проводят в реанимационном отделении как минимум 10 дней. Помимо соблюдения диеты, которая предотвращает атеросклероз, варикоз и образование тромбов, больному восстанавливают работу сердца, легких и остальных важных систем организма. Если будут послеоперационные осложнения, на этом этапе их активно устранят. Идет обработка швов. Полное заживление грудной клетки длится около 6 месяцев.
По выходу из реанимации больного переводят в обычную палату, где ему назначат дыхательные упражнения, постепенное увеличение физической нагрузки и полноценное питание. И в больнице, и после нее пациент будет принимать антитромбозные средства, препараты для нормальной работы сердца. Симптоматическое лечение проводят при необходимости.
Осложнения
Открытые операции на сердце требуют впоследствии полного изменения жизни и длительного восстановительного периода. Самыми опасными считают первые 3 дня после вмешательства, когда присутствует высокий риск:
- тромбоза сосудов;
- возникновения инсульта;
- сердечной недостаточности;
- анемии;
- сбоя работы почек;
- Не сращивания костей грудной клетки и т. п.
При своевременном обращении за помощью и трепетном отношении к своему здоровью, даже инфаркт можно вылечить и избежать осложнений после него. Придется пить много витаминов, железо, чтобы восстановить организм. Не всегда жизнь возвращается в привычное русло, но она есть, и это главное.
Операция при инфаркте миокарда является вынужденной мерой. Часто это единственный способ спасти человеку жизнь.
На решение проблемы с сердцем и сосудами именно хирургическими методами решаются по экстренным показаниям или в случаях, когда длительная лекарственная терапия не приносит положительного результата.
Виды операций
В зависимости от состояния больного человека, сопутствующих заболеваний и данных исследований врачи решают, каким способом будут проводить операцию. Существует 2 вида хирургических вмешательств:
- Чрескожные. Осуществляются без большого разреза через разрез-прокол для катетера. Выполняются без остановки сердца.
- Открытые вмешательства, то есть со вскрытием грудной клетки, подключением системы искусственного кровообращения и искусственной вентиляции легких.
Если перед операцией больной не нуждается в срочной реанимации, то его отправляют на коронографию. Это исследование позволяет четко увидеть коронарные сосуды и понять, в каких местах находится сужение и где произошло прекращение кровотока, что позволит более точно проводить операцию. Но в экстренных случаях времени на такое обследование нет и операция осуществляется в срочном порядке.
Вмешательство через кожу
Есть 3 вида такого вмешательства:
- баллонная дилатация;
- стентирование;
- лазерная ангиопластика.
Все эти методы уменьшают отрицательное воздействие атеросклеротических поражений сосудов, но причину патологии не устраняют, и в дальнейшем заболевание может развиться снова даже на прооперированных участках.
Но данное хирургическое вмешательство уменьшает вероятность внезапной сердечной смерти, улучшает качество жизни больного, значительно снижает количество стенокардических приступов, что очень важно при слабом сердце.
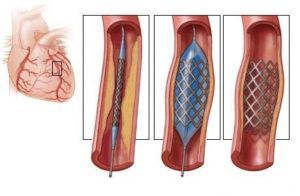
Во время балонной дилатации специальный катетер вводят через сосуд бедра или предплечья. Катетер имеет надувной баллон, который подводится к месту деформации сосуда. Затем баллон надувается, это позволяет расширить стенки сосудов. Проходимость сосуда восстанавливается, кровоток в этом месте возобновляется. Баллончик сдувают и удаляют при помощи катетера.

Этот способ убирает проявления ишемической болезни сердца, улучшает состояние больного и позволяет обойтись без проведения сложной операции на сердце. Но через некоторое время стенка сосуда может снова деформироваться, проток сузится и проблема снова вернется. Чтобы этого не произошло, применяют специальный стент.
Стент представляет собой упругую конструкцию в форме цилиндра, она изготавливается из нержавеющей стали или пластика. Стент вводят в полый орган, например, сосуд, и производят расширение суженного в связи с патологией участка.
Часто стентирование проводят вместе с баллонной дилатацией. На баллон насаживают стент, и, когда баллон раздувается в месте сужения сосуда, то стент расправляется. Его сеточка остается в сосуде, когда баллон сдувается и выводится наружу, этим обеспечивается прочное удержание сосуда в нормальном положении.
Это щадящий способ для пациента, так как вмешательство проходит незначительное, улучшение состояния замечают почти сразу, восстанавливается организм быстро. Но минусом такого метода является необходимость в длительном приеме лекарственных препаратов. Это средства, которые препятствуют формированию тромба в стенте. Но современные технологии позволяют решать эту проблему по-другому. Последнее поколение стентов пропитывается специальным раствором, который препятствует тромбообразованию.
Во время лазерной ангиопластики в артерию сердца, пораженную атеросклерозом, вводят специальный тонкий катетер. Под контролем рентгеновского аппарата хирург находит холестериновую бляшку, которая мешает нормальному кровотоку. Потом подключается лазер, и высокая температура начинает воздействовать на эту бляшку. Она, превращаясь в газ, исчезает.
Такая процедура эффективна и не оказывает агрессивного воздействия на организм. В ряде случаев могут возникнуть осложнения, например катетер повредит артерию, а это может вызвать кровотечение. Также в месте введения катетера возможно появление отеков и кровоточивость. Но при правильном уходе и соблюдении рекомендаций в течение нескольких дней здоровье пациента восстанавливается.
Открытые манипуляции
Во время проведения открытых хирургических операций кровоток восстанавливается другим способом. Вшиваются новые, здоровые артерии (шунты), по которым и будет идти кровоснабжение в обход пораженных участков. Операции такого вида проводятся, если произошла полная закупорка кровеносного сосуда и поставить стент уже не получится, а также если деформированы клапаны сердца или имеются другие заболевания.
Проведение открытых вмешательств связано с большими рисками, нагрузка на организм больного серьезная, ведь проводится рассечение грудной клетки, возможна смерть пациента во время операции. Но, несмотря на это, пациенты после таких операций живут гораздо дольше, чем после стентирования.
Различают 2 вида шунтирования:

Эти способы отличаются по материалам, которые используют для шунтов. Для аортокоронарного шунтирования берут большую подкожную вену бедра или лучевую артерию руки. А при маммарокоронарном способе в качестве шунтов используют грудная артерия. Она имеет высокую сопротивляемость атеросклеротическим повреждениям и может долго служить в качестве шунта. Выбор материала для шунтирования осуществляет хирург после проведения специального обследования.
Во время шунтирования возможно вшивание не одного, а двух или трех шунтов.
Это происходит, когда кровоток надо восстановить в нескольких сосудах. Операция длится от 4 до 6 часов в зависимости от сложности, больной находится в это время под общим наркозом.
Возможные осложнения
После операции при инфаркте миокарда могут возникнуть осложнения. Часто это бывает в результате возникновения воспалительного процесса в месте операции. Но воспаление провоцирует не инфекция, а ответная реакция организма на вмешательство в его работу. Могут возникнуть:
- повышение температуры;
- слабость;
- аритмия;
- боль в грудной клетке;
- болезненные ощущения в суставах.
В редких случаях происходит несращение грудины, образование тромбов, нарушение в работе почек. После шунтирования пациент может обнаружить проблему с дыханием. Восстанавливается оно с помощью специальных упражнений. Самым неприятным осложнением является сужение шунтов, в таком случае надо будет проводить повторное шунтирование.
Увеличивает риск возникновения осложнения плохое состояние сердечной мышцы, значительные нарушения в работе левого желудочка, хроническая сердечная недостаточность, сахарный диабет. У женщин операции при инфаркте проходят сложнее. У представительниц женского пола атеросклероз развивается позже, то есть на операцию поступают пациентки старшего возраста со многими хроническими заболеваниями и слабым здоровьем.
Реабилитация
Снижает тяжесть осложнений правильная реабилитация. Период восстановления сначала проходит в отделении реанимации, где специалисты учат сердце работать в новых условиях. В среднем для этого надо 10 дней. Операционные швы обрабатывают и снимают через 2 недели.
В дальнейшем проходит увеличение интенсивности физических нагрузок. В первое время разрешается только прогулка на расстояние не больше 1 км. Затем расстояние постепенно увеличивается. После выписки хорошо продолжить восстановление в условиях санатория со специальной программой реабилитации после инфаркта.
Через несколько месяцев, это зависит от возраста и состояния здоровья пациента, можно выходить на работу. Через 3 месяца надо пройти нагрузочный тест. Это специальные упражнения, выполнение которых позволит оценить степень работы шунтов и полноту насыщения миокарда кислородом.
После проведения операции прогноз для больных благоприятный. Можно прожить несколько десятилетий активной насыщенной жизнью. Главное правило — следить за своим здоровьем и исполнять рекомендации врачей. Современные технологии развиваются быстро, что позволяет оказывать помощь даже в очень сложных случаях патологий.
При таком состоянии, как инфаркт операция показана в нескольких случаях, в частности – когда есть экстренная необходимость либо лечение не дало ожидаемых результатов.
Есть несколько видов операций, из которых врач выбирает тот, который подходит с учетом результатов коронографии.
Чрескожное вмешательство
 Врачам известно 3 вида коронарного вмешательства – стентирование, баллонная транслюминальная дилатация и эксимерная ангиопластика с помощью лазера.
Врачам известно 3 вида коронарного вмешательства – стентирование, баллонная транслюминальная дилатация и эксимерная ангиопластика с помощью лазера.
Перечисленные виды операций нацелены на профилактику инфаркта, улучшение перспективы, снижение частоты приступов стенокардии по причине ИБС. Несмотря на эффективность результатов, причину нарушений (атеросклероз) такие операции не устраняют. Они нивелируют значимость поражений, но не предотвращают развитие патологии на других участках сосудов, а также на участках, которые были прооперированы.
Среди осложнений имплантации стента опасным становится тромбоз импланта в отдаленном периоде. Чтобы предотвратить осложнения, обязательной для пациентов становится вторичная профилактика ишемических патологий. Врач при выписке пациента даст рекомендации о желательных физических нагрузках с учетом состояния здоровья.
В целом, сразу после заживления послеоперационных ран пациенты могут заниматься зарядкой. Исключение относится к больным, имеющим сердечную недостаточность и другие отягощающие факторы, для них подбирается программа реабилитации, которая подразумевает постепенное наращивание нагрузок. После коронарного вмешательства рекомендуется не менее 30 минут в день выделить на аэробные нагрузки – ходьбу, бытовые дела.
Наименьший процент осложнений по статистике дает стентирование. Поэтому по сравнению с другими вмешательствами именно стентирование выбирают чаще всего. Однако, есть случаи, когда показан другой вид операции, поскольку организм каждого больного индивидуален.
Шунтирование сосудов
При обширном поражении сердечной мышцы показано шунтирование – стандартная операция при инфаркте миокарда, которая назначается при единичных и множественных поражениях кровеносных сосудов.
Суть операции сводится к установке шунтов, при помощи которых создаются новые проводящие пути. Здоровые артерии в ходе операции соединяют с коронарными, чтобы наладить циркуляцию крови, минуя пораженные области.
Несмотря на то, что операция относится к стандартным вмешательствам, пациента нужно подготовить. Назначается аппаратная диагностика и сдача анализов, обязательна коронарография. Последнее исследование позволяет оценить состояние сосудов, подающих питание к сердечной мышце, найти атеросклеротическую бляшку, выявить степень повреждения сосудов.
Шунтом выступает грудная артерия, поскольку она длительно может выполнять возложенные функции и характеризуется сопротивляемостью в отношении атеросклероза.
Помимо грудной артерии хирург задействует лучевые артерии или большую вену на бедре. Аортокоронарное шунтирование проводят в одиночном виде, в двойном, и больше – всё зависит от числа пораженных артерий, циркуляцию крови в которых нужно восстановить. Операция длится 3-6 часов, проводится на открытом сердце под общей анестезией.
Выделяют 3 вида операций:
- с подключением аппарата, обеспечивающего искусственный кровоток. Сердце пациента на время останавливают;
- без аппарата искусственного кровообращения. Операция длится меньше, риск осложнений снижается, восстановление ускоряется;
- малоинвазивная операция, могут задействовать аппарат искусственного кровообращения или оперировать без него. Эта методика характеризуется малой кровопотерей, снижением риска инфекционных осложнений, быстрым восстановлением и выпиской – в стационаре пациент проводит 10 дней.
Послеоперационный период начинается с реанимации, где врачи восстанавливают пациенту функциональность легких и миокарда. Швы удаляют примерно через неделю, а после их заживления разрешают принимать душ.
Чтобы зажили ребра, понадобится 4-6 месяцев, срок можно ускорить ношение бандажа. После операции нужно носить компрессионные чулки до 2 месяцев, чтобы избежать тромбоза. Тяжелых физических нагрузок избегать, а в рацион добавить железосодержащие продукты.
После коронарного шунтирования возможны проблемы с дыханием. Чтобы наладить эту функцию врач порекомендует комплекс дыхательных упражнений.
Нужно будет совмещать правильное дыхание с физическими нагрузками, понемногу наращивая их.
После выписки из больницы рекомендуется продолжить реабилитацию в санатории. Спустя 2 месяца пациент проходит тест, оценивающий работу сердца и сосудов, далее может вернуться к трудовой деятельности, если она не связана с тяжелой физической работой.
Осложнений при аортокоронарном шунтировании обычно не бывает. Те редкие исключения, которые случаются, связаны по большей части с отеками или воспалительным процессом. Воспаление может быть вызвано аутоиммунной реакцией организма.
Возможно кровотечение из раны, инсульт, инфаркт, потеря памяти, образование тромба. В большей степени риск осложнений зависит от того, какой образ жизни вел пациент до операции. Если курил, злоупотреблял спиртными напитками, мало двигался – это негативные моменты, способные повлиять на результат операции при инфаркте.
Иссечение аневризмы
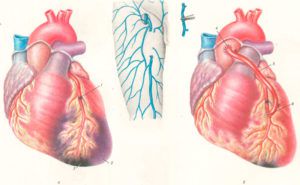 Такая операция при инфаркте относится к сложным вмешательствам. Необходимо вскрыть грудину, обеспечить широкий доступ к сердечной мышце. Далее хирург останавливает циркуляцию крови в камерах сердца, подключая основные сосуды к специальному насосу.
Такая операция при инфаркте относится к сложным вмешательствам. Необходимо вскрыть грудину, обеспечить широкий доступ к сердечной мышце. Далее хирург останавливает циркуляцию крови в камерах сердца, подключая основные сосуды к специальному насосу.
В ходе операции иссекается мешок и деформированные зоны в соединительных тканях. Если в желудочках сердца есть тромбы, сгустки крови удаляют. После манипуляций сердечную стенку зашивают.
Возможны осложнения, как аритмия, скопление крови в перикарде, образование тромба. Чтобы предотвратить развитие осложнений пациенту назначаются медикаментозные препараты. Длится операция несколько часов, пациент находится под общей анестезией.
Прибор “водитель ритма”
При таком состоянии, как инфаркт миокарда операция может быть выполнена в виде установки “водителя ритма”. Это специальный электронный прибор, который устанавливается при нарушениях, угрожающих жизни пациента. Водители ритма контролируют работу сердца, заставляя мышцу сокращаться. Приборы регулируют функции нескольких полостей сердца.
Операция проводится последовательно – выполняется локальная анестезия, параллельно ключице выполняется разрез. В вену вводятся электроды, а на рентген-аппарате контролируется ход операции.
Когда удается выявить зоны миокарда с наименьшим сопротивлением, туда подключают электроды. Другими концами электроды подключены к кардиостимулятору, который расположен в подкожной прослойке жира.
Этот вариант выбирают при эндокардиальной установке. Наружная установка подразумевает размещение блока в брюшной полости.
Реабилитация после операции
Чтобы минимизировать риск осложнений нужно пройти правильную реабилитацию после серьезного вмешательства. Первые дни после операции пациент проводит в условиях реанимационного отделения, где сердце адаптироваться к условиям работы. На это уходит около 10 дней. Все это время швы обрабатывают антисептиками и делают перевязки. Через 14 дней швы можно снять.
После снятия швов наращивают физические нагрузки. Сначала допускается спокойная пешая прогулка на расстояние до 1 км, дистанцию увеличивают. Всем пациентам после операции рекомендовано восстановить силы в санаторно-курортных условиях, где предусмотрена программа реабилитации после инфаркта.
Спустя три месяца от операции проводят тест под нагрузкой – пациенту предлагается выполнить ряд упражнений, а в это время врач оценивает благодаря приборам насыщения миокарда кислородом, работу шунтов. Если все в порядке, можно возвращаться к трудовой деятельности – все зависит от возраста пациента, общего состояния здоровья и характера трудовой деятельности.
Прогноз по большей части благоприятный – десятилетия активной жизни. Главное – следовать рекомендациям врачей и контролировать состояние здоровья.