Содержание:

Тромбоцитопения (тромбопения) – снижение уровня тромбоцитов (красных кровяных пластинок) в крови до уровня менее 150*109/л относительно нормы, которая находится в пределах 180 – 320*109/л. Тромбоцитопения может быть самостоятельным заболеванием (первичной) или являться одним из симптомов другой патологии (вторичной или симптоматической). Тромбоциты – фрагменты мегакариоцитарной цитоплазмы, они лишены ядра. Образуются в результате отделения небольших участков от мегакариоцита – материнской клетки, являющейся крупным клеточным предшественником. В организме тромбоциты выполняют несколько функций:
- участвуют в образовании первичной тромбоцитарной пробки;
- выделяют соединения, которые сужают просвет сосуда;
- активируют систему свертывания крови, в результате чего образуется фибриновый сгусток.
Именно поэтому при недостатке тромбоцитов в крови развиваются кровотечения, часто несущие угрозу здоровью и жизни пациента.
Этиология и патогенез тромбоцитопении
Основные причины патологии:
- образование недостаточного количества тромбоцитов (сниженная продукция);
- повышенная деструкция тромбоцитов;
- перераспределение тромбоцитов, при котором их количество в общем кровотоке резко снижается;
- повышенная потребность организма в тромбоцитах.
Образование недостаточного количества тромбоцитов
Тромбоцитопении, возникающие в результате слабого синтеза тромбоцитов, делят на три группы:
- дефицит мегакариоцитов (при гипоплазии мегакариоцитарного отростка);
- малоэффективный тромбоцитопоэз, при котором клетки-предшественники образуются в достаточном количестве, но образование тромбоцита из мегакариоцита почти не происходит;
- перерождение (метаплазия) мегакариоцитарного отростка.
Развитие гипоплазии костного мозга с последующей тромбоцитопенией бывает при таких патологиях:
- врожденная мегакариоцитарная гипоплазия в результате тяжелых наследственных патологий – апластической анемии Фанкони (конституционной панцитопении) и амегакариоцитарной тромбоцитопении;

Сбои в процессах производства тромбоцитов возникают в следующих случаях:
- врожденный дефицит тромбопоэтина – вещества, которое стимулирует синтез тромбоцитов;
- развитие мегалобластной анемии вследствие недостатка витамина В12 и фолиевой кислоты;
- железодефицитная анемия (в результате нехватки железа снижается выработка тромбоцитов и не усваивается витамин В12);
- инфекции вирусной этиологии;
- хронический алкоголизм;
- врожденные патологии, где наблюдается сочетание тромбоцитопении и тромбоцитопатии (аутосомно-доминантная аномалия Мей-Хегглина, синдромы Бернарда-Сулье, Вискота-Олдрича и др.).
Перерождение мегакариоцитарного отростка встречается при таких патологиях:
- онкологические заболевания на последних стадиях, когда развиваются метастазы, проникающие в косный мозг;
- злокачественные заболевания крови (лимфомы, генерализованная плазмоцитома или болезнь Рустицкого-Калера, лейкозы);
- миелофиброз (замещение фиброзной тканью);
- саркоидоз (замещение специфическими гранулемами).
Повышенная деструкция (разрушение) тромбоцитов
Разрушение тромбоцитов – самая распространенная причина в развитии тромбоцитопений. Когда появляется повышенная потребность в красных кровяных пластинках, костный мозг начинает работать в усиленном режиме. Со временем развивается гиперплазия ткани и увеличивается число мегакариоцитов. Но если тромбоциты разрушаются быстрее, чем успевают поступать в кровеносное русло новые элементы (то есть компенсаторные механизмы не справляются со своей задачей), возникает тромбоцитопения. Клинически тромбоцитопении, возникшие в результате повышенной деструкции тромбоцитов, по патогенезу разделяют на две группы: иммунологические и неиммунологические.
Иммунные тромбоцитопении
Такая форма заболевания возникает вследствие атаки с последующей деструкцией тромбоцитов специфическими антитромбоцитарными антителами и иммунными комплексами. Может быть врожденной и приобретенной патологией. Иммунологические тромбоцитопении распределяют по трем группам:
- изоиммунная тромбоцитопения (развивается в результате выработки аллореактивных антител, которые разрушают «чужие» тромбоциты при попадании в организм, например, при переливании крови или во время беременности);
- аутоиммунная тромбоцитопения – синтез аутоантител, вызывающих повреждение собственных тканей и клеток организма;
- иммунная тромбоцитопения, развивающаяся после употребления некоторых лекарств.
К изоиммунным тромбоцитепениям относятся следующие врожденные и приобретенные патологии:
- неонатальная аллоиммунная тромбоцитопеническая пурпура (заболевание, при котором возникает несовместимость между матерью и плодом по тромбоцитарным показателям);
- посттрансфузионная тромбоцитопеническая пурпура (осложнение, возникающее примерно через неделю после процедуры гемотрансфузии);
- нечувствительность (рефрактерность) больных к переливанию тромбоцитарной массы, которая выражается в отсутствии лечебного эффекта (развивается в случаях повторной гемотрансфузии).
Аутоиммунные тромбоцитопении бывают первичными (идиопатическими, неясной этиологии) и вторичными (возникшими под воздействием определенных причин). К первичной патологии относят острую и хроническую формы аутоиммунной тромбоцитопенической пурпуры. Вторичная тромбоцитопеническая пурпура сопровождает многие болезни, среди которых:
- онкологические заболевания лимфоидной ткани (лимфогранулематоз, лимфолейкозы, лимфомы, в том числе и неходжкинские);
- приобретенная аутоиммунная гемолитическая анемия (синдром Эванса-Фишера);
- заболевания с поражением соединительной ткани (системная красная волчанка, ревматоидный артрит);
- органоспецифические аутоиммунные патологии – болезни, при которых происходит поражение определенных органов (печени, отделов пищеварительного тракта, суставов, эндокринных желез);
- вирусные болезни (ВИЧ, краснуха, опоясывающий герпес).

Иммунные тромбоцитопении, вызванные приемом лекарственных препаратов
Перечень препаратов, которые могут спровоцировать появление тромбоцитопении, довольно длинный. Основные группы таких лекарств:
- антибиотики (Ампициллин, Пенициллин, Рифампицин, Гентамицин, Цефалексин);
- сульфаниламиды (Бисептол);
- нестероидные противовоспалительные препараты;
- диуретики (Фуросемид, Хлортиазид);
- седативные средства;
- противодиабетические препараты (Толбутамид, Хлорпропамид);
- наркотики и наркотические обезболивающие (героин, Морфин);
- антигистаминные (Циметидин);
- некоторые лекарства, относящиеся к другим группам – Ранитидин, гепарин, хинидин, Метилдопа, Дигитоксин, соли золота.
Неиммунные тромбоцитопении
Тромбоцитопении неимунной этиологии можно разделить на врожденные и приобретенные. Врожденные патологии, при которых происходит усиленная деструкция тромбоцитов:
- преэклемпсия при беременности у матери;
- инфекционные процессы;
- пороки сердца.
Приобретенные тромбоцитопении неиммунного генеза с усиленной деструкцией тромбоцитов развиваются при следующих условиях:
- имплантация искусственных клапанов, шунтирование сосудов;
- выраженные проявления атеросклероза;
- массивная кровопотеря;
- метастазы, затрагивающие кровеносные сосуды;
- ДВС-синдром;
- болезнь Маркьяфавы-Микели (пароксизмальная ночная гемоглобинурия – приобретенная гемолитическая анемия, при которой происходит снижение производства, изменение структуры и ускоренная деструкция тромбоцитов);
- ожоговая болезнь;
- переохлаждение организма (гипотермия);
- воздействие повышенного атмосферного давления;
- болезнь Гассера (гемолитико-уремический синдром);
- инфекционные заболевания;
- прием лекарственных препаратов;
- внутривенное вливание больших объемов растворов (массивная трансфузия), из-за которого развивается тромбоцитопения разведения.
Перераспределение тромбоцитов
Вынужденное перераспределение приводит к избытку тромбоцитов в органе депонирования – селезенке. Развивается гиперспленизм (при спленомегалии до 90% тромбоцитов находятся в селезенке, хотя обычно депонируется только 1/3 этих клеток). Депонирование возникает по следующим причинам:
- цирроз печени с портальной гипертензией;
- злокачественные патологии кровеносной системы (лимфомы, лейкозы);
- инфекционные болезни (туберкулез, малярия, эндокардит и др.);
- переохлаждение организма (гипотермия).
Появление повышенной потребности в тромбоцитах
При значительной потере тромбоцитов в результате процессов тромбообразования возникает повышенная потребность в них. Это происходит:
- при массивных кровотечениях;
- при экстракорпоральной циркуляции (например, при использовании искусственной почки или аппарата искусственного кровообращения).
Симптомы тромбоцитопении
Основной признак заболевания – развитие геморрагического диатеза, при котором на  слизистых и коже появляется мелкая геморрагическая сыпь в виде петехий (точечных кровоизлияний) или экхимозов до 2 см в диаметре. Высыпания безболезненны, они не имеют признаков воспалительного процесса. Их появление легко спровоцировать – достаточно минимального травмирования сосудов. Тесная одежда, швы которой вызывают трение, любые инъекции, небольшие ушибы – все может стать причиной возникновения синяков и петехий.
слизистых и коже появляется мелкая геморрагическая сыпь в виде петехий (точечных кровоизлияний) или экхимозов до 2 см в диаметре. Высыпания безболезненны, они не имеют признаков воспалительного процесса. Их появление легко спровоцировать – достаточно минимального травмирования сосудов. Тесная одежда, швы которой вызывают трение, любые инъекции, небольшие ушибы – все может стать причиной возникновения синяков и петехий.
Чем ниже уровень тромбоцитов в крови, тем тяжелее проявления геморрагического диатеза. При первичной тромбоцитопении серьезные кровотечения возникают только в том случае, если число тромбоцитов ниже 50*109/л. Когда тромбоцитопения возникает на фоне инфекционных процессов, сопровождающихся лихорадочным состоянием, кровотечения могут возникнуть и при более высоких показателях тромбоцитов.
Первые признаки усугубления состояния – появление повторных кровотечений из носа. Кроме того, повышается кровоточивость слизистых, в первую очередь – десен и ротовой полости. У женщин наблюдаются обильные менструации. Высыпания при геморрагическом диатезе возникают сначала на ногах и по передней поверхности брюшной стенки нижней половины туловища. По мере прогрессирования заболевания могут появляться кровотечения в суставы, из пищеварительного тракта, метроррагии (маточные кровотечения) и гематурия (кровь в моче).
Чем выше поднимается сыпь, тем более неблагоприятен прогноз. Верхняя половина туловища, лицо, особенно кровоизлияния в конъюнктиву являются признаками усугубления патологического процесса. Самые тяжелые последствия – кровоизлияние в сетчатку глаз, которое ведет к потере зрения, и кровоизлияние в головной мозг или его оболочки (инсульт). Поскольку вышеописанные симптомы неспецифичны и могут сопровождать другие патологии (например, тромбоцитопатии), то заподозрить тромбоцитопению следует в том случае, когда есть сочетание геморрагического синдрома и снижение тромбоцитов в крови.
Диагностика заболевания
Врач должен собрать наиболее полный анамнез, для чего он тщательно расспрашивает пациента о возникновении кровотечений в прошлом и в каких случаях это происходило. Страдал ли пациент геморрагическим диатезом, какие лекарства он принимал. Особое внимание уделяется вопросам о наличии сопутствующих заболеваний (какие диагнозы были поставлены ранее). Визуально врач оценивает состояние пациента, тип и степень кровотечения, локализацию сыпи, объем потери крови (в случае сильного кровотечения). Объективное обследование показывает положительные пробы «щипка», «жгута» (на ломкость сосудов).
Диагноз подтверждается лабораторными анализами крови, в которых определяется не только уровень тромбоцитов, но также тромбоцитарная гистограмма, показатель анизоцитоза (изменение размеров тромбоцитов) и тромбокрит (процент тромбоцитарной массы в объеме крови). Отклонение этих показателей могут свидетельствовать о различных патологических процессах, протекающих в организме и вызвавших тромбоцитопению.
Лечение тромбоцитопении
Лечение заболевания напрямую зависит от причин, которые его спровоцировали:
- при недостатке витамина В12 и фолиевой кислоты назначается прием соответствующих препаратов, диета, направленная на устранение авитаминоза;
- если тромбоцитопения возникла в результате приема лекарств, необходима их отмена и последующая коррекция схемы лечения.
При первичной идиопатической пурпуре у детей принято придерживаться выжидательной тактики, так как прогноз заболевания чаще всего благоприятный, и ремиссия наступает в течение полугода без медикаментозного лечения. Если заболевание прогрессирует (наблюдается падение тромбоцитов до 20 тыс./мкл), при этом геморрагический синдром нарастает (возникают кровоизлияния в конъюнктиву, появляется сыпь на лице), показано назначение стероидов (Преднизолона). В этом случае эффект от препарата виден уже в первые дни приема, а через неделю сыпь исчезает полностью. Со временем количество тромбоцитов в крови приходит в норму.
У взрослых идиопатическая тромбоцитопения протекает совсем по-другому. Выздоровление без медикаментозной терапии практически не наступает. В этом случае пациентам также назначают курс лечения Преднизолоном, который обычно длится около месяца. Если эффект от терапии отсутствует, врач проводит иммунотерапию – внутривенное введение иммуноглобулинов (Сандаглобулина), параллельно с высокими дозами стероидов. При отсутствии ремиссии в течение полугода необходимо провести спленэктомию – удаление селезенки. Терапия вторичных форм тромбоцитопении заключается в лечении основной патологии, а также в предупреждении развития осложнений. Когда уровень тромбоцитов достигает критических цифр, а риск развития геморрагических осложнений возрастает, назначают переливание тромбоцитарной массы и курс Преднизолона.
Диета при тромбоцитопении
Специальный режим питания при тромбоцитопении не разработан. Если отсутствуют другие патологии, врачи рекомендуют общий стол. При этом пища должна содержать достаточно белков, поэтому вегетарианство при тромбоцитопении категорически противопоказано.
Запрещено употребление любых алкогольных напитков и продуктов, содержащих синтетические добавки – консерванты, красители, ароматизаторы и пр. Во время обострения показана щадящая диета. В этот период не следует употреблять острые и пряные блюда, а также копчености. Пища и напитки должны быть теплыми, но ни в коем случае не горячими.
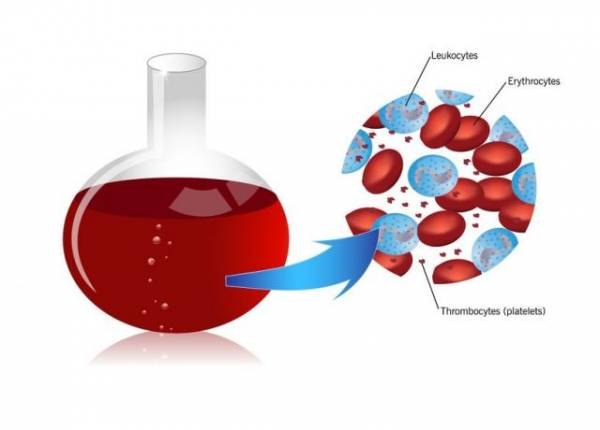
Распространенной гематологической проблемой считается снижение в крови количества тромбоцитов, что вызывает развитие тромбоцитопении. Заболевание является весьма опасным, поскольку приводит к нарушению свертываемости крови, что часто провоцирует кровотечения, кровоточивость слизистых оболочек или кровоизлияния во внутренние органы, что представляет опасность как для здоровья человека, так и для его жизни. Часто данная болезнь является вторичной, то есть развивается на фоне других гематологических проблем, иногда она появляется самостоятельно.
Что такое тромбоцитопения?
Тромбоциты – это бесцветные маленькие клетки, которые выполняют жизненно важную функцию по свертываемости крови, а их недостаток в крови приводит к развитию болезни тромбоцитопении и ряду негативных последствий. Образуются эти кровяные тельца в костном мозге и циркулируют в крови до 10 дней, после чего удаляются при помощи селезенки. Развиваться недуг может как следствие других болезней, самостоятельно или может быть врожденным (появляется в результате попадания через плаценту аутоантител, которые были у матери, страдавшей данной болезнью).
Причины тромбоцитопении
Причиной развития тромбоцитопении является снижение количества тромбоцитов в крови, а это может быть спровоцировано следующими факторами:
- Проблемы с синтезом тромбоцитов: снижение количества их выработки (гипоплазия мегакариоцитарного ростка, в результате которой клетками просто негде и неоткуда вырабатываться. Такие патологические изменения могут быть вызваны приемом медикаментозных препаратов, перенесенной инфекцией или проведением вакцинации); проблемы с процессом создания телец, что может быть спровоцировано дефицитом железа, витамина В12 или фолиевой кислоты в организме; замещение клеток мегакариоцитарного ростка опухолевым образованием.
- Быстрое разрушение тромбоцитов, невозможность костного мозга восполнить дефицит клеток в крови. Такие проблемы могут быть вызваны иммунными и неиммунными причинами. Для первого типа тромбоцитопении характерными признаками является: сохранение нормального уровня остальных кровяных клеток; увеличение селезенки в допустимых размерах; раздражение мегакариоцитарного ростка. Второй тип болезни развивается при поражении сосудов в результате инфекции, атеросклероза, травм, ожогов.
- Проблемы с распределением тромбоцитов. Возникает такая патология в результате увеличения селезенки, что тормозит процесс «утилизации» тромбоцитов.
Иногда причиной развития тромбоцитопении является аллергия или наличие других более опасных болезней в организме, например, рака. Нередко фактором, способствующим недугу, является злоупотребление алкогольными напитками.
Симптомы тромбоцитопении
Главным признаком тромбоцитопении является наличие кровоточивости, которая прежде всего появляется на слизистых оболочках (на деснах, в носу). Возникают они внезапно и такому явлению не предшествуют травмы, физические, химические повреждения тканей или другое воздействие. При частом проявлении беспричинных кровотечений следует обратиться к специалисту и сдать кровь, чтобы установить природу их происхождения.
К другим симптомам тромбоцитопении относится:
- Появление гематом разных размеров на любом участке тела. Вызвано это может быть прежде всего внутренними кровотечениями или травмированием (даже минимальным) кожных покровов.
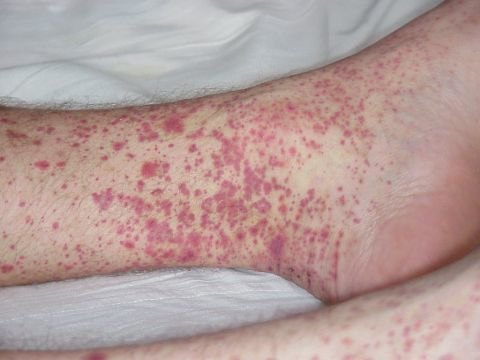
- Весьма специфическим симптомом является появление кожной сыпи, которая локализуется в большинстве случаев на ногах. Вызвано это может поражением мелких кровеносных сосудов.
- У людей с тромбоцитопенией возникают трудности в остановке кровотечения, даже при малейших травмах, порезах или во время удаления зуба. Нередко наблюдаются кровяные сгустки и в моче, каловых массах.
- У женщин, которым поставили диагноз «тромбоцитопения» наблюдаются обильные менструальные выделения, которые наблюдаются на протяжении длительного времени.
- Результатом тромбоцитопении может стать развитие анемии, а соответственно, появление симптомов, характерных для данного заболевания.
Диагностика болезни
Для того чтобы установить причину кровотечений и появления других симптомов следует обратиться к терапевту, а также получить консультацию гематолога. При первом посещении кабинета врача будет проведен тщательный осмотр пациента, сбор анамнеза, установление хронических заболеваний, причин, которые могли привести к проблеме и анализ симптомов. По результатам полученных данных доктор может установить предварительный диагноз, но для его подтверждения требуется проведение ряда диагностических процедур:
- Лабораторное исследование крови: общий и биохимический анализ. В результатах прежде всего следует обратить внимание на количество тромбоцитов, эритроцитов и лейкоцитов – при тромбоцитопении это показатели будут гораздо ниже нормы. При развитии заболевания количество тромбоцитов в 1 мл крови составляет менее 100-150 тысяч клеток, а при снижении количества ниже 50 развивается критическая форма, которая с высокой вероятностью может привести к летальному исходу.
- Проведение анализа костного мозга для установления точного диагноза. Для исследования делается пункция и если в ходе изучения пунктата обнаруживается мегакариоциты, то это явно свидетельствует о развитии тромбоцитопении. Если же их нет, то причиной симптомов может быть нарушение выработки тромбоцитов.
- Ультразвуковое исследование селезенки, которая при наличии болезни будет увеличена в размерах.
Лечение тромбоцитопении
На начальных этапах развития болезнь может никак себя не проявлять, не вызывать опасений у пациента и его близких. При отсутствии внешних признаков могут происходить внутренние изменения: кровотечения, кровоизлияния, что при отсутствии необходимой помощи может привести к осложнениям и необратимым последствиям, а в особо сложном случае и к летальному исходу.
Лечить тромбоцитопению следует только под чутким контролем доктора, с регулярным осмотром и контролем анализа крови. Основные терапевтические методы включают:
- Постоянное наблюдение врача, если тромбоцитопения развивается в легкой форме. К примеру, у беременных женщин проблемы исчезают спустя короткое время после родов.
- При сложной форм используется лечение, направленное на устранение причины заболевания, к примеру, при дефиците витамина В12 или фолиевой кислоты назначаются медикаменты с высоким содержанием данных элементов, что значительно улучшает общее состояние пациента и результаты анализов.
- Переливание тромбоцитов от донора – это позволит повысить их уровень в крови и улучшить свертываемость крови.
- Дополнительно может использоваться ведение иммуноглобулина, тромбоцитарной массы.
- При иммунной тромбоцитопении назначается преднизолон, курс приема которого составляет 1 месяц, а дозировка зависит от индивидуальных особенностей пациента и его организма.
Для повышения уровня тромбоцитов могут использоваться методы народной медицины, но такое лечение допустимо при легкой форме болезни и при условии, что пациент все равно регулярно посещает врача и ставит его в известность об используемой терапии.

К основным народным средствам относится:
- Настой вербены: 1 чайную ложку травы залить 250 мл кипятка и настоять. Пить напиток в течение дня маленькими глотками, каждый день следует готовить свежую порцию. Спустя месяц приема будут видны первые результаты по улучшению анализа крови.
- Лекарственная крапива. Одну ложку сухих листьев залить кипятком, прокипятить и дать остыть. Отцедить получившийся настой и принимать по 2 столовые ложки трижды в день перед приемом пищи.
- Кунжутное масло также оказывает благоприятное воздействие. Пить его следует после еды трижды в день.
Профилактика тромбоцитопении
Можно предотвратить развитие только повторной тромбоцитопении, то есть профилактические меры все направлены на недопущение рецидива болезни. Предупредить первичное возникновение болезни практически невозможно.
К основным мерам профилактики относится:
- Снижение риска получения травм и повреждений кожных покровов, органов.
- Минимизация физических нагрузок, полный отказ от занятий травматическими видами спорта.
- Пациентам, которым ранее был поставлен диагноз «тромбоцитопения» категорически запрещено принимать нестероидные препараты, аспирин – данные препараты оказывают негативное влияние на синтез тромбоцитов и могут спровоцировать развитие болезни, появление кровотечений.
- Полный отказ от приема алкогольных напитков.

Тромбоцитопения – это снижение содержания тромбоцитов в крови (менее 150 млн/л). Эти клетки используются для образования кровяных сгустков при повреждении тканей. При их дефиците возникают кровотечения (наружные и внутренние), появляются синяки и геморрагическая сыпь на коже.
Подробнее о причинах развития в разных возрастных периодах и методиках лечения повышенной кровоточивости узнайте из этой статьи.
Читайте в этой статье
Причины появления тромбоцитопении
Снижение уровня кровяных пластинок бывает первичным заболеванием или развивается на фоне других патологий. Причины тромбоцитопении у взрослых и детей могут быть сходными, но частота их встречаемости отличается у пациентов разного возраста.

У взрослых женщин и мужчин
Преимущественно обнаруживают приобретенные (вторичные) формы заболевания. В зависимости от механизмов их развития выделяют несколько подгрупп тромбоцитопении:
- при разведении крови – введение растворов, плазмы крови или эритроцитарной массы;
- задержка в селезенке или гемангиомах. Накопление в увеличенной селезенке встречается при лимфомах, портальной гипертензии при циррозе печени, алкоголизме, туберкулезе и саркоидозе, переохлаждении;
- повреждение при прохождении через протезированный клапан или аппарат для искусственного кровообращения;
- аллоиммунные – переливание несовместимой крови;
- аутоиммунные – антитела против своих тромбоцитов образуются при пурпуре, волчанке, гепатите, тиреоидите, ВИЧ-инфекции;
- гетероиммунные – на клетках фиксируются иммунные комплексы, состоящие из чужеродных белков и антител. Вызывают вирусы, медикаменты (транквилизаторы, антибиотики, сульфаниламиды, соли золота, висмута, гепарин, эстрогены, тиазидные мочегонные);
- низкое образование – лейкоз, миелосклероз, новообразования с метастазированием, угнетение функции костного мозга, недостаток фолиевой кислоты, железа, витамина В12, облучение, химиотерапия, апластическая анемия;
- потребления – диссеминированное внутрисосудистое свертывание, тромбофилия.
А здесь подробнее о применении Клопидогрела.
У новорожденных
Могут быть связаны с наследственными заболеваниями – Фанкони, Вискотта-Олдрича, аномалией Мея. В этом случае не только появляется дефицит клеток, но и отмечается их структурная неполноценность. Эти болезни обычно называют тромбоцитопатиями.
Если у плода на кровяных пластинках есть антигены, которых нет у матери, то в ее организме образуются на них антитела. Это иммуноглобулины G, они могут преодолевать плацентарный барьер, прикрепляться к клеткам ребенка и их разрушать. Такой процесс развивается уже на 20 неделе внутриутробного периода, поэтому новорожденный имеет существенный дефицит тромбоцитов.

У детей и подростков
В этих возрастных периодах могут впервые проявиться врожденные аномалии. Толчком для клинических симптомов могут послужить вирусные инфекции, вакцинация. Нередко и приобретенные тромбоцитопении возникают после перенесенного гриппа, мононуклеоза, краснухи, кори и ветряной оспы.
У детей часто диагностируют геморрагические диатезы, связанные с недостатком тромбоцитов, при аутоиммунном разрушении клеток. Их провоцируют васкулиты, диффузный гломерулонефрит, применение препаратов, повреждающих кровяные пластинки.
При беременности
Физиологическое уменьшение тромбоцитов (не менее 100 млн/л) бывает из-за увеличения объема циркулирующей крови и сокращения продолжительности жизни клеток при изменении гормонального фона. К числу факторов, которые могут привести к патологическому дефициту, относятся:
- гиповитаминоз;
- токсикоз второй половины беременности, эклампсия;
- вирусные инфекции;
- аллергические и аутоиммунные заболевания;
- отслоение плаценты;
- интоксикации, в том числе и побочные реакции при применении медикаментов.
Симптомы тромбоцитопении
Как правило, подозрение о нарушении свертываемости возникает при частом и беспричинном появлении синяков на коже. Они могут быть вызваны легким ударом или незначительным сдавлением тканей, одеждой, инъекциями. Затем к ним присоединяется специфическая сыпь геморрагического характера – петехиальная.
 Мелкоточечные петехии при тромбоцитопении
Мелкоточечные петехии при тромбоцитопении
Ее расположением бывают конечности (чаще ноги), передняя поверхность туловища, лицо. Кровоизлияния охватывают и слизистые оболочки, возникают носовые и из десен кровотечения. На начальной стадии клиническая симптоматика может быть стертой, а болезнь диагностируют только по анализу крови.
На следующем этапе тромбоцитопении проявляются геморрагиями (кровоточивостью). У больных отмечаются:
- обильные менструации у женщин;
- длительные кровотечения при порезах, стоматологических процедурах (например, удаление зуба);
- кровоточивость десен при употреблении жесткой пищи.
Интенсивность зависит от уровня тромбоцитов в крови. Хотя диагноз ставится при снижении их до 150 млн/л, но ощутимые потери крови начинаются с 50 млн клеток в 1 л, а содержание 20 млн/л расценивается как критическое. Нужно учитывать, что при присоединении инфекций геморрагии возникают и при более высокой концентрации клеток.
Появление петехиальной сыпи на лице и конъюнктиве глаз считают неблагоприятным признаком, так как возрастает вероятность тяжелого осложнения – кровоизлияния в головной мозг.
В развернутой стадии болезни могут возникать спонтанные кровотечения из носа, матки, легких, почек, желудка и кишечника. После оперативных вмешательств отмечается длительная геморрагия. Обильное истечение крови и внутримозговая гематома бывают причиной смерти больных.
Смотрите на видео о симптомах, причинах и лечении тромбоцитопении:
Диагностика состояния
Самым первым методом выявления тромбоцитопении является клинический анализ крови. В нем обнаруживают дефицит клеток, оценивают зрелость остальных элементов. Это важно для определения причины заболевания. При подозрении на нарушение образования и созревания кровяных пластинок назначается пункция костного мозга.
Для того, чтобы исключить дефицит факторов свертывания, исследуют коагулограмму, а при признаках аутоиммунного характера болезни определяют антитела к тромбоцитам. В дополнение к этим методам рекомендуется УЗИ печени и селезенки, рентгенография органов грудной клетки, иммунологические анализы крови.
Лечение тромбоцитопении в зависимости от возраста
 Врожденная патология подлежит медикаментозной терапии только при развитии геморрагического синдрома. При существенных кровотечениях требуется госпитализация и неотложная помощь:
Врожденная патология подлежит медикаментозной терапии только при развитии геморрагического синдрома. При существенных кровотечениях требуется госпитализация и неотложная помощь:
- переливание тромбоцитарной массы;
- ангиопротекторы – Дицинон;
- ингибиторы фибринолиза – Транексам, аминокапроновая кислота.
Детям с дефицитом тромбоцитов запрещается использовать Аспирин для снижения температуры, нестероидные противовоспалительные препараты, им противопоказаны антикоагулянты. При аутоиммунных заболеваниях применяют глюкокортикоиды, вводят иммуноглобулин, цитостатики, назначают плазмаферез. Если консервативная терапия не дает результата, то проводится удаление селезенки.
Подростки с тромбоцитопенией должны учитывать, что им нельзя добавлять в пищу уксус, пить спиртные напитки, заниматься травмоопасным спортом. Рекомендуется дополнить рацион свежими овощами и фруктами, орехами. Медикаменты назначают обычно для курсового применения – Глюконат кальция, Этамзилат, Адроксон, Рибоксин, В12 и фолиевую кислоту.
У взрослых пациентов обычно применяют гормональную терапию при иммунных тромбоцитопениях. Ее проводят около месяца до тех пор, пока не прекратятся высыпания на коже, остановится кровотечение. Тромбоциты на фоне такого лечения повышаются уже к концу первой недели.
После достижения нужного эффекта дозировка постепенно уменьшается. Более безопасен в отношении побочных реакций внутривенный иммуноглобулин. Он действует быстрее, но его действие корочке, чем у гормонов.
Вместе с кортикостероидами назначают и цитостатические препараты – Винкристин, Циклофосфан. Курс длится не менее 3 месяцев, затем постепенно снижают дозировку гормонов. Если за три месяца не удалось остановить кровоточивость, геморрагии непрерывно возобновляются, то решается вопрос об удалении селезенки.
При отсутствии органа, который разрушает тромбоциты и является источником антитромбоцитарных антител, почти у 80% больных возможно выздоровление или длительный период ремиссии.
Показаниями к спленэктомии являются:
- продолжающееся кровотечение или его рецидив при снижении дозы гормонов;
- количество тромбоцитов меньше 10 млн/л;
- отсутствие положительной динамики при уровне клеток 30 млн/л на протяжении 10 — 12 недель.
Последствия для больного
Прогноз для выздоровления определяется причиной тромбоцитопении и степенью ее тяжести. При слабой выраженности геморрагического синдрома возможно достаточно хорошее самочувствие.
Наиболее частым осложнением является анемия. Тяжелые кровотечения представляют опасность, особенно при несвоевременном оказании помощи. Пациенты, которым требуется частое переливание крови, подвержены риску гепатита, ВИЧ-инфекции, шоковой реакции на гемотрансфузию.
Злокачественное течение тромбоцитопении, обильные кровотечения из внутренних органов, кровоизлияние в головной мозг нередко заканчиваются фатально.
А здесь подробнее о причинах того, что лопаются вены.
Тромбоцитопении возникают при разведении крови, нарушении распределения и разрушении тромбоцитов. Причиной бывают и аутоиммунные болезни, сниженное образование. У новорожденных выявляют генетические тромбоцитопатии и разрушение клеток антителами, полученными от матери.
Для детей и подростков развитие патологии провоцируют вирусные инфекции, прием медикаментов. В период беременности возможна физиологическая тромбоцитопения. Заболевание проявляется повышенной кровоточивостью. Для лечения назначают кровоостанавливающие, гормональные препараты, цитостатики. При неэффективности удаляют селезенку.

Если вдруг лопаются сосуды на ногах, признак не может остаться незамеченным. Почему они лопаются и что делать? Какое лечение посоветует врач при синяке на ногах? Почему болят ноги и лопаются сосуды при беременности? Как выглядит лопнувший синяк и кровотечение?

О начале онкопроцесса человеку может подсказать организм, выдав определенные симптомы. Один из них — мигрирующий тромбофлебит. Как его выявляют и лечат?

Зачастую тромбоз глубоких вен несет серьезную угрозу жизни. Острый тромбоз требует немедленного лечения. Симптомы на нижних конечностях, особенно голени, могут диагностироваться не сразу. Операция требуется также не всегда.

Если случился инсульт у молодых, шансов на полное восстановление немного. Причины патологии зачастую заключаются в наследственных заболеваниях и неправильном образе жизни. Симптомы — потеря сознания, судороги и другие. Почему происходит ишемический инсульт? Какое лечение предусмотрено?

В медицине все еще остаются не до конца разгаданные заболевания, и одно из них — жировая эмболия. Она может возникнуть при переломах, ампутации, проявляться в легких, почечных капиллярах. Что представляет собой синдром? Как лечится? Какие мера профилактики существуют?

Оторвавшийся тромб несет смертельную угрозу для человека. Профилактика тромбозов вен и сосудов способна снизить риск фатальной угрозы. Как предотвратить появление тромбоза? Какие средства против него самые эффективные?

Назначают Гепарин при инфаркте не всегда, особенно при остром инфаркте миокарда, поскольку есть противопоказания. Но он поможет при тромбозе глубоких вен, в т.ч. индуцированном. Какая дозировка нужна для лечения и профилактики?

Такая опасная патология, как гнойный тромбофлебит нижних конечностей, может возникнуть буквально из мелочи. Насколько опасно гнойное воспаление? Как лечить гнойный тромбофлебит?

Если выписан Клопидогрел, применение и дозы выбирает врач в зависимости от ожидаемого действия. Показаниями становится профилактика образования тромбов после инсульта. Препарат имеет побочные явления, зачастую это кровотечения. Есть аналоги лекарства.