Содержание:
| Лёгочное сердце | |
|---|---|
| МКБ-10 | I 26 26. , I 27 27. |
| МКБ-10-КМ | I27.9 и I27.81 |
| МКБ-9 | 415.0 415.0 |
| MedlinePlus | 000129 |
| MeSH | D011660 |
Лёгочное сердце [1] (лат. cor pulmonale ) — увеличение и расширение правых отделов сердца в результате повышения артериального давления в малом круге кровообращения, развившееся вследствие заболеваний лёгких, поражений лёгочных сосудов или деформаций грудной клетки.
Острое лёгочное сердце — клинический симптомокомплекс, возникающий, прежде всего, вследствие развития тромбоэмболии лёгочной артерии (ТЭЛА), а также при ряде заболеваний сердечно-сосудистой и дыхательной систем. За последние годы отмечается тенденция к росту частоты развития острого лёгочного сердца, связанная с увеличением случаев ТЭЛА.
Наибольшее количество ТЭЛА отмечается у больных с сердечно-сосудистыми заболеваниями (фибрилляция предсердий (мерцательная аритмия), ишемическая болезнь сердца, гипертоническая болезнь, ревматические пороки сердца, флеботромбозы).
Хроническое лёгочное сердце развивается в течение ряда лет и протекает в начале без сердечной недостаточности, а затем с развитием декомпенсации. За последние годы хроническое лёгочное сердце встречается чаще, что связано с ростом заболеваемости населения хронической обструктивной болезнью лёгких (ХОБЛ).
Содержание
Классификация [ править | править код ]
| Течение | Компенсация | Генез | Клиническая картина |
|---|---|---|---|
| Острое лёгочное сердце (с тяжёлым течением) |
|
|
|
| Острое лёгочное сердце (с подострым течением) |
|
|
|
| Хроническое лёгочное сердце |
|
|
Развитие в течение ряда лет. |
Этиология [ править | править код ]
Острое лёгочное сердце [ править | править код ]
Основными причинами этого состояния являются:
- массивная тромбоэмболия в системе лёгочной артерии;
- клапанный пневмоторакс;
- тяжёлый затяжной приступ бронхиальной астмы;
- распространённая острая пневмония.
При повторных тромбоэмболиях мелких ветвей лёгочной артерии (тромбы, эмболы, яйца паразитов и др.), раковом лимфангиите, ботулизме, миастении может развиваться острое лёгочное сердце с подострым течением. К числу факторов, способствующих развитию тромбоэмболии лёгочной артерии, следует отнести повышение артериального давления в малом круге кровообращения, застойные явления в малом круге кровообращения, повышение свёртываемости и угнетение противосвёртывающей системы крови, нарушение в системе микроциркуляции малого круга кровообращения, атеросклероз и васкулиты в системе лёгочной артерии, малоподвижность при длительном постельном режиме, оперативные вмешательства на венах таза и нижних конечностей.
Хроническое лёгочное сердце [ править | править код ]
Все заболевания, ведущие к развитию хронического лёгочного сердца, можно разделить на три большие группы:
2) Торакодиафрагмальная форма;болезни, поражающие грудную клетку с ограничением подвижности: кифосколиоз, болезнь Бехтерева, состояние после торакопластики, плевральный фиброз, нервно-мышечные болезни (полиомиелит), парез диафрагмы, пикквикский синдром при ожирении и др.;
3)Васкулярная форма;болезни, поражающие лёгочные сосуды: первичная лёгочная гипертензия, тромбоэмболия в системе лёгочной артерии, васкулиты (аллергический, облитерирующий, узелковый, волчаночный и др.), атеросклероз лёгочной артерии, сдавление ствола лёгочной артерии и лёгочных вен опухолями средостения, аневризмой аорты.
Патогенез и патанатомия [ править | править код ]
Острое лёгочное сердце [ править | править код ]
В развитии острого лёгочного сердца имеют значение заболевания малого круга кровообращения, приводящие к распространённому сужению лёгочных сосудов и развитию бронхоспазма, падению давления в большом круге кровообращения, нарушения соотношения вентиляции и газообмена. Указанные выше механизмы в конечном итоге способствуют повышению артериального давления в малом круге кровообращения и перегрузке правых отделов сердца. При этом могут возникать повышение проницаемости лёгочных капилляров, выход жидкости в альвеолы, межклеточное пространство с развитием отёка лёгкого.
Хроническое лёгочное сердце [ править | править код ]
В основе развития хронического лёгочного сердца лежит гипертензия малого круга кровообращения вследствие патологических процессов в лёгких. При обструктивных процессах вследствие нарушения бронхиальной проходимости становится неравномерной альвеолярная вентиляция, нарушается газообмен и снижается содержание кислорода в альвеолярном воздухе (альвеолярная гипоксия), что также способствует нарушению снабжения тканей кислородом.
По мере прогрессирования у больных лёгочным сердцем наступают сдвиги кислотно-щелочного состояния, которые первоначально компенсированы, но в дальнейшем может наступить декомпенсация нарушений. Основными признаками лёгочного сердца являются увеличение размеров правого желудочка и изменения в крупных сосудах малого круга в виде переразвития мышечной оболочки, сужения просвета с последующим склерозированием. В мелких сосудах нередко обнаруживаются множественные тромбы. Со временем в увеличенном и изменённом миокарде развиваются дистрофические и некротические изменения.
Клиническая картина [ править | править код ]
Острое лёгочное сердце [ править | править код ]
Острое лёгочное сердце развивается в течение нескольких часов, дней и, как правило, сопровождается явлениями сердечной недостаточности. При более медленных темпах развития наблюдается подострый вариант данного синдрома. Острое течение тромбоэмболии лёгочной артерии характеризуется внезапным развитием заболевания на фоне полного благополучия. Появляются резкая одышка, синюшность, боли в грудной клетке, возбуждение. Тромбоэмболия основного ствола лёгочной артерии быстро, в течение от нескольких минут до получаса, приводит к развитию шокового состояния, отека лёгких.
При прослушивании выслушивается большое количество влажных и рассеянных сухих хрипов. Может выявляться пульсация во втором—третьем межреберье слева. Характерны набухание шейных вен, прогрессирующее увеличение печени, болезненность её при прощупывании. Нередко возникает острая коронарная недостаточность, сопровождающаяся болевым синдромом, нарушением ритма и электрокардиографическими признаками ишемии миокарда. Развитие этого синдрома связано с возникновением шока, сдавлением вен, расширенным правым желудочком, раздражением нервных рецепторов лёгочной артерии.
Дальнейшая клиническая картина заболевания обусловлена формированием инфаркта лёгкого, характеризуется возникновением или усилением болей в грудной клетке, связанных с актом дыхания, одышки, синюшности. Выраженность двух последних проявлений меньше по сравнению с острой фазой заболевания. Появляется кашель, обычно сухой или с отделением скудной мокроты. В половине случаев наблюдается кровохарканье. У большинства больных повышается температура тела, обычно устойчивая к действию антибиотиков. При исследовании выявляется стойкое учащение сердечного ритма, ослабление дыхания и влажные хрипы над поражённым участком лёгкого.
Подострое лёгочное сердце [ править | править код ]
Подострое лёгочное сердце клинически проявляется внезапной умеренной болью при дыхании, быстро проходящей одышкой и учащённым сердцебиением, обмороком, нередко кровохарканьем, симптомами плеврита.
Хроническое лёгочное сердце [ править | править код ]
Следует различать компенсированное и декомпенсированное хроническое лёгочное сердце.
В фазе компенсации клиническая картина характеризуется главным образом симптоматикой основного заболевания и постепенным присоединением признаков увеличения правых отделов сердца. У ряда больных выявляется пульсация в верхней части живота. Основной жалобой больных является одышка, которая обусловлена как дыхательной недостаточностью, так и присоединением сердечной недостаточности. Одышка усиливается при физическом напряжении, вдыхании холодного воздуха, в положении лёжа. Причинами болей в области сердца при лёгочном сердце являются обменные нарушения миокарда, а также относительная недостаточность коронарного кровообращения в увеличенном правом желудочке. Болевые ощущения в области сердца можно объяснить также наличием лёгочно-коронарного рефлекса вследствие лёгочной гипертензии и растяжения ствола лёгочной артерии. При исследовании часто выявляется синюшность.
Важным признаком лёгочного сердца является набухание шейных вен. В отличие от дыхательной недостаточности, когда шейные вены набухают в период вдоха, при лёгочном сердце шейные вены остаются набухшими как на вдохе, так и на выдохе. Характерна пульсация в верхней части живота, обусловленная увеличением правого желудочка.
Аритмии при лёгочном сердце бывают редко и обычно возникают в сочетании с атеросклеротическим кардиосклерозом. Артериальное давление обычно нормальное или пониженное. Одышка у части больных с выраженным снижением уровня кислорода в крови, особенно при развитии застойной сердечной недостаточности вследствие компенсаторных механизмов. Наблюдается развитие артериальной гипертонии.
У ряда больных отмечается развитие язв желудка, что связано с нарушением газового состава крови и снижением устойчивости слизистой оболочки системы желудка и 12-перстной кишки.
Основные симптомы лёгочного сердца становятся более выраженными на фоне обострения воспалительного процесса в лёгких. У больных лёгочным сердцем имеется наклонность к понижению температуры и даже при обострении пневмонии температура редко превышает 37 °C.
В терминальной стадии нарастают отёки, отмечается увеличение печени, снижение количества выделяемой мочи, возникают нарушения со стороны нервной системы (головные боли, головокружение, шум в голове, сонливость, апатия), что связано с нарушением газового состава крови и накоплением недоокисленных продуктов.
Профилактика [ править | править код ]
Нужно предотвратить или снизить риск развития заболевания лёгких. Это означает предотвращение или прекращение курения. У больных на последней стадии эмфиземы легких или хронического обструктивного заболевания легких всегда развивается лёгочное сердце. В тех случаях, когда люди работают в условиях повышенной запылённости, нужно снизить концентрацию пыли до безопасной, или перевести их на другую не-пыльную работу. В советской и российской литературе по профзаболеваниям, вентиляции шахт и охране труда много десятилетий рекомендовали использовать респираторы. Но многочисленные исследования их эффективности в реальных производственных условиях показали, что это не только самое последнее, но и самое ненадёжное средство защиты, и в США и ЕС работодатель обязан принять все возможные меры для снижения попадания пыли в воздух, автоматизации вредных видов работ, использовать дистанционное управление и изолированные кабины, эффективные местные вентиляционные отсосы и общеобменную вентиляцию, воздушные души [2] и др., и лишь после этого — применять достаточно эффективные СИЗОД.
Изучение профессиональной заболеваемости работников разных отраслей в СССР и РФ показало, что при том, как сейчас выбираются и используются СИЗОД (в РФ), добиться эффективной профилактики профессиональных заболеваний с помощью этого "последнего средства защиты", удаётся исключительно редко [3] .
Лечение [ править | править код ]
Главным является устранение причины. Следует прекратить курение, в том числе пассивное. Нужно избегать вдыхания пыли, пламени, дыма, воздействия пониженной температуры воздуха. При наличии инфекционного заболевания органов дыхания нужно лечить его соответствующими антибиотиками. При заболевании ХОБЛ оксигенотерапия (вдыхание воздуха или газовой смеси с повышенным содержанием кислорода) может улучшить состояние больного. Может использоваться длительная ночная оксигенотерапия. По показаниям больному назначают дыхание с положительным давлением в конце выдоха (вспомогательная искусственная вентиляция лёгких).
Лёгочное сердце может привести к сердечной недостаточности [4] , ухудшению дыхания вследствие отека легких, отеку ног и увеличению печени из-за повреждения тканей. В этом случае для улучшения состояния больного используют диуретики (мочегонные — для уменьшения нагрузки на сердце), иногда нитраты (для улучшения кровотока), ингибиторы фосфодиэстеразы, и изредка инотропы (для улучшения сердечной сократимости). Появление сердечной недостаточности у больных лёгочным сердцем является показателем того, что больной может умереть.
При заболевании ХОБЛ и хроническим легочным сердца может произойти увеличение вязкости крови и способствует легочной гипертензии (повышению сопротивления сосудов лёгких). Если гематокрит (часть объёма крови, приходящаяся на эритроциты) выше 60%, то для сокращения избыточного количества красных кровяных клеток может использоваться кровопускание.
Для облегчения удаления мокроты из органов дыхания могут использоваться муколитические средства (лекарства от кашля, разжижающие мокроту), например — бромгексин и карбоцистеин.
Для предотвращения образования тромбов все больные лёгочным сердцем могут принимать препараты, разжижающие кровь.
Если лечение медикаментами не помогает, то может потребоваться пересадка сердца. Однако поскольку легкие повреждены — требуется пересадка и сердца, и обоих лёгких. А из-за нехватки доноров эта операция делается редко, например в Северной Америке — только 10-15 раз в год. В среднем после пересадки сердца и обоих лёгких половина больных умирает через 5 лет.
При развитии шокового состояния и наступлении клинической смерти нужно провести реанимационные мероприятия в полном объёме (массаж сердца, интубация, ИВЛ). Если реанимационные мероприятия прошли успешно, необходима срочная операция с целью удаления тромба из ствола лёгочной артерии или введения тромболитических препаратов в лёгочную артерию через зонд.
Каждый год из-за этого заболевания умирает около 20 000 человек, а число госпитализаций доходит до 280 000. Несмотря на достигнутые за последние десятилетия очевидные успехи в терапии лёгочного сердца, смертность больных остается высокой. Течение и прогноз зависят от основного заболевания и степени лёгочной гипертензии. 10-50% пациентов живут свыше 5 лет (этот показатель повышается при регулярных ингаляциях кислорода). При хронической обструктивной болезни лёгких с развитием лёгочного сердца смертность в течение 3 лет достигает 30-50%.
Версия: Справочник заболеваний MedElement
Общая информация
Краткое описание
I26.0 Легочная эмболия с упоминанием об остром легочном сердце. Острое легочное сердце БДУ
Острая правожелудочковая недостаточность (острое легочное сердце) характеризуется острым расширением сердца и легочной артерии, выраженной гипертензией в них, снижением сократительной функции правых отделов сердца, нарушаем диффузии газов в легких и гипоксемией, застоем в большом круге кровообращения.
Диагностика острого легочного сердца основывается на быстрой оценке клинической ситуации, использовании в целях экспресс-информации ЭКГ и рентгенографии, зондирования правых отделов сердца и легочной артерии с последующей селективной ангиопульмонографией, изучении газового состава артериальной крови.
Классификация
Этиология и патогенез
Эпидемиология
Факторы и группы риска

С целью более адекватной диагностики ТЭЛА были предложены различные шкалы для подтверждения вероятности ее развития. Одной из наиболее используемых из этих шкал был Женевский счет клинической вероятности ТЭЛА. В данной шкале все факторы риска развития ТЭЛА распределялись по баллам, а суммарное количество баллов говорило о величине вероятности развития ТЭЛА у конкретного пациента.
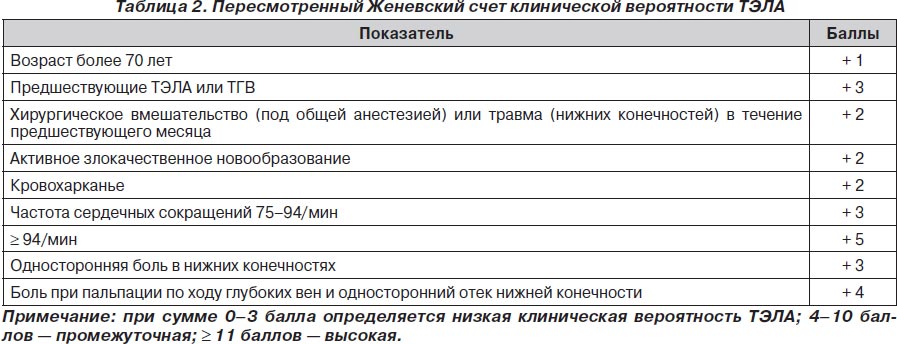
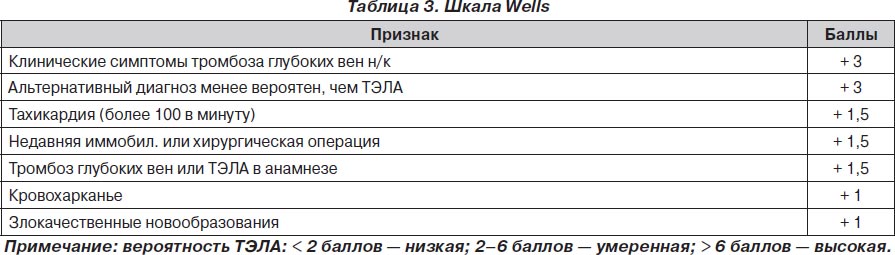
Наиболее показательным было сравнение Женевского счета и счета Wells, так как они оказались самыми прогностически точными подсчетами в диагностике ТЭЛА. Сравнение этих двух таблиц показало, что при низкой (6 против 9 %) и средней (23 против 26 %) вероятности развития ТЭЛА данные шкалы риска не различались. При диагностике с высокой вероятностью развития ТЭЛА Женевский счет превосходил счет Wells почти в два раза — 49 против 76 %.
Клиническая картина
Клинические критерии диагностики
Cимптомы, течение
Начало заболевания, как правило, острое. Клиническая картина зависит от характера основного процесса, степени поражения легочных сосудов и выраженности дыхательной недостаточности. Одним из характерных симптомов ТЭЛА и острого легочного сердца является внезапное появление одышки. Возникает также резкая кинжальная боль за грудиной, как при инфаркте миокарда. Кровохарканье и боль в груди как признаки развития инфаркта легкого вначале появляются редко. Головокружение, тошнота, рвота, потеря сознания, судороги — признаки циркуляторной гипоксии мозга и в общем не патогномоничны для ТЭЛА. При объективном обследовании нередко отмечаются признаки кардиогенного шока со снижением артериального давления, симптомами гипоперфузии периферических тканей, цианоз, вздутие шейных вен (повышение венозного давления), возможно быстрое набухание и болезненность печени, во втором и третьем межреберье слева усиленная пульсация. При аускультации над легочной артерией 2-й тон усиливается, появляется систолический, а иногда и диастолический шум; у мечевидного отростка нередко выслушивается ритм галопа.
Диагностика
– зубец Р в отведениях II и III становится высоким, иногда заостренным (так называемая Р-pulmonale), возрастает амплитуда его положительной фазы в отведении V1.
Рентгенография органов грудной клетки
Характерные рентгенологические симптомы в начале заболевания отсутствуют. В последующем может определяться расширение ствола легочной артерии, увеличение правого желудочка, выпячивание правой дуги и верхней полой вены. При ТЭЛА — рентгенологическая картина обтурации крупных ветвей. Рентгенологические симптомы обтурации крупных ветвей легочной артерии без развития инфаркта легкого:
1) выбухание легочного конуса и расширение тени сердца вправо за счет правого предсердия;
2) резкое расширение корня легкого (реже двустороннее), его обрубленность, деформация, фрагментация;
3) ампутация на уровне устья долевой артерии с регионарным исчезновением или ослаблением сосудистого рисунка;
4) локальное просветление дисковидных ателектазов в легких;
5) высокое стояние диафрагмы на стороне поражения.
В диагностике степени выраженности правожелудочковой сердечной недостаточности первостепенное значение придается инвазивным методам исследования гемодинамики с зондированием правых отделов сердца, легочной артерии и с последующей артериографией легких. В начале заболевания имеется прямая зависимость между объемом поражения сосудов легких и внутрисердечным давлением. Центральное венозное давление также возрастает и превышает нормальный уровень 0,7—0,9 кПа (5—7 мм рт. ст.) в 1,5—2, а то и в 3 раза. Систолическое давление в правом желудочке и легочной артерии повышается до 5,3— 8 кПа (40—60 мм рт. ст.), возрастает также ДДЛА (до 20—24 ми рт. ст.), в то время как давление «заклинивания» в легочных капиллярах остается нормальным (1,1—1,5 кПа — 8—11 мм рт. ст.). Такие различия в уровне давления в разных участках сосудов малого круга кровообращения (особенно между ДДЛА и давлением «заклинивания») являются важными диагностическими критериями ТЭЛА. По мере прогрессирования сердечной недостаточности систолическое давление в правых отделах сердца и легочной артерии снижается, наряду с этим уменьшается и сердечный выброс. В случаях же быстрого лизироваиия сгустка и восстановления проходимости по артериальному руслу легочная гипертензия также уменьшается, однако при этом сердечный выброс возрастает.
У больных с острой правожелудочковой недостаточностью снижается р02 артериальной крови ниже 10,7 кПа (80 мм рт. ст.). Немаловажное значение в диагностике ТЭЛА приобретает сравнительное определение р02 артериальной крови при дыхании атмосферным воздухом и 100 % кислородом в течение 30 мин. Снижение р02 в артериальной крови менее 8,7 кПа (65 мм рт. ст.) и отсутствие его значительного повышения при дыхании 100% кислородом (в норме до 40—53 кПа — 300—400 мм рт. ст.) с большой вероятностью указывает на ТЭЛА.
На сегодняшний день патологии сердца являются достаточно распространенными. Это негативно отражается на состоянии здоровья человека. Когда сердечная болезнь возникает на фоне поражения легких и их сосудов, принято говорить о легочном сердце.
Что это за аномалия, какие ее причины, развитие и симптоматика? Как классифицируют, а также как лечат отклонение в зависимости от результатов диагностики? В данной статье мы попытаемся в этом разобраться.
Специфика аномалии
Легочное сердце не является самостоятельной болезнью. Это симптомокомплекс, который возникает вследствие легочной тромбоэмболии, болезней сердечно-сосудистой системы или органов дыхания. Для него характерно:
- значительное увеличение и расширение правого предсердия и желудочка;
- ухудшение снабжения сердца кровью из-за повышения давления в малом круге кровообращения.
Еще одна особенность патологии – она всегда связана с аномалиями органов дыхательной системы (легких, бронхов, легочных артерий). Также ее возникновение наблюдается на фоне деформирования грудной клетки, что отражается на легочной деятельности.
Патология бывает острой или хронической. Острое течение характеризуется развитием симптоматики за считанные часы. Хроническая форма начинается незаметно и развивается за несколько месяцев или лет. Такая аномалия значительно отягощает заболевания сердечно-сосудистой системы. При этом повышается риск смертельного исхода.
Почему и каким образом развивается?
Причины патологии бывают разными. В зависимости от того, какая группа заболеваний спровоцировала отклонение, выделяют такие формы отклонения:
Бронхолегочная. Она возникает вследствие первичного поражения органов дыхания. Это происходит из-за:
- кифосколиоз;
- воспаление позвоночных суставов;
- полиомиелит;
- миастения;
- ботулизм;
- парез и другие патологии диафрагмы;
- ожирение, что не позволяет глубоко дышать (пикквикский синдром). Также неудачная операция на грудной клетке (торакопластика) может спровоцировать проблемы с дыхательной функцией.
Васкулярная. Такая форма наблюдается при первичном поражении легочных сосудов. Ее провоцируют:
 повышенное кровяное давление в легких;
повышенное кровяное давление в легких;- васкулит (воспаление и разрушение стенок сосудов) легочных вен на фоне аллергии, волчанки или их облитерации;
- аневризма аорты;
- наличие опухолей в области грудины;
- атеросклероз сосудов в области легких;
- удаление части легкого.
Самая распространенная причина аномалии — это тромбоэмболия. При этом происходит закупорка кровяным сгустком артерии, питающей легкие. Тромбоэмболия развивается при:
- гипертонии;
- аномалии сосудов малого круга кровообращения;
- нарушении свертываемости крови;
- ишемии и пороках сердца;
- воспалениях в венах;
- системном атеросклерозе и васкулите;
- длительном пребывании в неподвижном состоянии (например, вследствие травм, операций или пребывания в коме);
оперативных вмешательствах при удалении варикозно расширенных вен.
Тромбоэмболия лёгочной артерии
Развивается легочное сердце, как правило, из-за повышения кровяного давления в легких. При этом происходит сужение легочных сосудов, что провоцирует бронхоспазм. Наблюдается резкое уменьшение давления в большом круге кровообращения и как результат – ухудшение процессов газообмена и вентиляции легких.
Сердечные отделы перегружаются и постепенно увеличиваются за счет застоя в них крови. Сосуды начинают склерозироваться, в них появляются мелкие тромбы. Это приводит к дистрофии мышц сердца и некротическим процессам. В тяжелых случаях кровь начинает давить на окружающие ткани и сосуды, которые пропускают жидкость в альвеолы, что провоцирует отек легкого.
Классификация отклонения
Классификация отклонения связана со скоростью возникновения клинических признаков. При этом выделяют такие виды течения:
Острая форма патологии возникает на фоне тяжелых поражений дыхательных органов. Она развивается очень стремительно. Первые признаки наблюдаются уже через несколько минут или часов после поражения легких (например, тяжелого приступа бронхиальной астмы). Такая форма протекает достаточно тяжело, поскольку самочувствие пациента постоянно ухудшается.
Подострое течение — это переходная фаза, когда симптоматика острой формы затихает. Подострая форма часто переходит в хроническую, которая развивается на протяжении многих месяцев и даже лет. Она имеет такие стадии:
 Доклиническая. Не имеет специфической симптоматики. Только при исследовании обнаруживается легочная гипертензия и ухудшение работы правого желудочка.
Доклиническая. Не имеет специфической симптоматики. Только при исследовании обнаруживается легочная гипертензия и ухудшение работы правого желудочка.- Компенсированная. Эта стадия имеет обратимый характер, поскольку еще не наблюдается недостаточность кровообращения. При этом правые структуры сердца увеличиваются, и развивается стабильное повышение давления в легких.
- Декомпенсированная. На этой стадии развиваются признаки сердечно-легочной недостаточности. Является необратимой.
Кроме описанных форм, по интенсивности развития клиники различают виды в зависимости от этиологии. Это – бронхолегочная, торако-диафрагмальная и васкулярная. Их мы подробно рассмотрели в предыдущем разделе.
Симптоматика
Проявления патологии во многом зависят от стадии ее развития и этиологической формы. Так для острой фазы характерно:
- появление острых болей в области сердца;
 одышка, проблемы с дыханием;
одышка, проблемы с дыханием;- посинение кожи, особенно на лице;
- увеличение вен на шее;
- увеличение печени, ее болезненность;
- отекание рук и ног;
- тахикардия;
- снижение кровяного давления до критических показателей (коллапс);
- состояние возбуждения (вследствие кислородного голодания).
При тромбоэмболии легочной артерии также возникает отек легких и выраженные нарушения работы сердечно-сосудистой системы. При этом пациент может пребывать в шоковом состоянии. Если ему вовремя не оказать помощь, то развивается некроз (инфаркт) легких, который часто приводит к смертельному исходу. Как распознать эту аномалию? Легочный инфаркт имеет специфические симптомы:
- ощущение боли во время вдыхания;
- цианоз (посинение) кожных покровов;
- сухой кашель, иногда с кровохарканьем;
- высокая температура тела (ее не удается сбить антибиотиками);
- слабое дыхание.
Симптоматические проявления хронической формы легочного сердца зависят от стадии течения нарушения. Для компенсированной – характерно преобладание признаков той патологии, которая спровоцировала аномалию. Симптомы увеличения правого желудочка (боли в сердце, синюшность кожи, высокое артериальное давление) развиваются значительно позже.
При декомпенсированной стадии развивается сердечно-легочная недостаточность. При этом наблюдается:
- одышка, которая усиливается при физических упражнениях, в горизонтальном положении;
 постоянные боли в груди;
постоянные боли в груди;- учащение биения сердца;
- цианоз;
- нарастающее увеличение печени;
- проблемы с выработкой мочи;
- отечность, которая не поддается лечению.
Также для этой стадии характерно присоединение нарушений деятельности центральной нервной системы. Это проявляется головными болями, обмороками, состоянием сонливости, апатии, потерей работоспособности.
Диагностические манипуляции
При появлении неприятных симптомов следует обратиться за консультацией к врачу-кардиологу или пульмонологу. В первую очередь проводится осмотр и опрос пациента, а также сбор анамнеза. Для постановления диагноза и выявления причины патологии могут назначать дополнительные методы исследования:
 Рентгенограмма органов грудины. Такая процедура помогает определить увеличение правых отделов сердца, набухание артерии. Этот метод эффективен только на поздних стадиях.
Рентгенограмма органов грудины. Такая процедура помогает определить увеличение правых отделов сердца, набухание артерии. Этот метод эффективен только на поздних стадиях.- Ультразвуковое исследование сердца и легких.
- Электрокардиограмма. Она помогает определить нарушения ритма сердца и увеличение частоты его сокращений.
- Ангиография. При этом исследуют легочную артерию, чтобы выявить тромбоэмболию.
- Спирометрия. Это метод, определяющий дыхательную недостаточность.
- Радиоизотопное исследование системы кровообращения.
После постановления диагноза и определения степени тяжести патологии назначается соответствующее лечение. Как правило, оно проводиться в условиях стационара.
Терапевтические манипуляции и прогноз
В первую очередь, терапия патологии должна устранить основную болезнь. С этой целью могут назначаться такие медикаменты:
 антибиотики (например, при пневмонии): Цефтриаксон, Амоксициллин;
антибиотики (например, при пневмонии): Цефтриаксон, Амоксициллин;- гипотензивные средства: Нифедипин, Раунатин, Физиотенз, Каптоприл и др.;
- сердечные гликозиды (применяют при сердечных патологиях): Дигоксин, Строфантин;
- нестероидные противовоспалительные препараты (Кетонал, Найз).
Также лечение включает избавление пациента от неприятных симптомов — кашля, высокой температуры, тромбообразования, болевых ощущений. При этом принимают следующие лекарства:
- антикоагулянты (Клопидогрел, Плавикс);
- муколитики (для разжижения мокроты при кашле): Мукалтин, Бромгексин;
- жаропонижающие (Парацетамол, Нимид);
- диуретики (для снятия отеков): Спиронолактон, Фуросемид;
- инотропы (для улучшения сократительной активности сердечной мышцы): Адреналин, Дофамин;
- обезболивающие и другие средства (Анальгин, Солпадеин).
Поэтому при явных признаках ухудшения состояния следует вызвать скорую помощь. До ее приезда больному проводят реанимационные действия – непрямой массаж сердца и искусственное дыхание.
Прогноз зависит от тяжести основного заболевания, а также от течения патологии. Как правило, полного выздоровления не происходит, даже если лечение начато своевременно. Но при правильном образе жизни и постоянном наблюдении с этой аномалией живут 5 лет, а иногда и больше.
Профилактика
Профилактика заключается в лечении того заболевания, которое может спровоцировать развитие аномалии. Также важно вести здоровый образ жизни:
 правильно питаться;
правильно питаться;- отказаться от напитков, которые стимулируют сердечную активность (кофе, энергетики, алкоголь);
- избавиться от никотиновой зависимости;
- заниматься посильными видами спорта (бегом, плаванием);
- больше отдыхать, высыпаться, гулять на свежем воздухе;
- избегать физических и эмоциональных перегрузок.
Такие полезные действия способствуют общему укреплению организма. При этом улучшается дыхательная и сердечная функциональность.
Синдром легочного сердца — это симптомокомплекс, для которого характерно наличие сердечных проблем на фоне поражения органов дыхания. Он может протекать в острой, подострой и хронической формах. Терапия направлена на устранение основного заболевания и уменьшение симптоматических проявлений и позволяет полностью справиться с патологией.