Содержание:

Воспаление сердечной мышцы имеет свой латинский термин — миокардит. Так называют группу заболеваний миокарда, вызванных разными видами воспалительного процесса. Симптомы болезни появляются, как правило, при тяжелом течении инфекции. Но в последние годы больше внимания уделяется аллергическим и аутоаллергическим миокардитам, возникшим от неустановленных причин и представляющим собой патологическую иммунную реакцию организма.
Распространенность болезни не имеет связи с возрастом и полом. Более тяжело болеют дети и старики. Для лечения миокардитов инфекционного генеза имеется накопленный за два столетия опыт. С аутоиммунными процессами не всегда удается справиться без последствий для пациента.
Какие виды воспаления возможны в мышечной ткани сердца?
Морфологические и гистологические процессы при воспалении миокарда могут протекать в трех видах:
- альтеративные — перерождение и отмирание (некроз) миоцитов;
- экссудативные — на первое место выходит образование жидкости (экссудата) серозного или фибринозного, в котором находятся в большом количестве форменные элементы крови (нейтрофилы при сепсисе, гистиоцитарные лимфоциты при ревматизме, эозинофилы, лимфоциты и плазматические клетки при аллергии);
- продуктивные — присоединяются к экссудации, выражаются в разрастании определенных групп клеток с образованием типичных гранулем (узелков), примером может быть миокардит при скарлатине, ревматизме.
Экссудативное воспаление чаще сопутствует инфекционным и инфекционно-аллергическим процессам. Умеренные изменения альтернативного и экссудативного характера после лечения проходят безвозвратно и не оставляют после себя следов.
При тяжелом течении заболевания с резкой интоксикацией мышечные волокна гибнут. На их месте разрастается рубцовая ткань. Такие очаги могут покрывать весь миокард.
- либо паренхиматозная часть ткани сердца (миоциты с фибриллами);
- либо интерстициальная — соединительнотканные оболочки, в которых проходят венечные и внутренние сосуды.
По распространенности принято различать воспаление:
- очаговое — легкое течение с единичными скоплениями воспалительных элементов, при расположении в зоне проводящих путей нарушают проводимость, могут способствовать активации локального автоматизма с экстрасистолией;
- диффузное — миокард «усеян» мелкими очажками, многочисленные рубцы нарушают сократительную способность миофибрилл, что грозит развитием сердечной недостаточности.
При тяжелой инфекции воспаление может перейти на другие слои сердца — эндокард и перикард.
Причины воспаления миокарда
По причинам миокардиты подразделяются на:
Среди инфекционных агентов, способных вызвать миокардит, первое место по кардиотропности (поражению сердца) принадлежит вирусам:
- коксаки — обнаружены у половины пострадавших;
- гриппа — чаще у пожилых пациентов;
- ОРВИ;
- кори.
Бактериальные миокардиты по частоте поражения занимают второе место:
- гемолитический стрептококк — возбудитель ревматизма;
- дифтерийная палочка;
- микобактерия туберкулеза;
- возбудители тифов и паратифов;
- скарлатина:
- септические инфекции.
Патологическими микроорганизмами служат:
При остром тонзиллите причиной миокардита может стать очаговая инфекция ротовой полости (кариозные зубы), носоглотки (хронические синуситы, риниты).
В группу неинфекционных миокардитов включаются:
- аллергические и инфекционно-аллергические типы заболевания;
- токсические — возникают при воздействии на миокард токсических веществ.
Как проявление аллергии миокардит возникает при чрезмерном иммунном ответе на раздражитель. Им может стать реакция на:
- лекарство (наиболее опасными считаются антибиотики, Новокаин, сульфаниламиды, катехоламины, Спиронолактон, Амфетамин, Метилдопа);
- введенную вакцину или сыворотку;
- ожог;
- укус насекомого;
- пересадку тканей и органов.
Редкий вид воспалительной реакции — эозинофильный миокардит. Инфильтрат возникает:
- на фоне заболеваний кожи (дерматитов);
- при бронхиальной астме;
- после резкой отмены кортикостероидов в лечении разных заболеваний.
Токсические поражения характерны при:
- отравлениях;
- почечной и печеночной недостаточности;
- алкоголизме;
- избытке гормонов щитовидной железы;
- передозировке лекарств из-за неадекватного лечения.
Особенности ревматического миокардита
«Особняком» среди всех воспалений миокарда стоит ревматический миокардит. Хотя вызывается инфекцией, доказана роль аутоиммунной реакции.
Он имеет характерные отличия от прочих видов:
- почти всегда сопровождается эндокардитом с поражением клапанов сердца;
- связан с первичной стрептококковой инфекцией, симптомы появляются после латентного периода спустя 2 недели от перенесенной ангины, острого нефрита;
- чаще поражает детей и подростков;
- морфологическим субстратом служат специфические гранулемы (узелки Ашофа-Талалаева);
- расположение гранулем наиболее часто находят в задней стенке левого предсердия и в папиллярной мышце левого желудочка;
- сопровождаются поражением других органов и тканей (суставов, нервной системы);
- имеет хроническое течение.
Симптоматика
Симптомы миокардитов носят универсальный характер, поскольку поражение миокарда, независимо от причины, одинаково отражается на сократительной функции, проводимости и возбудимости.
Наиболее часто пациенты жалуются на:
- слабость;
- одышку и сердцебиение при физическом напряжении;
- ощущение аритмии, сильные толчки сердца при экстрасистолах;
- боли в сердце ноющего, тупого характера, не связанные с нагрузкой и не имеющие характера приступов;
- длительную невысокую температуру;
- повышенную потливость.
Брадикардия (чаще при дифтерии, гриппе) является неблагоприятным симптомом. Указывает на поражение синусового узла или резкое нарушение атриовентрикулярной проводимости.
Редко возможны «летучие» непостоянные боли в крупных суставах.
Тяжелое течение сопровождается:
- приступами удушья;
- головокружением;
- синюшностью лица.
При миокардите первым страдает правый желудочек, поскольку его мышца более слабая и тонкая.
При осмотре врач обнаруживает:
- расширенные границы относительной сердечной тупости;
- набухание вен на шее;
- систолический шум при выслушивании;
- аритмию пульса, его слабое наполнение.
Присоединение левожелудочковой недостаточности сопровождается влажными хрипами в легких, отеками на ногах, скоплением жидкости в плевральной полости.
Течение заболевания чаще всего острое и подострое. Ревматический миокардит предполагает хронический процесс с «атаками» при обострении и ремиссиями.
Особенности клиники в детском возрасте
У детей миокардиты чаще вызваны вирусами группы ОРВИ, детскими инфекциями. Среди симптомов обращают внимание на следующее:
- отказ ребенка от еды;
- рвоту;
- синюшность губ и лица;
- одышку;
- плохой сон;
- обморочные состояния.
Тяжелое острое течение может привести к образованию выпячивания в верхней части грудной клетки за счет усиленных ударов сердца по неокостеневшим ребрам (сердечный горб).
Особенности клинической картины и течения болезни при разных инфекциях
На проявления инфекционного воспаления миокарда влияет сила возбудителя, состояние иммунитета заболевшего, индивидуальные компенсаторные возможности.
При дифтерии поражается как «рабочая» мускулатура миокарда, так и проводящие пути. Токсины вызывают некроз клеток, кровоизлияния под эндокардом. Клиника развивается на второй неделе болезни. Чем более выражена брадикардия, тем глубже и распространеннее очаг поражения. Миокард «подключает» защитный механизм автоматизма. Одновременно поражаются нервы и сосуды.
Сыпной тиф «выбирает» мелкие сосуды, в том числе венечные артерии, начинается как васкулит с воспалением в окружающих тканях. Первичны нарушения тонуса сосудов головного мозга, резкое падение артериального давления. Миокардит возникает вторично.
Брюшной тиф редко сопровождается миокардитом на третьей неделе заболевания. Миокард изменяется по пути жирового перерождения и дистрофии. Классические симптомы возникают после снижения температуры и носят посттифозный характер.
При скарлатине морфология изменения тканей имеет разный вид: от жирового перерождения до образования специфических гранулем. Исчезает поперечная расчерченность миофибрилл. Клинически протекает в соответствии с общими проявлениями.
Грипп — поражение сердца наступает после снижения температуры и интоксикации.
Учитывая склонность вирусов гриппа к поражению сердца с выраженным атеросклерозом венечных сосудов у пожилых людей, в лечении рекомендуется придерживаться более длительного постельного режима.
Во время крупозной пневмонии очаговое воспаление развивается на фоне нарушенного притока крови к правому желудочку, недостаточного наполнения левого желудочка и коронарных сосудов. Процесс в легких затрудняет отток и насыщение кислородом. Поэтому недостаточность кровообращения развивается значительно быстрее.
Диагностика
Диагностически выявить воспаление мышцы сердца сложно при скрытом течении заболевания. Пациенты часто считают обычным делом развитие слабости после перенесенной инфекции.
При осмотре и опросе больного врач целенаправлено должен спрашивать о симптоматике миокардита. Приведенные проявления сердечной недостаточности точно указывают на связь с заболеванием сердца, а острый характер подчеркивает роль инфекции или других факторов.
В анализе крови обнаруживают:
- лейкоцитоз;
- сдвиг формулы влево;
- рост СОЭ;
- значительное увеличение эозинофилов.
Среди биохимических тестов следует обратить внимание на:
- превышение нормы гаммаглобулинов, иммуноглобулинов;
- наличие С-реактивного белка, серомукоида;
- рост сиаловых кислот и фибриногена.
Бактериологический посев крови помогает выявить возбудителя.
При подозрении на аллергию назначают исследование титра антител.
Рентгенологически можно выявить расширение полостей сердца, застойные явления в легких.
ЭКГ признаком служат разные нарушения проводимости (блокады), остро возникшие изменения ритма, перегрузки желудочков.
УЗИ подтверждает нарушение сократительной функции миокарда, точно указывает на изменение размера полостей, клапанов.
Редко при тяжелом течении с неясными причинами прибегают к биопсии ткани сердца.
Лечение миокардитов
При терапии воспаления миокарда назначаются препараты, способные убить или резко ослабить инфекционные агенты. Одновременно проводится лечение (предупреждение) осложнений в виде нарушений ритма и сердечной недостаточности.
Постельный режим потребуется на срок от одной недели до полутора месяцев.
Больному в стационаре показаны ингаляции кислорода.
В диете ограничивают поваренную соль, жидкость, острые блюда.
С противовоспалительной целью применяют:
- антибиотики;
- кортикостероиды;
- нестероидные препараты;
- салицилаты.
При вирусной этиологии:
- противовирусные средства;
- иммуномодуляторы для стимулирования собственной защиты.
По показаниям могут потребоваться:
- сердечные гликозиды;
- противоаритмические препараты;
- коронаролитики для расширения венечных сосудов;
- витамины;
- средства, поддерживающие метаболизм в клетках миокарда (Панангин, Милдронат).
Для лечения аутоиммунных и аллергических процессов применяют:
- антигистаминные средства;
- большие дозировки кортикостероидов;
- иммунодепрессанты, подавляющие чрезмерную реакцию.
При идиопатическом миокардите излечение возможно только путем пересадки сердца донора.
Профилактика
Предупредить миокардиты инфекционного происхождения можно общими закаливающими процедурами, позволяющими повысить иммунитет. Для исключения тяжелых инфекций проводится вакцинация с детского возраста.
Перед предполагаемыми вспышками гриппа необходимо пройти вакцинацию, особенно лицам пожилого возраста.
Людям, аллергически настроенным, необходимо избегать применения вакцин, сывороток, неясных лекарств, придерживаться в питании известных и проверенных продуктов.
Не следует переносить инфекции «на ногах», прерывать постельный режим. Нужно обратить внимание на появление сердечных симптомов на фоне общего выздоровления.
Воспалительный процесс в миокарде вызывает при отсутствии или неправильной терапии рубцовые изменения тканей. Впоследствии оно проявится кардиосклерозом, дистрофией и ранней сердечной недостаточностью. Поэтому так важно пройти своевременное лечение.

Все материалы публикуются под авторством, либо редакцией профессиональных медиков ( об авторах ), но не являются предписанием к лечению. Обращайтесь к специалистам!
При использовании материалов ссылка или указание названия источника обязательны.
Автор: Чернышева Лариса под редакцией врача первой категории З. Нелли Владимировны
Миокардит – это кардиологическое заболевание, а именно, воспаление сердечной мышцы (миокарда). Первые исследования, посвященные миокардиту, проводились еще в 20—30 годы XIX века, потому современная кардиология обладает богатым опытом в области диагностики и лечения данного заболевания.
Миокардит не «привязан» к определенному возрасту, диагностируется как у пожилых людей, так и у детей, и все же чаще всего отмечается у 30—40-летних: реже – у мужчин, чаще – у женщин.
Виды, причины и симптоматика миокардита
Существует несколько классификаций миокардитов – на основании степени поражения сердечной мышцы, формы течения болезни, этиологии и т.д. Потому симптомы миокардита также варьируются: от латентного, почти бессимптомного течения – до развития тяжелых осложнений и даже внезапной смерти пациента. Патогномоничные симптомы миокардита, то есть, однозначно описывающие болезнь, к сожалению, отсутствуют.
К основным, универсальным признакам миокардита относятся общий упадок сил, субфебрильная температура, быстрая утомляемость во время физнагрузок, сопровождаемая сбоями в ритме сердца, одышкой и сердцебиением, повышенным потоотделением. Больной может испытывать в груди слева и в прекардиальной зоне определенный дискомфорт и даже длительные или постоянные болезненные ощущения давящего или колющего характера (кардиалгия), интенсивность которых не зависит ни от размера нагрузки, ни от времени суток. Могут наблюдаться и боли летучего характера в мышцах и суставах (артралгия).
Миокардит у детей диагностируется как заболевание врожденное или приобретенное. Последнее чаще всего становится следствием ОРВИ. При этом симптомы миокардита схожи с симптомами заболевания у взрослого: слабость и одышка, отсутствие аппетита, беспокойный сон, проявления цианоза, тошнота, рвота. Острое течение приводит к увеличению размеров сердца и к образованию так называемого сердечного горба, учащенному дыханию, обморокам и др.
Среди форм заболевания выделяют острый миокардит и хронический миокардит.Иногда речь также ведется о подострой форме воспаления миокарда. Различная степень локализации/распространенности воспалительного процесса в сердечной мышце позволяет также выделить диффузные миокардиты и очаговые, а различная этиология служит основанием для выделения следующих групп и разновидностей воспаления миокарда.
Инфекционные миокардиты
 Конкретной причиной инфекционного миокардита могут являться разнообразные патогенные микроорганизмы. На этом основании в числе инфекционных миокардитов принято также выделять бактериальные, вирусные, риккетсиозные, спирохетозные, паразитарные и грибковые миокардиты. Среди всех возможных возбудителей данного вида миокардита вирусы обладают максимальной кардиотропностью, то есть способностью воздействовать на сердце. К примеру, 50% всех случаев миокардитов – «заслуга» вирусов Коксаки, относящихся к группе В. Потому наиболее аргументированной в кардиологии считается именно вирусная этиология миокардитов.
Конкретной причиной инфекционного миокардита могут являться разнообразные патогенные микроорганизмы. На этом основании в числе инфекционных миокардитов принято также выделять бактериальные, вирусные, риккетсиозные, спирохетозные, паразитарные и грибковые миокардиты. Среди всех возможных возбудителей данного вида миокардита вирусы обладают максимальной кардиотропностью, то есть способностью воздействовать на сердце. К примеру, 50% всех случаев миокардитов – «заслуга» вирусов Коксаки, относящихся к группе В. Потому наиболее аргументированной в кардиологии считается именно вирусная этиология миокардитов.
Второе место занимают миокардиты бактериальные. Так, причиной ревматического миокардита является ревматическая патология, а основным возбудителем болезни – бета-гемолитический стрептококк группы А. В числе основных симптомов данной разновидности миокардита – сердцебиение и одышка, нарастающие боли в груди, а при тяжелом течении заболевания – также острая левожелудочковая недостаточность в виде сердечной астмы или альвеолярного отека легких, сопровождаемых влажными хрипами в легких. С течением времени возможно развитие хронической сердечной недостаточности с появлением отеков, вовлечением печени, почек, с накоплением жидкости в полостях.
Причиной миокардита параллельно могут быть два и более инфекционных возбудителя: один создает благоприятные для этого условия, второй непосредственно «занимается» поражением мышцы сердца. И все это нередко сопровождается абсолютно бессимптомным течением.
Миокардиты неревматического происхождения
Миокардиты неревматического происхождения проявляются преимущественно в виде аллергического или инфекционно-аллергического миокардита, который развивается как следствие иммуноаллергической реакции.
Аллергический миокардит подразделяется на инфекционно-аллергический, лекарственный, сывороточный, поствакцинальный, ожоговый, трансплантационный, или нутритивный. Чаще всего он вызван реакцией иммунной системы человека на вакцины и сыворотки, которые содержат белки других организмов. К фармакологическим препаратам, способным спровоцировать аллергические миокардиты, относятся некоторые антибиотики, сульфаниламиды, пенициллины, катехоламины, а также амфетамин, метилдопа, новокаин, спиронолактон и др.
Токсический миокардит бывает следствием токсического действия на миокард – при алкоголизме, гиперфункции щитовидной железы (гипертиреоз), уремии, отравлении токсичными химическими элементами и пр. Спровоцировать воспаление миокарда способны также укусы насекомых.
Среди симптомов аллергического миокардита – боль в сердце, общее недомогание, сердцебиение и одышка, возможна боль в суставах, сохраняется повышенная (37—39°C) или нормальная температура. Также иногда отмечаются нарушения внутрисердечной проводимости и сердечного ритма: тахикардия, брадикардия (реже), эктопические аритмии.
Заболевание начинается бессимптомно или с незначительных проявлений. Степень выраженности признаков болезни во многом обусловлена локализацией и интенсивностью развития воспалительного процесса.
Миокардит Абрамова-Фидлера
Миокардит Абрамова-Фидлера (другое название – идиопатический, что значит, имеющий невыясненную этиологию) характеризуется более тяжелым протеканием, сопровождается кардиомегалией, то есть, значительным повышением увеличением габаритов сердца (причина чему – резко выраженная сердечная дилатация), серьезными нарушениями сердечной проводимости и ритма, что в итоге выливается в сердечную недостаточность.
Подобный вид миокардита наблюдается чаще в среднем возрасте. Нередко он может привести даже к смерти.
Диагностика миокардита
Постановка такого диагноза, как «миокардит», обычно осложнена латентным течением болезни и неоднозначностью ее симптомов. Она осуществляется на основании опроса и анамнеза, физикального обследования, лабораторного анализа крови и кардиографических исследований:
Физикальное исследование при миокардите выявляет увеличение сердца (от незначительного смещения его левой границы до значительного увеличения), а также застойные явления в легких. Врач отмечает у пациента вздутие шейных вен и отеки ног, вероятен цианоз, то есть синюшность слизистых оболочек, кожных покровов, губ и кончика носа.

При аускультации доктор обнаруживает умеренную тахикардию или брадикардию, симптомы лево- и правожелудочковой недостаточности, ослабление I тона и ритм галопа, выслушивает систолический шум на верхушке.
- Лабораторный анализ крови также информативен при диагностике воспаления миокарда. Общий анализ крови может показать лейкоцитоз (повышение числа лейкоцитов) сдвиг влево лейкоцитарной формулы, повышение СОЭ, увеличение числа эозинофилов (эозинофилия).
Биохимический анализ крови демонстрируют диспротеинемию (отклонения в количественном соотношении фракций белков крови) с гипергаммаглобулинемией (повышенный уровень иммуноглобулинов), присутствие С-реактивного белка, повышенное содержание серомукоида, сиаловых кислот, фибриногена.
Посев крови способен засвидетельствовать бактериальное происхождение болезни. В ходе анализа устанавливается и показатель титра антител, информирующий об их активности.
- Рентгенография грудной клетки показывает расширение границ сердца, а иногда – застой в легких.
- Электрокардиография, или ЭКГ, – диагностическая методика исследования электрических полей, образующихся в процессе работы сердца. При диагностике миокардита данный метод исследования является весьма информативным, так как изменения на электрокардиограмме в случае заболевания отмечаются всегда, хоть и не являются специфичными. Они выглядят как неспецифические преходящие изменения зубца T (уплощение или уменьшением амплитуды) и сегмента ST (смещение вверх или вниз от изоэлектрической линии). Также могут быть зарегистрированы патологические зубцы Q и сокращение амплитуды зубцов R в правых грудных отведениях (V1-V4).
Нередко ЭКГ также показывает парасистолию, желудочковую и наджелудочковую экстрасистолию, патологию атриовентрикулярной проводимости. О неблагоприятном прогнозе свидетельствуют эпизоды мерцательной аритмии и блокады ножек (чаще левой) пучка Гиса, что указывает на обширные воспалительные очаги в миокарде.
- Эхокардиография – метод УЗИ, исследующий морфологические и функциональные отклонения в деятельности сердца и его клапанов. Говорить о специфических признаках воспаления миокарда в ходе ЭхоКГ, к сожалению, не приходится.
При диагностике миокардита эхокардиография может обнаружить различные нарушения работы миокарда, связанные с его сократительной функцией (первичная или значительная дилатация сердечных полостей, снижение сократительной функции, диастолическая дисфункция и др.), зависящие от тяжести процесса, а также выявить внутриполостные тромбы. Возможно также обнаружение увеличенного количества жидкости в полости перикарда. В то же время показатели сократимости сердца в ходе ЭхоКГ могут оставаться в норме, потому эхокардиографию приходится неоднократно повторять.
Вспомогательными методиками диагностики миокардита, позволяющими доказать правильность поставленного диагноза, могут стать также следующие:
Последний метод на сегодняшний день многими медиками считается достаточным для точной постановки диагноза «миокардит», однако это положение все же вызывает определенные сомнения, так как эндомиокардиальная биопсия может давать множество неоднозначных результатов.
Лечение миокардита
Лечение миокардита включает этиотропную терапию и лечение осложнений. Основными рекомендациями больным миокардитом будет госпитализация, обеспечивающая покой и постельный режим (от 1 недели до 1,5 месяца – соответственно степени тяжести), назначение ингаляций кислорода, а также прием нестероидных противовоспалительных препаратов (НПВП).
Диета в период лечения миокардита предполагает ограниченное потребление соли и жидкости, когда у больного наблюдаются признаки недостаточности кровообращения. А этиотропная терапия – центральное звено в лечении миокардита – ориентирована на устранение факторов, ставших причиной болезни.
Лечение вирусного миокардита напрямую зависит от его фазы: I фаза – период размножения возбудителей; II – этап аутоиммунного повреждения; III – дилатационная кардиомиопатия, или ДКМП, то есть, растяжение сердечных полостей, сопровождаемое развитием систолической дисфункции.

следствие неблагоприятного течения миокардита – дилатационная кардиомиопатия
Назначение препаратов для лечения миокардита вирусной разновидности зависит от конкретного возбудителя. Больным показана поддерживающая терапия, иммунизация, сокращение или полное исключение физнагрузок – вплоть до пропадания симптомов заболевания, стабилизации функциональных показателей и восстановления естественных, нормальных размеров сердца, так как физнагрузка способствует возобновлению (репликации) вируса и тем самым осложняет течение миокардита.
- Бактериальный миокардит требует назначения антибиотиков (ванкомицин, доксициклин и т. п.). Стабилизировать работу сердца должен прием сердечных гликозидов (коргликон, строфантин), а от аритмии назначаются различные противоаритмические средства. Избежать тромбоэмболических осложнений призваны антикоагулянты (аспирин, варфарин, курантил) и антиагреганты, а улучшить обмена веществ в пораженном миокарде – средства метаболической терапии (аспаркам, калия оротат, предуктал, рибоксин, милдронат, панангин), АТФ, витамины.
- Если терапия вирусного миокардита путем лечения сердечной недостаточности (прием диуретиков, ингибиторов АПФ, сердечных гликозидов, β-адреноблокаторов) не дает ожидаемых результатов из-за высокой активности патологического процесса, пациенту следует назначить иммуносупрессивную терапию (на II фазе заболевания), прием глюкокортикостероидов (преднизолон) и иммунодепрессантов (азатиоприн, циклоспорин А и др.).
- Ревматический миокардит требует назначения НПВП – нестероидных противовоспалительных препаратов (ибупрофен, диклофенак и др.), а также глюкокортикостероидов.
- Лечение аллергического миокардита начинается с подробного анамнеза и немедленной ликвидации аллергена. Антибиотики в данном случае не могут играть значительной роли и способны даже представлять опасность для пациента, которому показан скорее прием антигистаминных средств, к примеру, H1-блокаторов.

- Токсический миокардит лечится путем устранения агента, приведшего к развитию заболевания, и приема средств, купирующих основные симптомы заболевания. Симптоматическая терапия назначается также при ожоговых миокардитах, специфического лечения для которых пока не существует.
Кардинальной мерой в лечении миокардита является трансплантация, т. е. пересадка сердца: она производится при условии, что принятые терапевтические меры не позволили улучшить функциональные и клинические показатели.
Прогноз при миокардите
Прогноз при миокардите, к сожалению, очень вариативен: от полного выздоровления до летального исхода. С одной стороны, часто миокардит прогрессирует скрыто и завершается абсолютным выздоровлением. С другой стороны, заболевание способно привести, например, к кардиосклерозу, сопровождаемому разрастанием в миокарде соединительной рубцовой ткани, деформацией клапанов и замещением волокон миокарда, что затем ведет к устойчивым нарушениям ритма сердца и его проводимости. К числу вероятных последствий миокардита относится также хроническая форма сердечной недостаточности, способная послужить причиной инвалидизации и даже смерти.
Потому по истечении госпитализации пациент с миокардитом находится под диспансерным наблюдением еще на протяжении года. Также ему рекомендовано санаторное лечение в кардиологических учреждениях.
Обязательным является наблюдение амбулаторное, предполагающее осмотр врача 4 раз в год, проведение лабораторных исследований крови (включая биохимический анализ) и мочи, а также УЗИ сердца – раз в полгода, ежемесячное прохождение ЭКГ. Рекомендованы также регулярные иммунологические исследования и прохождение тестов на наличие вирусных инфекций.
Меры же профилактики острого миокардита обусловливаются основным заболеванием, вызвавшим данное воспаление, а также связаны с особо осторожным применением чужеродных сывороток и прочих препаратов, способных вызвать аллергические и аутоиммунные реакции.
И последнее. Учитывая, насколько серьезными могут быть осложнения миокардита, заниматься самолечением воспаления сердечной мышцы, применяя «бабушкины методы», различные народные средства или медицинские препараты без назначения врача крайне неосмотрительно, так как грозит серьезными последствиями. И наоборот: своевременное обнаружение симптомов миокардита и соответствующее комплексное лечение в кардиологическом отделении медучреждения всегда положительно отражается на прогнозе больных.
Видео: миокардит в программе “Жить здорово!”
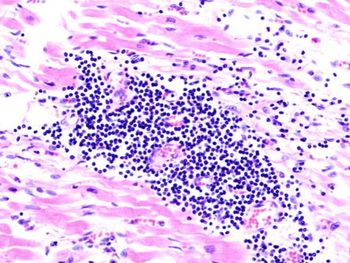
Миокардит (англ. myocarditis, ZMS) – это воспалительный процесс различной этиологии, охватывающий сердечную мышцу, который может привести к разрушению части мышц и, в результате, нарушению ее функций. В некоторых случаях воспаление сердечной мышцы может привести к сердечной недостаточности, требующей госпитализации, применения лекарственных препаратов, а в особо тяжелых случаях его трансплантации.
Симптомы и прогноз очень разнятся и зависят, в основном, от причины, общего состояния здоровья пациента, потенциала его иммунной системы, и, в меньшей степени, от возраста и пола. Очень часто воспаление миокарда протекает бессимптомно, больные выздоравливают даже не замечая перенесенного заболевания. Но даже в таких случаях, это может привести к постоянной слабости сердца.
Воспаление сердечной мышцы, чаще всего, является осложнением инфекционных вирусных заболеваний, поэтому больным гриппом и другими тяжелыми вирусными инфекциями строго рекомендуется постельный режим для того, чтобы избежать серьезных осложнений.
Причины воспаления сердечной мышцы
Миокардит может быть осложнением вирусной, бактериальной и паразитарной инфекции, или следствием воздействия токсических веществ, в том числе лекарств.
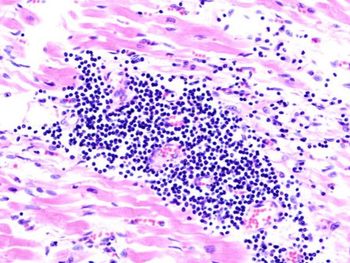
Наиболее распространенной причиной воспаления сердечной мышцы являются вирусные инфекции. Особое «пристрастие» к сердечной мышце показывают вирусы Коксаки. Причиной часто также могут быть аденовирусы, вирус гепатита C, цитомегалия (CMV), вирус ECHO, вирусы гриппа, краснуха, ветрянка, парвовирусы и другие.
Второй по частоте причиной возникновения воспаления сердечной мышцы являются бактериальные инфекции. Сердце чаще всего атакуют пневмококки, стафилококки, хламидии, боррелия, сальмонелла, легионелла, риккетсии, микоплазмы и бактерии рода Haemophilus.
Миокардит может также возникать в ходе паразитарной инфекции. Свой вклад могут внести черви: изогнутые трихинеллы, нематоды и простейшие: токсоплазмы, трипаносомы или амебы.
Некоторые аутоиммунные заболевания, такие как системная волчанка, также могут вызвать появление воспаления сердечной мышцы. Миокардит может также возникать в ходе саркоидоза, если он будет занимать в сердце. Это, однако, сравнительно редкие случаи.
Миокардит может быть осложнением приема лекарств. Чаще всего это происходит после приема некоторых антибиотиков, нестероидных противовоспалительных препаратов, противотуберкулезных препаратов, противосудорожных и диуретиков. Этот список далеко не полный!
Миокардит – это также частое осложнение приема кокаина, который повреждает сердце. Также некоторые токсины, такие как свинец или мышьяк, могут способствовать возникновению заболевания.
Симптомы воспаления сердечной мышцы
Миокардит часто не вызывает специфических симптомов, позволяющих быстро поставить диагноз без медицинского обследования. Так как воспаление сердечной мышцы нередко появляется после вирусных инфекций, больные должны обратить особое внимание на возможность возникновения такого осложнения. У подавляющего большинства больных (до 90%), в первую очередь, возникают так называемые продромальные симптомы, связанные с первичной инфекцией.
При миокардите часто развивается сердечная недостаточность, отвечающей за появление сердечных симптомов. Первым признаком являются, как правило, одышка, усталость, непереносимость физических усилий. При более продвинутой форме развивается дилатационная кардиомиопатия (англ. dilated cardiomyopathy, DCM), то есть расширения, одного или двух камер сердца, при этом нарушаются систолические функции. Больной, кроме одышки, ощущает сердцебиение, особенно при физических нагрузках, может появиться боль в груди, лихорадка.
Если воспаление сердечной мышцы приводит к недостаточности кровообращения, то могут присоединиться другие симптомы, то есть появляется отек лодыжек и икр, происходит расширение яремной вены, появляется учащенное сердцебиение, даже во время покоя, нарастающая одышка, особенно при положении лежа на спине.
Ход и диагностика воспаления сердечной мышцы
Миокардит может иметь молниеносный, острый, подострый или хронический характер. В случае молниеносного хода развития болезни, происходит быстрое нарастание сердечных симптомов. Это может привести к кардиогенному шоку, то есть группе симптомов, связанных с острой гипоксией ключевых органов, в сравнительно короткое время. Молниеносная форма дисфункции миокарда заканчивается либо самоизлечением, либо смертью человека.
Острое воспаление сердечной мышцы характеризуется менее очерченными начальными сердечными симптомами, медленным ростом их интенсивности и высокой вероятностью развития осложнений, в частности, дилатационной кардиомиопатии.
Хронический миокардит имеет симптомы похожие на дилатационную кардиомиопатию – увеличение камер сердца, нарушение активных сокращений, а, следовательно, сердечная недостаточность, которая прогрессирует. Если произойдет развитие дилатационной кардиомиопатии, то шанс на выживание в последующие пять лет при отсутствии соответствующего лечения составляет 50%.
Худший прогноз имеет место у пациентов с хронической или подострой формой миокардита. Эта форма заболевания часто ассоциируется с постоянным присутствием в сердечной мышце вируса, с которым организм не в состоянии бороться, а хронический воспалительный процесс способствует постепенной и прогрессирующей деградации сердца. Ибо противовирусные антитела, кроме уничтожения самого вируса, разрушают белки сердечной мышцы. Распад инфицированных клеток в сердце вызывает дальнейшую выработку антител. Это приводит к образованию порочного круга, в результате чего появляются повреждения сердца, препятствующие его дальнейшей работе.
Лучшие прогноз даёт бессимптомный миокардит, который на ЭКГ напоминает «свежий» инфаркт миокарда. В таких случаях дифференциация происходит на основании коронарографии, то есть рентгена артерий сердца с контрастом. Правильный образ артерий указывает на мягкую форму миокардита, в ходе которого, если не происходит усугубления заболевания, нарушения сократимости проходят, как правило, спонтанно и больной поправляется.
Кроме того, большинство больных, которых коснулась молниеносная или острая форма воспаления сердечной мышцы выздоравливают, как правило, после удаления инфекции, являющейся причиной миокардиат, если не дойдет до внезапной смерти в ходе болезни. Однако, сердце человека, перенесшего молниеносную или острую форму миокардита, не возвращается к полной исправности.
Особенно тяжело приходится лицам, которые курят сигареты. Они отличаются более высокой смертностью и повышенным риском инфаркта во время воспаления. Так же лица, употребляющие некоторые наркотики, особенно кокаин, находятся в группе риска тяжелого течения заболевания.
Чтобы точно найти и распознать болезнь, применяются такие исследования, как:
- анализы крови – у большинства пациентов можно наблюдать повышенную скорость оседания. В морфологической картине виден лейкоцитоз, то есть увеличенное число белых кровяных клеток – лейкоцитов, как правило, с преобладанием нейтрофилов. Если причиной миокардита является инфекция, естественно, будет обнаружена эозинофилия, то есть повышенная концентрация эозинофилов.
- электрокардиография – изображение ЭКГ у больных с воспалением сердечной мышцы, как правило, ненормально: видна аритмия, нарушение проводимости и другие изменения.
- эхокардиография – используется в основном для диагностики молниеносного воспаления сердечной мышцы. При этом виден нормальный диастолический объем, но и значительное ухудшение сократимости и утолщение стенки левого желудочка.
- рентгеновское исследование – показывает кардиомегалию, что связано с более продвинутой стадией воспаления сердечной мышцы. Кроме того, при расстройствах кровообращения, может быть видна жидкость в обоих легких.
- магнитный резонанс – позволяет обнаружить опухоль сердца и локализацию очага воспаления, что может облегчить диагностику и проведение биопсии.
- эндомиокардиальная биопсия – получают фрагмент ткани миокарда в целях обнаружения возможного некроза кардиомиоцитов и воспаления. Однако, биопсия не всегда обнаруживает существующее воспаление в области сердца, поэтому ее отрицательный результат не означает отсутствия воспаления.
Лечение и профилактика воспаления сердечной мышцы
Лечение воспаления миокарда и заключается, с одной стороны, в борьбе с его причинами, а с другой – максимальная разгрузка сердца и мониторинг его работы. Как правило, рекомендуется, чтобы лечение было проводилось в больничных условиях. В начальный период болезни рекомендуется пребывание в постели. Больным во время появления симптомов следует строго ограничить физическую нагрузку.
Если причина воспаления сердечной мышцы – это вирусная инфекция, то чрезмерное усилие может привести к более быстрой репликации вируса и прогрессированию заболевания, что ведет к возникновению необратимых изменений в сердце.
Больные должны также избегать приема нестероидных противовоспалительных препаратов, которые могут усиливать симптомы воспаления сердечной мышцы. К сожалению, часто человек, пострадавший от миокардита, не замечает заболевания, которые изначально протекает бессимптомно и в ходе инфекции принимают такие лекарства.
Специфическое лечение возможно в случаях, когда миокардит не связан с вирусной инфекцией. Тогда применяют терапию, соответствующую причине, т.е. антибиотикотерапию против бактериальной инфекции, отказ от лекарств или другого источника токсинов, фармакологическое лечение паразитов. В таких случаях борьба с первоначальной причиной обычно приводит к улучшению общего состояния пациента и исчезновению симптомов болезни сердца, если изменения в сердце не слишком серьезные.
Кроме того, применяется специфическое фармакологическое лечение, то есть препараты для смягчения последствий и симптомов. Кроме того, применяются препараты улучшающие работу сердца и лекарства для смягчения симптомов недостаточности кровообращения, в частности, диуретики, которые помогают удалять лишнюю воду из организма, разгружая, тем самым, сердце. Кроме того, врач-кардиолог каждый раз подбирает необходимые лекарства, имеющие задачу поддержать работу сердца, тип и дозировка которых будет зависеть от индивидуального течения заболевания.
У людей, страдающих от миокардита связанного аутоиммунными заболеваниями, хорошие результаты дает иммуносупрессивное лечение. Оно также применяется при воспалении сердечной мышцы, вызванного саркоидозом или другими системными аутоиммунологическими заболеваниями. При острой недостаточности кровообращения больной должен находиться под контролем из-за возможности возникновения тромбов в сосудах и необходимости использования антикоагулянтов.
Если болезнь протекает в молниеносной или острой форме, это иногда может потребовать использования механической системы кровообращения в острой фазе заболевания. Его возможно проводить только в специализированных центрах, однако, оно помогает избежать серьезных осложнений и даже может спасти жизнь.
После окончания острого периода, по мере прекращения симптомов воспаления, можно попытаться постепенно возвращаться к более ранней активности, при регулярной консультации с вашим лечащим врачом. Однако, даже после полного исчезновения болезни рекомендуется избегать интенсивной физической нагрузки в течение не менее шести месяцев после заболевания.
Наиболее серьезным осложнение воспаления сердечной мышцы является тяжелая сердечная недостаточность. Если лечение не приносит результата, то болезнь может привести к ситуации, в которой требуется трансплантация (пересадка сердца). Трансплантация сердца связана с риском смерти в результате осложнений – отторжения органа и инфекции.
Жизнь после трансплантации подвергается серьезным изменениям, вернуться к нормальной активности практически невозможно. Человек после пересадки сердца должен до конца жизни принимать иммунодепрессанты. Это означает пониженную устойчивость к инфекциям, развитию раковых заболеваний и др. Несмотря на это больные с трансплантированным сердцем часто возвращаются к трудовой деятельности и даже для занятиям спортом, таким как плавание, велоспорт или бег.
Особенно подвержены развитию воспаления сердечной мышцы беременные женщины. Если человек с миокардитом забеременеет, то, как правило, происходит обострение симптомов, поэтому следует избегать зачатия. Также беременность у женщин, которые перенесли миокардит в прошлом, связана с повышенным риском возникновения осложнений у матери.
В ходе болезни рекомендуется диета с низким содержанием натрия и жиров животного происхождения. Рекомендуется, чтобы больные полностью отказались от использования соли, в пользу трав или синтетических заменителей соли, не содержащих натрий – суточную потребность в натрии удовлетворяет потребление всего нескольких ломтиков хлеба.
Имейте в виду, что продукты питания, которые продаются в ресторанах, особенно фаст-фуд, как правило, сильно соленые и не годятся для употребления в пищу человеком, имеющим проблемы с сердечной мышцей. Кроме того, рекомендуется прекращение употребления алкоголя и курения сигарет. Следует также стремиться к сохранению оптимального веса – избыточный вес вызывает чрезмерную нагрузку на сердце.