Содержание:
Дата публикации статьи: 29.06.2018
Дата обновления статьи: 28.02.2019
Автор: Дмитриева Юлия (Сыч) — практикующий врач-кардиолог
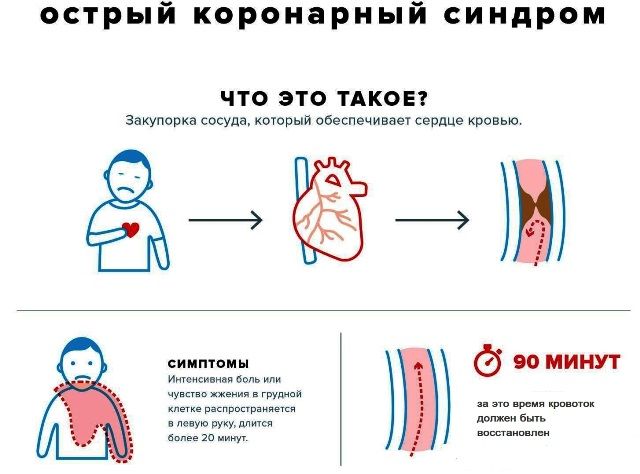
Острая коронарная недостаточность — состояние организма, при котором происходит полная или частичная блокировка снабжения кровью сердечной мышцы.
Эта патология часто приводит к внезапной коронарной смерти. Эта статья расскажет о том, какие причины вызывают это состояние, о способах диагностики и лечения, как оказать неотложную помощь.
Причины развития
Острый коронарный синдром (ОКС) — еще одно название этой патологии. В основном он начинается вследствие атеросклеротического поражения сосудов.
Патогенез (механизм развития) этого заболевания состоит в отложении холестерина в стенках артерий, из-за чего они теряют эластичность, кровоток затрудняется. Код заболевания по МКБ-10 — 124.8.
При частичном нарушении кровоснабжения миокарда происходит нехватка кислорода, клетки недополучают необходимые для жизнедеятельности вещества. Это состояние называют ишемической болезнью сердца. При полном блокировании движения крови развивается инфаркт.
Причины, по которым может возникать ОКС:
- тромботический стеноз;
- расслоение стенок артерий;
- спазм сосудов;
- фиброз;
- наличие инородного тела (эмбола) в системе кровоснабжения;
- воспаление серозной оболочки сердца (эндокардит);
- сужение просвета сосудов.
Нарушение снабжения кровью миокарда также возможно из-за полученных травм в области сердца (например, ножевое ранение), перенесенных хирургических операций.
Повышенному риску возникновения ОКС подвержены люди со следующими заболеваниями:
- ишемия, перенесенные ранее сердечные приступы;
- миокардиодистрофия и миокардит (воспаление мышечной ткани сердца);
- тахикардия;
- сахарный диабет;
- гипертония;
- врожденная склонность к внезапной остановке сердца;
- патологии сосудистой системы (тромбофлебиты, тромбоэмболии).
Также факторами риска являются такие состояния:
- ожирение, неправильное питание (ведущее к накоплению холестерина);
- табакокурение, прием кокаина;
- низкая двигательная активность;
- пожилой возраст (риск ОКС возрастает после 45 у мужчин, 55 — у женщин).
Первые признаки и симптомы
Примерно в половине случаев возникновения коронарной недостаточности не проявляется никакой симптоматики. Человек чувствует слабое головокружение, у него наблюдается ускоренное сердцебиение. В других случаях признаки патологии проявляются в комплексе.
Симптомы острой коронарной недостаточности перед смертью включают:
- давящие или болезненные, часто жгучие ощущения в грудине;
- боль проецируется в другие части тела (живот, лопатки, руки и т. д.);
- обильный пот;
- судороги;
- выделение пены изо рта;
- появление одышки;
- тошнота, иногда с рвотой;
- замедление дыхания, одышка;
- внезапная бледность;
- сильное головокружение, иногда с потерей сознания;
- беспричинная слабость.
Патология редко возникает у людей, не имеющих никаких сердечно-сосудистых заболеваний.
Человек, у которого часты приступы стенокардии, может перепутать ее признаки с ОКС. Однако, есть некоторые отличия. При обычном нарушении работы сердца болевые ощущения длятся 5-10 минут, а при коронарном синдроме они продолжаются более длительное время – до 6 часов.
Стенокардия характеризуется дискомфортом, сдавленностью в груди. Боль же при ОКС может быть такой силы, что блокирует любые движения.
Методы диагностики патологии
При поступлении больного в клинику врач проводит осмотр и ставит предварительный диагноз.
Основные факторы, на основании которых диагностируется коронарная недостаточность:
- отсутствие пульса;
- блокировка дыхания;
- больной находится в бессознательном состоянии;
- зрачки не реагируют на свет;
- лицо приобретает землистый оттенок.
Для подтверждения диагноза проводятся следующие исследования:
- ЭКГ;
- коронарография;
- МРТ;
- эхокардиография;
- сцинтиграфия сердечной мышцы.
Электрокардиография показывает изменения электрических характеристик сердца при обнаружении патологий. Нарушение кровотока в коронарных артериях характеризуется типичным отклонением электрокардиограммы.
Коронарография (ангиография артерий, прилегающих к миокарду) дает визуальную картинку их сужения. Этот анализ осуществляется с применением контрастного вещества, видимого на рентгене. Через вену на ноге пациента катетер с реагентом вводят в коронарную область. После этого делают серию снимков, по которым врач определяет, имеет ли место непроходимость сосудов.
С помощью эхокардиографии (УЗИ сердца) исследуют изменения структуры миокарда, его клапанный аппарат. Работа клапанов напрямую влияет на процесс кровообращения.
Сцинтиграфия сердечной мышцы — это новая информативная методика, основанная на принципе ядерного сканирования. Вещество со специальными радионуклидами, которые накапливаются мышцей сердца, вводят в кровь пациента. При прохождении через миокард реагент показывает области нарушения кровотока.
Дополнительно у больного берется кровь на анализ. Вследствие инфаркта, который часто является следствием ОКС, ткани сердца частично отмирают. При этом процессе выделяются особые вещества, наличие которых в крови указывает на коронарный синдром.
Неотложная помощь
Острая коронарная недостаточность часто является причиной внезапной смерти. Чтобы спасти человека, нужно оперативно оказать ему первую помощь.
При обнаружении признаков ОКС необходимо восстановить нормальный кровоток. Если человек находится без сознания, до приезда врачей проводят реанимацию ручным способом.
Для этого делают непрямой массаж сердца, сочетая его с искусственным дыханием. Массаж производится ритмичным надавливанием в область грудной клетки, 5-6 раз подряд. Затем нужно вдохнуть воздух в легкие больного. Эти действия повторяют до приезда бригады врачей.
Если человек в сознании, но ощущает сильную боль в районе сердца, следует сразу же обеспечить ему состояние покоя. Для этого нужно прекратить всяческую физическую активность. Это стабилизирует ритм сердцебиения.
Затем больному дают медикаменты, облегчающие работу сердца (нитроглицерин, изокет). Таблетка кладется под язык для рассасывания. Сразу после этих мер вызывают машину скорой помощи.
Лечение
После обследования больного врач на основе анализов определяет методы лечения. Это может быть терапия лекарственными средствами, хирургическое вмешательство.
Помимо этого, необходимо соблюдать диету, двигательный режим, исключить вредные привычки.
Стентирование и баллонная ангиопластика
Стентирование и баллонная ангиопластика — это методы лечения, которые предполагают чрескожное вмешательство в сосуды, забитые холестерином, с целью улучшения кровоснабжения. С ее помощью восстанавливается нормальный кровоток в миокарде без операции на открытом сердце.
Во время операции в заблокированную артерию вводится специальное приспособление – стент. Это металлический цилиндр в виде сеточки, способный сжиматься и расширяться.
Стент расширяет стенки артерии, позволяя крови беспрепятственно двигаться по ней.
В случае с баллонной ангиопластикой, суженную артерию расширяют баллончиком, который накачивают воздухом. Баллонную ангиопластику часто совмещают с установкой стента.
Тромболизис
Тромболизис — это вид терапии сосудов, при котором кровоток восстанавливается за счет лизиса (растворения) тромбов.
Больному внутривенно вводится препарат, растворяющий сгусток крови, который мешает кровообращению. Процесс разрушения тромба проходит в течение 3-6 часов.
Для тромболизиса используют фибринолитики: стрептодеказа, стрептокиназа, урокиназа и др.
Шунтирование коронарных артерий
Аортокоронарное шунтирование — операция, направленная на восстановление движения крови в артериях, прилегающих к сердцу. Для этого используются шунты — сосудистые протезы.
Суть метода состоит в том, что с помощью шунтов прокладывается окружной путь, обходящий участок сужения. Он направлен от сердечной аорты к работающей артерии.
Роль шунтов выполняют вены, изъятые из бедра пациента или грудины. Их подшивают выше и ниже заблокированного участка.
Назначение лекарственных препаратов
Медикаментозная терапия проводится в случаях, когда нет серьезных поражений сердца, требующих хирургического вмешательства.
Лечение осуществляется комплексно, с использованием нескольких групп препаратов.
К ним относятся:
- анальгетики центрального действия, устраняющие болевой синдром (фентанил, трамадол, промедол);
- средства антиагрегантного и антикоагулянтного действия. Они разжижают кровь, препятствуют слипанию тромбоцитов. Это гепарин, синкумар, варфарин;
- бета-блокаторы. Блокируют адреналиновые рецепторы, тем самым расслабляя сердечную мышцу. Регулируют кровоток внутри миокарда. Это анаприлин, карведилол, метопролол;
- липидоснижающие лекарства. Угнетают фермент, способствующий образованию холестерина. К ним относятся: Розувастатин, Васкулар, Липримар, Атомакс;
- нитраты. Обладают сосудорасширяющим действием, уменьшают потребность миокарда в кислороде. Это Нитроглицерин, Нитронг, Сустак-форте.
Профилактика
Профилактические меры по предотвращению ОКС заключаются в ведении здорового образа жизни.
Нужно соблюдать следующие правила:
- исключить курение, алкогольные напитки;
- перейти на правильное питание, богатое овощами, фруктами, зеленью, злаками;
- делать гимнастику, совершать прогулки;
- следить за психоэмоциональным состоянием.
Следует регулярно проверять артериальное давление, контролировать уровень холестерина в крови.
Последствия и осложнения
ОКС часто становится причиной внезапной коронарной смерти. Ситуация осложняется тем, что человек не знает о заболевании, если оно протекает бессимптомно.
Существуют и другие последствия острой коронарной недостаточности, которые выражаются в виде таких патологий:
- нарушение сердечного ритма;
- кардиосклероз;
- сердечная недостаточность;
- повторный инфаркт.
Прогноз и выживаемость
Выживаемость людей, перенесших ОКС, во многом зависит от своевременной врачебной помощи.
У более чем 20% наступает летальный исход по причине ее неоказания. Другой важный фактор — степень тяжести заболевания. Смертность выше у пациентов с обширным инфарктом миокарда. При мелкоочаговом поражении сердечной мышцы шансов выжить больше.
Прогноз выживаемости при ОКС: первый год переживает 80% пациентов, в следующие пять лет показатель снижается на 5%, в течение десяти лет выживает половина перенесших острую коронарную недостаточность.
Если сердечная мышца не получает нужного количества кислорода и питания, поступающих по ветвям коронарных артерий, деятельность нашего главного органа нарушается. Сбои в работе становятся критическими, если наступает острая коронарная недостаточность сердца. Она способна вызвать молниеносный инфаркт – минуя обычные стадии ишемии и некроза клеток миокарда.
Что такое коронарная недостаточность?
Коронарная недостаточность – это один из главных видов патофизиологии сердца, из-за которой оно утрачивает возможность выполнения насосной функции. В основе болезни лежит полная остановка или блокировка тока крови в коронарных артериях (их называют еще венечными или просто коронарами), приводящая к гипоксии миокарда – центрального мышечного слоя сердца. С учетом клинических проявлений и способов лечения классификация предусматривает деление коронарной недостаточности на 3 вида.
- Острая (ОКН), код по мкб-10 – 124.9. Возникает из-за резкой остановки кровотока по ветви коронарной артерии (например, при отрыве тромба). Одна из ключевых причин инфаркта миокарда, может спровоцировать внезапную смерть больного.
- Хроническая. Появляется при прогрессирующем уменьшении просвета венечных сосудов, выражается в периодически возникающих сердечных приступах легкой и средней тяжести.
- Относительная. Развивается из-за увеличения размеров сердца (гипертрофии) при артериальной гипертензии, пороке развития аорты. Венечные сосуды отстают в росте и не обеспечивают кровоснабжение на нужном уровне.
Причины расстройства коронарного кровообращения
На вопрос, почему начинаются перебои в обеспечении тканей миокарда кровью и питательными веществами, специалисты обычно отвечают, что коронарная недостаточность возникает в результате первичных или вторичных нарушений.
- Первичные. Они происходят непосредственно в сосудах вследствие травм, воспалений, образования липопротеидных и кальцинированных бляшек, тромбов.
- Вторичные. Их провоцирует ускоренный обмен веществ в миокарде, обусловленный повреждением структуры коронаров. Аналогичные изменения происходят во всей сосудистой сети.
Проблемы с коронарными сосудами, влияющие на кровоток, условно делятся на врожденные и приобретенные. Врожденные пороки развития появляются у плода, когда он находится еще в утробе матери, и не поддаются внешнему воздействию. Бывает, что генетическая предрасположенность есть к общим заболеваниям, в итоге приводящим к поражению сосудов (очень часто это сахарный диабет, передающийся по наследству). Приобретенные патологии возникают из-за стрессов, работы на «вредном производстве», проживания в экологически неблагополучном регионе, употребления жирной пищи, недостатка или избытка физических нагрузок.
Пусковым механизмом недостаточности коронарного кровоснабжения становятся следующие причины:
- ИБС или ишемия, вызванная острой потребностью сердца в кислороде при занятиях спортом, во время стресса, в случае алкогольной зависимости;
- нарушение или полное прекращение работы электрической системы сердечной мышцы (асистолия);
- резкое падение АД и ухудшение коронарного кровообращения во время сна;
- малокровие;
- атеросклероз — образование отложений холестерина на сосудистых стенках;
- коронаросклероз – термин обозначает попадание оторвавшихся холестериновых бляшек непосредственно в коронары;
- мерцательная аритмия (фибрилляция желудочков);
- спазм коронарных сосудов – возможен из-за интоксикации вредными газами, вдыхания кокаина;
- поражение артерий – воспаления, стеноз, разрывы;
- повреждение сердечной мышцы – из-за ножевого ранения, появления послеинфарктных рубцов на миокарде;
- тромбофлебит – обычно он развивается в нижних конечностях, при этом кровяные сгустки, образовавшиеся в венах, способны заблокировать просвет коронарной артерии;
- порок сердца – зачастую он представляет собой врожденный дефект крупных сосудов;
- сахарный диабет – наличие сахара в крови способствует росту тромбов;
- ожирение – оно провоцирует сахарный диабет, увеличение уровня холестерина в крови, а также сгущает ее, стимулируя тромбообразование;
- анафилактический шок – при аллергической реакции клетки вырабатывают гистамин, замедляющий периферическое и центральное кровообращение.
Опасность внезапной смерти, группы риска
ОКН может привести к одному из двух опасных для жизни человека состояний: нестабильной стенокардии либо инфаркту миокарда. Проводя обследование, врач анализирует симптомы и определяет индивидуальный риск гибели пациента от острой коронарной недостаточности (перед смертью от начала приступа проходит около 6 часов). Вероятность летального исхода имеет свою градацию, которая наглядно представлена в таблице 1.
Степень риска внезапной смерти
Симптомы коронарной недостаточности (достаточно одного из них)
- Стенокардия продолжается дольше 20 мин.
- Возник отек легких (тяжелое дыхание, розовая пена на губах).
- На ленте ЭКГ отмечается снижение или увеличение подъема сегмента ST над изолинией больше, чем на 1 мм.
- Стенокардия в сочетании с низким АД.
- По результатам анализов выявлен вираж уровня маркеров, указывающих на отмирание миокарда.
- Приступ стенокардии менее 20 мин.
- Болезненные ощущения за грудиной исчезают после приема Нитроглицерина.
- Систематические ночные приступы загрудинных болей.
- Тяжелая стенокардия, впервые проявилась около 2 недель назад.
- ЭКГ показывает увеличение зубцов Q более 3 мм, уменьшение сегмента ST в состоянии покоя, динамические колебания зубца T до нормы.
- За грудиной болит даже после незначительных физических нагрузок.
- Стенокардия в первый раз беспокоила 2-8 недель назад.
- Приступы боли повторяются все чаще и сильнее выражены.
- Электрокардиограмма в пределах возрастной нормы либо без изменений по сравнению с предыдущим результатом.
Риск приобретения сердечной коронарной недостаточности увеличивают следующие факторы:
- наследственность;
- злоупотребление курением;

- лишний вес;
- повышенная концентрация холестерина в крови;
- сахарный диабет;
- артериальная гипертензия;
- анемия;
- тиреотоксикоз;
- гиподинамия из-за сидячей работы или малоподвижного образа жизни.
Важно: Наиболее распространена (75% случаев) внезапная смерть от острой коронарной недостаточности, причины которой – перенесенный инфаркт миокарда и образовавшиеся на нем рубцы. Летальный исход от ОКН весьма вероятен в течение следующих 6 месяцев.
Симптомы острой коронарной недостаточности
На фоне прекращения кровоснабжения миокарда происходит его кислородное голодание, отмечаются существенные нарушения обменных процессов. В результате начинается стенокардия, приступообразное диспноэ (одышка) или инфаркт миокарда. Внешние проявления острого синдрома коронарной недостаточности таковы:
- болевые ощущения в зоне сердца, зачастую отдающие в левую руку, область лопатки, верхнюю часть живота, шею;

- чувство, что не хватает воздуха;
- бледность кожи;
- сильная тревога, страх смерти.
ОКН появляется сразу или развивается в течение нескольких минут, отличить ее можно по форме стенокардии:
- нестабильная;
- впервые появившаяся;
- прогрессирующая – с большей продолжительностью, учащением приступов, утяжелением их проявлений;
- в раннем периоде послеинфарктной реабилитации.
Симптомы хронической формы
Известно, что коронарная недостаточность проявляется и в хронической форме – по сути, это такая разновидность ишемической болезни сердца. Она нарастает на фоне усиления атеросклероза в венечных сосудах и ухудшения поступления крови в сердце. По степени выраженности симптомов выделяют три стадии заболевания:
- 1-я (легкая или начальная) – проявляется в эпизодических приступах стенокардии, начинающихся на фоне физических и психоэмоциональных перегрузок,
 атеросклеротические изменения в артериях не фиксируются;
атеросклеротические изменения в артериях не фиксируются; - 2-я (выраженная или средняя) – боль за грудиной ощущается даже в том случае, если человек делает умеренные физические усилия; из-за атеросклеротического процесса отмечается сужение просвета на 1-2 ветвях коронарных артерий более чем на 50%;
- 3-я (тяжелая) – приступы стенокардии беспокоят больного в состоянии покоя, практически без нагрузок, фиксируется аритмия.
Хронический процесс со временем приобретает стойкий характер, поскольку бляшек становится все больше, размер протока постоянно уменьшается, поступление крови к миокарду снижается.
Диагностика
Чтобы установить точный диагноз, врач опрашивает пациента, прослушивает тоны сердца, назначает лабораторные и аппаратные исследования. Вот их примерный перечень:
- общий анализ крови;
- биохимический анализ крови для выявления ферментов, являющихся маркерами разрушения клеток миокарда, а также АЛТ и АСТ;
- контроль глюкозы в крови, С-реактивного протеина, липидный профиль, проверка на свертываемость крови;
- электрокардиограмма;
- коронография – проводится для получения изображения артериального просвета;
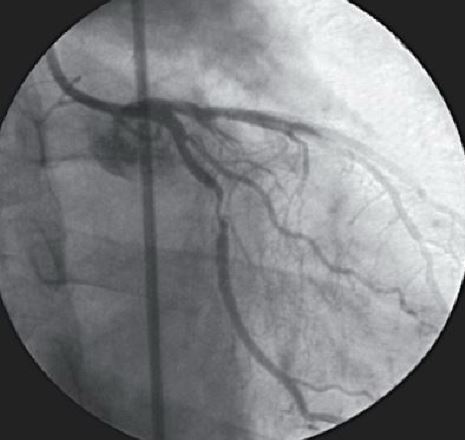 Коронарография при коронарной недостаточности
Коронарография при коронарной недостаточности
Самым информативным методом является ЭКГ, проводимая разными способами – с нагрузочными пробами, через пищевод, в виде суточного мониторинга.
Методы лечения
Облегчить состояние больного и наладить кровообращение в коронарных сосудах помогают различные приемы – их выбирают в зависимости от формы и стадии болезни. Если резкое ухудшение наступило дома, на работе либо на улице, срочно вызывают медицинскую бригаду, а до ее приезда оказывают человеку неотложную помощь. После доставки в стационар и аппаратной диагностики выбирается направление лечения: интенсивная терапия либо хирургическая операция. При хроническом развитии процесса назначаются препараты для постоянного приема.
Неотложная помощь
Если возник острый коронарный синдром, признаки которого описаны выше, до прибытия врачей действуют быстро, в соответствии со следующим алгоритмом.
1. Больного укладывают на кровать, при сильной одышке или кашле усаживают на стул.
2. Устраняют все внешние причины стеснения грудной клетки. Лучше всего пациента полностью оголить до пояса, поскольку даже небольшой вес одежды может оказывать отрицательное воздействие при удушье.
3. Кладут больному под язык таблетку Нитроглицерина. Сублингвальный прием обеспечивает мгновенное всасывание препарата капиллярами. При попадании в кровь средство снимает спазм мышечных стенок артерий. Благодаря их расслаблению увеличивается просвет в сосудах, кровоснабжение сердца временно налаживается.
4. Дают Аспирин в дозировке 160-325 мг. Таблетку лучше растолочь и запить водой, но можно и разжевать. Ацетилсалициловая кислота разжижает кровь и препятствует усугублению тромбоза, развивающегося в коронарных сосудах.
5. Распахивают окна для поступления в помещение свежего воздуха. Если проявления коронарной недостаточности уже были ранее, неплохо иметь дома кислородный баллон. Во время приступа кислородом дышат через влажную марлю, чтобы не пересушить слизистые.
Важно: Если скорая помощь задерживается, до ее приезда допускается рассасывать по таблетке Нитроглицерина с интервалом 5-10 минут (не более 3 штук). На фоне их приема часто развивается синдром мозгового обкрадывания: кружится голова, темнеет в глазах, сужаются зрачки, появляются позывы к рвоте. Эти явления временные, но больному при их возникновении лучше лечь.
Медикаментозная терапия
Комплексное лечение хронической коронарной недостаточности проводится по нескольким направлениям.
1. Устранение факторов риска. С этой целью корректируют образ жизни в сфере питания и нагрузок, дают рекомендации для посещения санаториев нужного профиля, лечат основные заболевания – диабет, гипертонию, алкозависимость.
2. Специальное лечение. Оно включает антиангинальные средства для предупреждения и купирования стенокардии, а также препараты от нарушения сердечного ритма.
3. Дополнительная терапия. В нее входят антикоагулянты для разжижения крови, гиполипидемические препараты (снижающие уровень холестерина), средства от сердечной недостаточности.
Все медикаменты, назначаемые больным со слабым коронарным кровообращением, делятся на 5 групп.
- Для расширения сосудов – группа нитратов (Сустак, Нитросорбит, Нитромак Ретард, во время приступов — Нитроглицерин), Дипридамол (Курантил), Лидофлазин, Верапамил, Карбокромен (Интенсаин, Интенкордин).
- Для воздействия на адренергетическую иннервацию сердечной мышцы – Ниаламид (Ипразид), Анаприлин (Индерал, Обзидиан), Амиодарон, Нонахлазин (Оксифедрин).
- Антибрадикининовые препараты для устранения отеков и набухания сосудов при атеросклерозе – Ангинин (Пармидин, Продектин);
- Анаболики назначают в малых дозах для ускорения липидного обмена и уменьшения бляшек – Феноболин, Ретаболил, Метандростенолол, Неробол.
- Дополнительные средства (противогистаминные, антитиреоидные, седативные) – Гепарин, Метилурацил, Пиридинол-глиоксилат.
Медикаменты 4 и 5 групп играют в лечении вспомогательную роль, назначаются в индивидуальном порядке, их подбор зависит от предрасполагающих заболеваний.
Хирургические операции
Острая форма недостаточности коронарного кровообращения требует обязательной госпитализации в кардиологический центр, поскольку очень велика вероятность внезапной смерти. Лечение в острой фазе чаще всего предполагает хирургическое вмешательство с предварительной тромболитической терапией. По результатам обследования может быть проведен один из видов хирургической коррекции коронарных сосудов.
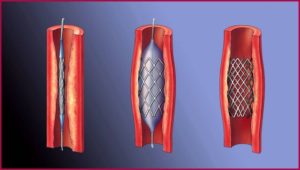
- Комбинация стентирования и ангиопластики. Через бедренную артерию вводят балонный катетер с металлической пружинкой (стентом) на конце и перемещают его в коронарную артерию. Там баллон надувается, раздвигает просвет сосуда и вдавливает в него стент, становящийся каркасом для стенки коронара.
- Шунтирование. Поддерживая нужный режим работы сердца с помощью аппарата искусственного кровообращения, формируют новые русла циркуляции крови (шунты) – в обход закупоренного или суженного просвета. Роль шунта обычно играет предварительно вырезанный участок вены голени. С одной стороны этот материал подшивают к аорте, а другой конец – к коронарной артерии.
 Постановка шунта в сосуд
Постановка шунта в сосуд
Обратите внимание: Вероятность аллергической реакции на металлический стент невелика, осложнений после операции практически не бывает.
Коррекция образа жизни
При первых симптомах заболевания следует исключить негативные внешние факторы, провоцирующие прогрессирование болезни. Чтобы комплексная терапия была успешной, медики рекомендуют скорректировать образ жизни следующим образом:
- обеспечить сбалансированное питание;
- отказаться от курения, минимизировать употребление алкоголя;
- постараться обходиться без стрессов;
- заниматься физкультурой;
- регулярно замерять артериальное давление;
- выдерживать оптимальный индекс массы тела.
Понравилась статья?
Сохраните ее!
Остались вопросы? Задавайте их в комментариях!
Острая коронарная недостаточность – это несоответствие между потребностью сердца в кислороде и его поступлением по коронарным сосудам. Это приводит к нарушению функций органа, развитию инфаркта миокарда и внезапной смерти больного. Поэтому при первых проявлениях необходимо вызывать скорую помощь. При своевременном купировании приступа есть шансы на выживание.
Особенности патологии, опасность
Дефицит необходимых компонентов при коронарной недостаточности возникает внезапно. Так как во время работы сердце тратит большое количество энергии, то резервы быстро исчерпываются и недостаток кислорода приводит к гибели клеток. Мертвые ткани не могут выполнять свои функции. Нахождение очага некроза на пути проводящей системы вызывает аритмию. При гибели большого количества клеток нарушается сократительная функция сердца, из чего можно сделать вывод, что при острой коронарной недостаточности существует вероятность внезапной остановки сердца.
На протяжении первых нескольких минут от развития патологии оценивают уровень снижения кровотока. Если первая помощь не была оказана сразу, то все заканчивается летальным исходом. Также при патологическом процессе возможны такие осложнения:
- ожог кожного покрова во время дефибрилляции;
- повторное развитие асистолии и фибрилляции желудочков;
- искусственная вентиляция легких иногда приводит к переполнению желудка воздухом;
- интубация трахеи может закончиться бронхоспазмом;
- при внутрисердечных инъекциях повреждаются артерии;
- развивается метаболический и дыхательный ацидоз;
- возможна гипоксическая кома.
Тяжесть осложнений зависит от своевременности и правильности оказания первой помощи.
Причины возникновения
Развитие коронарной недостаточности происходит при нарушении тока крови в венечных сосудах или в связи с повышенной работой сердца.
Сбои кровообращения происходят, если артерии поражены атеросклерозом, произошел спазм, развиваются воспалительные или травматические изменения внутреннего слоя сосудов.
Повышение нагрузки на сердечную мышцу происходит:
- если человек переживает стресс, во время которого происходит выброс адреналина;
- при высокой температуре тела и анемии, вызывающих увеличение частоты сокращений сердца;
- при гипертонической болезни;
- в связи с различными пороками, сопровождающимися стенозом клапанов и ухудшающими нормальное движение крови;
- при заболеваниях инфекционного происхождения.
Обычно острая форма коронарной недостаточности возникает при ишемической болезни, но иногда ее развитие связано с:
- закупоркой легочной артерии тромбом;
- тампонадой, вызванной скоплением жидкости в перикарде;
- разрывом аневризмы аорты;
- ушибом и разрывом сердца.
Коронарная недостаточность может протекать в разных формах.
Острая
При этом патологическом состоянии происходит резкий спазм сосудов, обеспечивающих поступление крови к миокарду. Спазм может произойти при чрезмерных нагрузках или в состоянии покоя.
Развитие приступа происходит, когда в ткани сердца не поступает достаточное количество кислорода. При этом продукты окисления не выводятся из организма, и происходит их накопление. Выраженность приступа зависят от:
- реакции стенок поврежденной артерии;
- области и обширности атеросклеротического процесса;
- раздражающей силы.
Появление приступа ночью во время отдыха говорит о тяжелом поражении сосудов. Больные при этом страдают от внезапной боли, которая беспокоит в течение 20 минут и распространяется на левую часть тела.
Хроническая
Хроническая коронарная недостаточность возникает при стенокардии и атеросклерозе. Ее развитие происходит в несколько стадий:
- Для начальной характерно возникновение приступов стенокардии при психоэмоциональных или физических нагрузках.
- Выраженная стадия отличается учащением и повышением интенсивности приступов, которые возникают при средней физической активности.
- При коронарной недостаточности тяжелой степени боли беспокоят даже в состоянии покоя. Также наблюдается нарушение ритма сердца. Сосуды все больше сужаются, что приводит к ухудшению состояния больного.
При длительном нарушении обменных процессов атеросклеротические бляшки на стенках артерий будут покрываться новыми отложениями, что существенно уменьшит приток крови к сердечной мышце. Отсутствие терапии приводит к смерти.
Внезапная смерть
Так называют состояние, при котором летальный исход наблюдается у человека с патологией сердечно-сосудистой системы, когда его состояние было стабильным.
При острой коронарной недостаточности внезапная смерть причины имеет в виде ишемической болезни сердца, в том числе и ее бессимптомное течение. Пациент гибнет от асистолии и фибрилляции желудочков. При осмотре видно, что кожа обрела бледно-серый оттенок, снизилась ее температура, зрачки постепенно расширяются, определить пульс и тоны сердца невозможно, дыхание агональное. Через несколько минут дыхание прекращается и наступает смерть.
Симптомы и диагностические признаки
Отличительной особенностью состояния является внезапное появление. Пациент может чувствовать себя удовлетворительно и резко появляются такие симптомы:
- Жгучие и давящие загрудинные боли.
- Нарушение ритма сердца, что связано с электрической нестабильностью миокарда, характерной для коронарной недостаточности. Самой опасной является фибрилляция желудочков. Она полностью прекращает деятельность органа и требует срочной помощи.
- Потеря сознания. Это связано с ухудшение кровоснабжения других органов.
- При этом наблюдается побледнение кожного покрова, посинение губ и конечностей.
- В альвеолах скапливается жидкость, из-за чего отекают легкие. При этом наблюдается шумное и свистящее дыхание, изо рта выделяется розовая пена, одышка усиливается в лежачем положении.
Чтобы определить острую коронарную недостаточность проводят:
- электрокардиограмму, которая показывает изменения в толще миокарда, регистрирует нарушения ритма;
- УЗИ сердца для определения пороков, изменения размеров камер, аневризмы, жидкости в перикарде;
- коронарографию для объективной оценки состояния венечных сосудов.
Если есть показания, могут применяться и другие диагностические методики.
Лечение острой коронарной недостаточности
Острая коронарная недостаточность – это одна из основных причин внезапной смерти. Если вовремя обратиться за помощью, благодаря современным методикам, можно устранить причину приступа. Полностью вылечить человека невозможно, так как атеросклероз неизлечим.
Ангиопластика и стентирование
В ходе ангиопластики осуществляют восстановление кровотока по коронарным артериям. Для этого в место сужения сосуда устанавливают специальный баллон, который раздувается и расширяет просвет. После этого на его место ставят стент, который будет поддерживать артерию открытой.
Тромболитическая терапия
Во время тромболизиса в вену вводят лекарственные средства, которые способствуют растворению тромба, который сузил или перекрыл просвет артерий. Это нормализует приток крови к сердечной мышце. Лечение проводят с помощью Альтеплазы, Стрептокиназы и других препаратов.
Шунтирование коронарных артерий
 При шунтировании проводят замену пораженной артерии нормальным сосудом, который берут из грудной клетки или конечностей. С его помощью создаются обходные пути для тока крови, минуя место сужения или блокировки артерии.
При шунтировании проводят замену пораженной артерии нормальным сосудом, который берут из грудной клетки или конечностей. С его помощью создаются обходные пути для тока крови, минуя место сужения или блокировки артерии.
Операция возможна только при рассечении грудной клетки по срединной линии, поэтому считается радикальным хирургическим вмешательством.
Медикаментозная терапия
Острую коронарную недостаточность лечат также различными медикаментами. Подбором подходящего варианта занимается врач. Применение препаратов осуществляют для:
- уменьшения риска инфаркта миокарда, стенокардии, инсультов, сердечной недостаточности;
- облегчения клинической картины;
- улучшения качества жизни;
- уменьшения необходимости в медицинской помощи;
- увеличения продолжительности жизни больного.
В случае развития острого приступа коронарной недостаточности прибегают к использованию:
- Наркотических обезболивающих средств в виде Морфина, Промедола, Омнопона.
- Антиагрегантов. Под влиянием этих лекарственных средств можно добиться снижения риска формирования тромбов, угнетая способность тромбоцитов склеиваться. Самый популярный антиагрегант это Ацетилсалициловая кислота.
- Антикоагулянтов, снижающих свертываемость крови. Такого эффекта добиваются Гепарином, Эноксапарином и Фондапаринуксом.
- Ингибиторов ангиотензинпревращающего фермента. Они способствуют расширению сосудов, уменьшению артериального давления, снижению нагрузки на сердце. С помощью этих средств улучшается работа сердца, и увеличиваются шансы на благоприятный исход в случае с внезапным инфарктом миокарда.
- Блокаторов рецепторов ангиотензина. Их могут назначать вместо ингибиторов ангиотензинпревращающего фермента, если человек их плохо переносит. Обе группы препаратов обладают похожим действием.
- Бета-блокаторов. Они способствуют замедлению сердечного ритма, уменьшению артериального давления и снижению риска инфаркта миокарда.
- Статинов. Под их влиянием снижается содержание холестерина в крови, что позволяет избежать приступа острого нарушения кровообращения в миокарде или головном мозге. Они также способствуют стабилизации атеросклеротических бляшек, что позволяет избежать их разрыва.
- Нитратов. Под их влиянием происходит расширение коронарных артерий и улучшение кровоснабжения сердца. С их помощью можно предотвратить или устранить проявления приступа стенокардии. Известным препаратом этой групп является Нитроглицерин.
Изменение образа жизни
Коронарная недостаточность – это опасная проблема. Если человек пережил острый приступ, то необходимо приложить все усилия, чтобы избежать его повторения. Кроме употребления медикаментов, для этих целей вносят изменения в привычный образ жизни. Больной должен:
- Отказаться от курения и употребления спиртных напитков.
- Правильно питаться. В рационе должны присутствовать овощи, фрукты, цельнозерновые продукты.
- Соблюдать нормальную физическую активность.
- Следить за показателями артериального давления.
- Контролировать массу тела.
- Избегать негативного влияния на организм стрессов.
Прогноз
Прогноз зависит от вида и тяжести заболевания. В случае крупноочагового инфаркта 25% больных гибнут от приступа в течение нескольких минут. Если скорая помощь успела вовремя, есть шансы на выживание. В медучреждении выживают до 80% больных. Большая часть из них могут прожить еще около пяти лет. Вероятность десятилетней выживаемости ниже, но все же существует. Если возник приступ мелкоочагового инфаркта и нестабильная стенокардия, то прогноз лучше, но на протяжении жизни нужно принимать лекарства и соблюдать режим.
Профилактика
При острой коронарной недостаточности существует высокая вероятность смерти. Поэтому необходимо пытаться предотвратить развитие патологии. Для этого следует избегать болезней, способных нарушить состояние венечных артерий, а также не допускать влияния состояний, которые перегрузят сердечную мышцу.