Содержание:
 Сегодня трудно найти человека, который бы не знал, что такое ВСД. Вегетососудистая дистония (ВСД) – комплекс вегетативных нарушений, при которых сосуды частично или полностью теряют способность нормальной реакции на какие-либо раздражители и могут непроизвольно расширяться либо сужаться. В этой статье подробно описано: что это такое – сосудистая дистония, как лечить данное заболевание, а также как его можно диагностировать.
Сегодня трудно найти человека, который бы не знал, что такое ВСД. Вегетососудистая дистония (ВСД) – комплекс вегетативных нарушений, при которых сосуды частично или полностью теряют способность нормальной реакции на какие-либо раздражители и могут непроизвольно расширяться либо сужаться. В этой статье подробно описано: что это такое – сосудистая дистония, как лечить данное заболевание, а также как его можно диагностировать.
ВСД не входит в Международную классификацию болезней, но часто выставляется пациентам кардиологами, терапевтами, неврологами и широко встречается в медицине, преимущественно постсоветской. Сосудистая артериальная дистония не является самостоятельным диагнозом – врачами она рассматривается как следствие заболеваний эндокринной системы, патологических изменений ЦНС, поражений сердца и некоторых психических расстройств. Поэтому многие из них вполне обоснованно считают, что нужно выявлять причину, а не указывать на последствия ВСД. Более того, многие врачи и ученые утверждают, что диагноз “ВСД” ставят тогда, когда просто не могут обнаружить существующее заболевание, которое приводит к появлению описываемых пациентов симптомов.
Под ВСД подразумевают комплексное нарушение таких физиологических процессов, как регуляция артериального давления и теплоотдача. При этом заболевании у пациента могут без видимых причин расширяться или сужаться зрачки и нарушаться кровообращение в тканях, у некоторых больных встречаются проблемы с выработкой инсулина и адреналина.
Причины вегето сосудистой дистонии
Синдромы ВСД могут быть вызваны следующими причинами:
- поражения ЦНС;
- энцефалопатия и нарушения в работе ствола мозга и гипоталамуса;
- сахарный диабет, гипотиреоз и другие заболевания эндокринной системы;
- гормональная перестройка организма (в подростковом возрасте, во время беременности, при климаксе);
- черепно-мозговые травмы;
- шейный остеохондроз;
- хронические заболевания сердечно-сосудистой системы (тахикардия, брадикардия, аритмия, пороки сердца и пр.);
- хронические инфекции;
- заболевания желудочно-кишечного тракта;
- переутомление и регулярная нехватка сна;
- стрессы и повышенная нервозность;
- индивидуальные качества человека – повышенная тревожность, чрезмерное переживание о собственном здоровье и пр.;
- наличие вредных привычек – алкоголизм, никотиновая и наркотическая зависимость;
- психические расстройства.
Иногда даже резкая смена климата входит в причины ВСД.
Развитие вегетососудистой дисфункции возможно и у грудных детей вследствие патологий, возникших в период формирования плода и родовых травм. В этом возрасте ВСД сопровождается нарушениями желудочно-кишечного тракта (метеоризм, диарея, частые срыгивания, плохой аппетит), повышенной капризностью (иногда для детей характерна высокая нервная возбудимость) и неустойчивостью иммунитета к простудным заболеваниям.
Факторы риска вегетососудистой дистонии
 Первые признаки вегето сосудистой дистонии обычно проявляются в детском или юношеском возрасте. По одним источникам, данное расстройство широко распространено и встречается у 80% населения, по другим – встречается у 32-38% пациентов, обратившихся к врачу с жалобами на состояние сердечно-сосудистой системы. У женщин признаки ВСД встречаются в 3 раза чаще, чем у мужчин.
Первые признаки вегето сосудистой дистонии обычно проявляются в детском или юношеском возрасте. По одним источникам, данное расстройство широко распространено и встречается у 80% населения, по другим – встречается у 32-38% пациентов, обратившихся к врачу с жалобами на состояние сердечно-сосудистой системы. У женщин признаки ВСД встречаются в 3 раза чаще, чем у мужчин.
Эти цифры, конечно же, явно преувеличены, ведь такой диагноз устанавливают лишь в постсоветских странах, а европейские и американские врачи никогда и не слышали о существовании такой распространенной “болезни”. Более того, даже у разных отечественных врачей частота постановки диагноза вегето сосудистой дистонии отличается в разы.
Таким различиям способствует как отсутствие четких диагностических критериев, так и отрицание многими молодыми специалистами, получившими доступ к источникам знаний “западной” медицины, самого существования этой болезни.
К группе риска можно отнести следующие категории населения:
- подростки, беременные женщины, женщины климаксного возраста (из-за гормональной перестройки организма);
- люди, род деятельности которых тесно связан с постоянными переездами;
- люди с «сидячим» образом жизни и небольшой физической активностью;
- пациенты с хроническими заболеваниями;
- проживающие в условиях постоянного психологического дискомфорта;
- люди, имеющие наследственную предрасположенность к сосудистой дистонии (при ее наличии у кого-либо из членов семьи).
В егетативная дистония может появиться в любом возрасте.
Симптомы вегетососудистой дистонии
 Пациенты, имеющие такую патологию как вегетососудистая дисфункция, часто могут жаловаться на характерные для многих заболеваний симптомы: упадок сил, нарушение сна, частые головокружения, иногда переходящие в обмороки, боли в области сердца, больного может бросать то в жар, то в холод. При ВСД симптомы могут быть самыми разносторонними, но практически всегда они многочисленны.
Пациенты, имеющие такую патологию как вегетососудистая дисфункция, часто могут жаловаться на характерные для многих заболеваний симптомы: упадок сил, нарушение сна, частые головокружения, иногда переходящие в обмороки, боли в области сердца, больного может бросать то в жар, то в холод. При ВСД симптомы могут быть самыми разносторонними, но практически всегда они многочисленны.
Основные симптомы ВСД и у взрослых, и у детей одинаковы. Кроме вышеперечисленных, пациенты с этим заболеванием могут выражать следующие жалобы:
- онемение некоторых конечностей;
- периодическое ощущение «комка» в горле;
- чувствительность организма к погодным условиям и перепадам температур;
- часто появляющийся герпес на губах;
- депрессивные состояния, появляющиеся внезапно и без видимых причин;
- рассеянность и проблемы с памятью;
- вялость и постоянная сонливость;
- нарушение аппетита (вплоть до анорексии или булимии);
- боли спины и в области конечностей;
- одышка.
Многие больные, столкнувшиеся с синдромом вегетососудистой дистонии, проявление вегетативной дисфункции могут принимать за индивидуальные особенности своего организма.
Классификация вегетососудистой дистонии
Для вегетососудистых дисфункций не разработана единая общепринятая классификация, но их можно отличить по некоторым критериям.
В зависимости от распространенности вегетативных расстройств, можно выявить следующие виды ВСД:
- местная (локальная) дистония: нарушения наблюдаются в работе одного органа;
- системная дистония: расстройства имеются в одной системе органов (например, сердечно-сосудистой);
- генерализированная дистония: нарушена работа двух и более систем органов.
Различить типы ВСД можно и по степени выраженности симптомов:
- латентная дистония – заболевания проявляет себя только после появления факторов-раздражителей (стресс, волнение и пр.);
- пароксизмальная дистония – при данном варианте заболевания, приступы появляются внезапно, иногда с определенной периодичностью;
- перманентная дистония – заболевание, при котором некоторые нарушения (например, холодные руки из-за проблем с терморегуляцией) проявляются постоянно.
В зависимости от проявления симптоматики, можно выделить следующие типы вегетососудистой дистонии:
- ВСД с преобладанием симпатических эффектов;
- ВСД с преобладанием парасимпатических эффектов;
- смешанная ВСД.
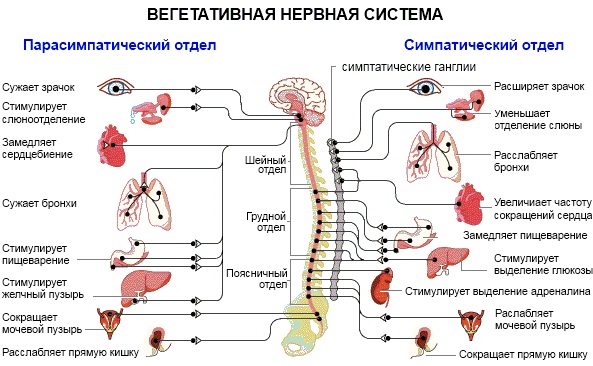
 Симпатическая система отвечает за реакцию организма на стрессовые раздражители. Ее активность может вызвать учащение пульса, расширение зрачков, артерий мозга и половой системы, уменьшение слюноотделения, подавление ферментов, отвечающих за переваривание пищи и другие нарушения.
Симпатическая система отвечает за реакцию организма на стрессовые раздражители. Ее активность может вызвать учащение пульса, расширение зрачков, артерий мозга и половой системы, уменьшение слюноотделения, подавление ферментов, отвечающих за переваривание пищи и другие нарушения.
Парасимпатическая может оказывать на системы органов как возбуждающее, так и замедляющее действие. Принцип ее работы противоположен симпатической системе.
Вегетососудистые патологии можно классифицировать и по природе их происхождения. Специалисты выделяют первичную дистонию, обусловленную наследственностью или конституционными особенностями организма, и вторичную – появившуюся в результате каких-либо патологических изменений в организме человека. Кроме того, заболевание можно разделить по тяжести проявлений вегето сосудистой дистонии на легкую, среднетяжелую и тяжелую.
Классификация согласно локализации всех симптомов
Классификация вегетативных дисфункций в зависимости от локализации всех симптомов ВСД многими специалистами считается основной: вегетативная система несет ответственность практически за большинство процессов жизнедеятельности человеческого организма.
- Сердечно-сосудистые вегетативные дистонии
Для данной системы различают следующие виды сосудистых дисфункций:
- Кардиальный вид ВСД. Характеризуется нарушениями сердцебиения. При данной вегетососудистой дистонии пациенты жалуются на постоянную нехватку воздуха, тахикардию, боль или дискомфорт в области сердца, у них может наблюдаться дыхательная аритмия и учащаться пульс. ЭКГ никаких изменений не показывает, даже при яркой симптоматике.
- Гипотензивный вид ВСД. Определяется слабостью организма, его повышенной утомляемостью, у пациентов встречаются частые приступы мигрени, иногда бывают предобморочные состояния. О гипотонической вегетососудистой дистонии в первую очередь может говорить понижение артериального давления до показателей менее 120/90 мм рт. ст., бледность кожи и изменения со стороны глазного дна.
- Гипертензивный вид ВСД. Как и при гипотензивной сосудистой дистонии, при данном виде вегетативных нарушений у пациентов встречаются частые головные боли и повышенная утомляемость. Характеризуется повышением АД до показателей артериальной гипертензии. Симптоматика чаще всего проявляется при повышенных физических нагрузках.
- Вазомоторный вид ВСД. Определяется патологическими измениями нервных волокон, отвечающих за расширение и сужение стенок сосудов. У пациентов с данным заболеванием, кроме частых головных болей и нарушений сна, возможны частые приливы крови к лицу (за счет которых заметны сильное выступление вен), тревожные состояния и охлаждение конечностей.
- ВСД смешанного типа. Может сопровождаться комплексом из некоторых перечисленных выше вегетативных нарушений одновременно.
- Вегетативные дистонии, связанные с нарушениями дыхательной системы
При респираторной ВСД наблюдаются нарушения со стороны органов дыхания с соответствующей симптоматикой: одышка, ощущение нехватки воздуха, ощущение приступов удушья при попытке сделать полный вдох и т. д.
Течение ВСД данного типа у пациентов ярко выражается жалобами со стороны работы желудочно-кишечного тракта и мочевыводящей системы: рвота, диарея, тошнота, газообразования, приступы отрыжки, пониженный обмен веществ, учащенное мочеиспускание, частые болевые ощущения в нижней части живота.
- ВСД, связанные с нарушением работы вегето-висцеральной системы
Нарушения вегето-висцеральной системы будут сопровождаться нарушениями в работе терморегуляции: повышенная потливость, ознобы, внезапные, иногда меняющие друг друга ощущения холода и жара, а также беспричинные подъемы температуры.
Неудовлетворительная работа вестибулярного аппарата (частые головокружения, приступы укачивания) с частыми приступами предобморочного состояния может также говорить о наличии у человека ВСД.
Осложнения вегетососудистой дистонии
 Чем опасна ВСД? Прогноз протекания вегетососудистой дистонии в большинстве случаев непредсказуем. У половины пациентов с данным нарушением периодически встречаются вегетососудистые кризы – особое состояние, при котором симптомы заболевания выражаются особенно сильно.
Чем опасна ВСД? Прогноз протекания вегетососудистой дистонии в большинстве случаев непредсказуем. У половины пациентов с данным нарушением периодически встречаются вегетососудистые кризы – особое состояние, при котором симптомы заболевания выражаются особенно сильно.
Кризы при ВСД обычно появляются при умственном или физическом перенапряжении, резкой смене климата и некоторых заболеваниях в острой стадии. У взрослых кризы при вегетососудистой дистонии встречаются в 50% случаев. Кризы, характерные для ВСД можно подразделить на симпатоадреналовые, вагоинсулярные и смешанные.
Симпатоадреналовый криз возникает из-за резкого выброса адреналина в кровь. Данное патологическое состояние начинается с сильной головной боли, повышения частоты сердечных сокращений и чувства боли в области сердца. Чем еще опасна вегето сосудистая дистония – у пациента в таком состоянии возможно превышение нормальных показателей артериального давления, повышение температуры тела до субфебрильных значений (37-37,50), озноб и тремор – дрожание конечностей. Заканчивается симпатоадреналовый криз так же неожиданно, как и начинается. После его исчезновения пациенты обычно испытывают чувство слабости и бессилия, у них увеличивается образование мочи.
Симптомы вагоинсулярного криза во многом противоположны симпатоадреналовым эффектам. При его появлении у пациентов увеличивается выброс инсулина в кровь, вследствие чего понижается уровень глюкозы в крови (у больных сахарным диабетом такое понижение может достигать гипогликемических, т.е. опасных для жизни величин).
Вагоинсулярный криз сопровождается замиранием сердца, головокружением, нарушениями сердечного ритма, затрудненностью дыхания и приступами удушья, возможны возникновение брадикардии и артериальной гипотензии. Для данной патологии характерны такие жалобы, как повышенная потливость, покраснение лица, слабость и потемнение в глазах. В период инсулярного криза увеличивается сокращение стенок кишечника, появляются газообразования и диареи, у некоторых больных могут возникать позывы к дефекации. Окончание данного острого периода ВСД, как и в случае с симпатоадреналовым кризом, сопровождается повышенной усталостью больного.
При смешанных кризах активируются оба отдела вегетативной системы – в таком случае пациент будет испытывать симптомы и симпатоадреналового, и инсулярного криза.
Диагностика вегетососудистой дистонии
 ВСД трудно поддается диагностике, так как ее симптомы многообразны и во многих аспектах даже субъективны. Комплексная инструментальная диагностика ВСД (УЗИ, ЭКГ и пр.) обычно используется не для подтверждения самой вегетососудистой дистонии, а для исключения вероятности наличия у пациента других заболеваний.
ВСД трудно поддается диагностике, так как ее симптомы многообразны и во многих аспектах даже субъективны. Комплексная инструментальная диагностика ВСД (УЗИ, ЭКГ и пр.) обычно используется не для подтверждения самой вегетососудистой дистонии, а для исключения вероятности наличия у пациента других заболеваний.
Кроме того, при наличии каких-либо симптомов ВСД рекомендуются консультации кардиолога, невролога и эндокринолога, поскольку симптоматика вегетативных нарушений и заболеваний сердечно-сосудистой, нервной и эндокринной систем во многом схожи. В зависимости от жалоб пациента, ему также может быть необходим осмотр гастроэнтеролога, окулиста, отоларинголога, уролога, гинеколога, психиатра и других специалистов.
Для диагностики самой вегето сосудистой дистонии используется оценка вегетативного тонуса – уровня функции того или иного органа в состоянии покоя (в случае, указанном в примере – сердца).
Определить его можно с помощью специального индекса Кердо, который рассчитывается по формуле: Индекс Кердо = (1 – диастолическое АД/частота сердеченых сокращений)*100.
Если итоговое число получилось положительным, можно говорить о более развитом симпатическом влиянии на сердце, отрицательный результат может означать парасимпатические нарушения. В идеале индекс Кердо должен быть равен нулю – это говорит о том, что вегетативные нарушения у обследуемого отсутствуют.
Существует еще один простой способ диагностики ВСД. Больному задаются вопросы, требующие только положительного или отрицательного ответа (например, «Чувствительны ли вы к погодным условиям?») В зависимости от ответов, опрашиваемому начисляются баллы, и если их сумма будет превышать определенное число, можно говорить о наличии у пациента вегетососудистой дистонии.
Лечение вегетососудистой дистонии
 Лечение ВСД у взрослых и детей в большинстве случаев будет проходить по одинаковому сценарию. При терапии вегето сосудистой дистонии в основном используются немедикаментозные методы терапии, но, несмотря на это больной должен находиться под контролем терапевта, невролога, эндокринолога или психиатра. Вылечить вегетососудистую дистонию полностью возможно, но этот процесс займет продолжительное время.
Лечение ВСД у взрослых и детей в большинстве случаев будет проходить по одинаковому сценарию. При терапии вегето сосудистой дистонии в основном используются немедикаментозные методы терапии, но, несмотря на это больной должен находиться под контролем терапевта, невролога, эндокринолога или психиатра. Вылечить вегетососудистую дистонию полностью возможно, но этот процесс займет продолжительное время.
Общие методы лечения вегетативных нарушений подразумевают проведение следующих мероприятий:
- нормализация режима труда и отдыха;
- устранение психоэмоциональных раздражителей;
- умеренные физические нагрузки;
- рациональное и регулярное питание;
- периодическое прохождение санитарно-курортного лечения ВСД.
При ВСД могут быть показаны витамины, фитотерапия. Больным с вегетативными сосудистыми нарушениями будут полезны курсы массажа и физиотерапии. Физиотерапевтическое лечение дистонии зависит от типа ВСД. Если немедикаментозное лечение вегето сосудистой дистонии не оказывает достаточного эффекта, пациенту индивидуально подбираются лекарственные препараты.
Для снижения активности вегетативных реакций используются седативные препараты, антидепрессанты, транквилизаторы и ноотропные средства. Препараты группы β-адреноблокаторов (например, анаприлин) назначают для уменьшения проявления симпатических эффектов, а растительные адаптогены (элеутерококк, женьшень и пр.) – ваготонических.
При тяжелых вегетосудистых кризах пациенту может потребоваться инъекционное введение нейролептиков, транквилизаторов, β-адреноблокаторов и атропина.
Пациенты с ВСД нуждаются в периодической плановой госпитализации (один раз в 3-6 месяцев), особенно в весенние и осенние периоды.
Профилактические мероприятия при вегето сосудистой дистонии
Профилактика ВСД заключается в достижении высокого уровня выносливости организма и повышения его адаптивных возможностей. Кроме того, для предотвращения данного заболевания, центральная нервная система должна обладать высоким уровнем саморегуляции. Этого можно добиться при отказе от вредных привычек, регулярными физическими и интеллектуальными нагрузками и своевременным посещение врачей с целью раннего обнаружения каких-либо заболеваний.
Симптомы ВСД — нестабильность артериального давления
Для лечения гипертонии наши читатели успешно используют ReCardio. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
 Нестабильность артериального давления является одним из многочисленных симптомов ВСД.
Нестабильность артериального давления является одним из многочисленных симптомов ВСД.
Артериальное давление при ВСД не бывает повышено постоянно, так как если оно стабильно сохраняется выше нормы, то это уже гипертоническая болезнь, а не ВСД.
Чаще всего подъемы артериального давления (АД) выявляются случайно при медосмотрах, при этом пациент не предъявляет никаких жалоб. Цифры АД при этом обычно пограничные и редко бываю выше 150-160/100 мм.рт.ст.
Для того чтобы отличить гипертонию от гипертензии при ВСД, существует так называемая проба с задержкой дыхания, которую Вы можете провести самостоятельно. Для этого нужно измерять артериальное давление в покое, а потом при задержке дыхания. Если при задержке дыхания АД будет выше на 20-25 мм.рт.ст. от исходного, то это будет свидетельствовать в пользу ВСД. Но только на основании этого теста диагноз не устанавливается.
Как уже говорилось, повышение давления при ВСД часто остается незамеченным пациентом, однако в ряде случаев даже давление 140/90 мм.рт.ст. приводит к развитию симптомов. Обычно беспокоит головная боль. Однако не зависимо от уровня давления страдает качество жизни пациента. Постоянный дискомфорт способствует еще большей активации и без того возбужденной нервной системы, и, образно говоря, подливает масло в огонь.
Нужно сказать, что иногда активация нервной системы достигает критического порога, что выливается в такое состояние как симпатоадреналовый криз.
Нужно сказать, что при вегетососудистой дистонии может возникать не только подъем артериального давления, а еще и его снижение – гипотония, причем если для гипертензии основным механизмом подъема давления является усиленная работ сердца, то для гипотензии – это расширение периферических сосудов. Гипотензия обычно проявляется слабостью, сонливость реже легким головокружением.
Гипертензивная болезнь с преимущественным поражением сердца
Гипертония или гипертензия — главный признак, который сопровождает дисфункцию сердца или сосудов. Гипертензивная болезнь с преимущественным поражением сердца считается самым тяжелым осложнением, при котором мощность работы сердца снижается, и кровь проходит через его камеры намного медленнее. Это приводит к недостаточному питанию органа кислородом и питательными веществами. Как распознать первые симптомы гипертонии? К кому обратиться за помощью? Ответы на вопросы помогут уберечься от нежелательных последствий.

Гипертоническая болезнь: причины и симптомы
Гипертония означает, что показатели кровяного давления повышены, но при этом люди могут не подозревать о ее наличии вплоть до появления первичной симптоматики сердечной недостаточности. Не зря ГБ считается основной причиной сердечных заболеваний, которые приводят к летальному исходу. Даже на ранней стадии болезни люди обладают высокой трудоспособностью при разного рода физических нагрузках, что указывает на скрытность гипертонии.
При наличии гипертонии давление крови на сосуды выше нормы, и когда сердце качает кровь в данных условиях, со временем оно становится больше в размерах. При этом левая сердечная мышца становится шире и плотнее. Как правило, ГБ не делят на стадии, но прогресс развития можно установить исходя из этапов, описанных в таблице.
| Колющая, давящая |
| Локализация на небольшом участке (нижней части спины, шее, между ребер) |
| Сопровождается повышением температуры, ознобом |
| Усиливается при движении или физических нагрузках |
| Имеет внезапный характер, не проходит при смене позы тела |
| Причина — стрессовые ситуации |
| Отдает в спину или верхний отдел кишечника |
| Затрагивает правую часть грудной клетки |
| Сопровождается потерей сознания, изменением цвета кожных покровов |
| Продолжается длительное время |
| Купируется нитратами |
| Наличием тахикардии, скачками артериального давления, одышкой |
 Ожирение является причиной развития гипертонической болезни.
Ожирение является причиной развития гипертонической болезни.
 У больных гипертонией наблюдается увеличение печени.
У больных гипертонией наблюдается увеличение печени. Часто головные боли и боли в сердце являются признаками гипертонической болезни.
Часто головные боли и боли в сердце являются признаками гипертонической болезни. Выбор препаратов для лечения повышенного давления осуществляет врач индивидуально для каждого пациента.
Выбор препаратов для лечения повышенного давления осуществляет врач индивидуально для каждого пациента.
 Как часто за свою врачебную практику приходилось слышать о сердечном кашле.… К счастью, в подавляющем большинстве случаев заболевание сердца к этому симптому не имело никакого отношения. Порой даже кажется, что этот сердечный кашель вообще выдумка, позволяющая списать кашель неясного происхождения на сердце и отправить больного к кардиологу, особенно если у пациента есть хоть какой-нибудь маломальский кардиологический диагноз.
Как часто за свою врачебную практику приходилось слышать о сердечном кашле.… К счастью, в подавляющем большинстве случаев заболевание сердца к этому симптому не имело никакого отношения. Порой даже кажется, что этот сердечный кашель вообще выдумка, позволяющая списать кашель неясного происхождения на сердце и отправить больного к кардиологу, особенно если у пациента есть хоть какой-нибудь маломальский кардиологический диагноз.

