Содержание:
Содержание статьи
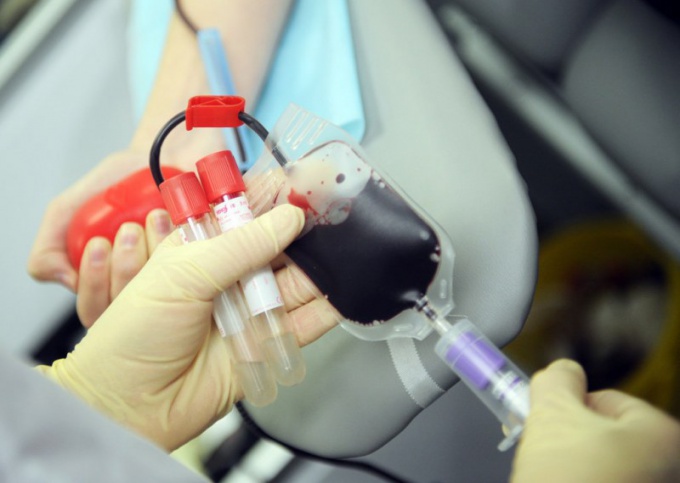
Процедуры сдачи донорской крови и одного из ее важнейших компонентов — плазмы — различаются между собой с точки зрения процесса забора и влияния на организм человека. Однако для обеих процедур существуют определенные ограничения в отношении частоты сдачи донорского материала.
Сдача донорской крови
За одну сдачу у донора обычно изымают около 450 миллилитров крови. Это достаточно серьезный удар для организма, поэтому донору необходимо время, чтобы восстановить потерянные клетки крови. Кроме того, следует учитывать, что скорость такого восстановления будет различной у разных людей.
Так, действующие ограничения на количество кроводач в течение года различаются для мужчин и женщин. Мужчинам допускается сдавать цельную кровь до 5 раз в год, женщинам — до 4 раз в год. При этом помимо соблюдения общего количества посещений пунктов забора крови обыкновенно регламентируются и перерывы между последующими кроводачами.
Так, после очередной сдачи крови специалисты рекомендуют в следующий раз посещать доктора для сдачи не ранее, чем через 60 дней. При этом после того, как донор осуществил пять кроводач подряд, целесообразно сделать более длительный перерыв продолжительностью в 3-4 месяца. Это позволит не только восстановить нормальное состояние кровеносной системы организма, но и обеспечить достаточно высокие качественные характеристики донорского материала.
Сдача плазмы
Процедура сдачи плазмы несколько более сложна в сравнении со сдачей донорской крови, поэтому она обычно занимает больше времени. Так, если процесс забора крови обыкновенно требует около 10-15 минут, то забор плазмы потребует порядка 40 минут.
Это связано с тем, что в процессе забора плазмы у донора после изъятия порции цельной крови от нее отделяется плазма, а оставшиеся компоненты при помощи специального оборудования возвращаются обратно в организм донора. Это обусловливает меньшее негативное влияние на него в связи с тем, что нагрузка, связанная с последующим восстановлением, будет несколько ниже.
Соответственно, допустимая частота сдачи плазмы для донора будет более высокой в сравнении с процедурой сдачи цельной крови. Так, осуществлять сдачу донорской плазмы без вреда для организма можно от 6 до 12 раз в год. При этом после каждого донорства необходимо обеспечить перерыв достаточной длительности, который обеспечит полноценное восстановление организма. Специалисты полагают, что продолжительность такого перерыва должна составлять не менее 30 дней.
Любой начинающий донор, который готов отдавать свою кровь нуждающимся, имеет ряд принципиальных вопросов по процедуре донорства.
Как часто можно сдавать плазму и саму кровь постоянным донорам ? Чем отличается сдача плазмы, компонентов и цельной жидкой подвижной соединительной ткани внутренней среды организма? Как правильно и грамотно питаться, чтобы все заборы при донорстве были успешными? Об этом и многом другом можно узнать в нашей статье.
Как часто можно ходить на процедуру донорства?
Ответ на данный вопрос существенно зависит от типа донорства, количества забираемой крови, а также индивидуальных особенностей организма человека, который посещает эти процедуры.
Также стоит учитывать особенности организма донора и качество его питания: иногда человек плохо переносит процедуру, и длительный период времени не может прийти в себя.
При недостаточности либо же избыточности рациона питания граничные сроки восстановления крови также существенно варьируются.
Для взрослых здоровых людей, при отсутствии временных противопоказаний и заборе стандартной дозы приняты следующие общие нормы:
- Цельная кровь – не более 5 раз в год для мужчин и не более 4 раз в год для женщин;
- Компоненты крови (тромбоцитаферез, лейкоцитаферез) – 1 раз в месяц;
- Плазма – каждые 14 дней.
 Кроме вышеописанных общих параметров также стоит отметить так называемые временные противопоказания к донорству (приём алкоголя или определенных веществ, ряд болезней, синдромов, патологий, внешние факторы и т.д.). Они могут увеличить минимально возможные сроки между процедурами.
Кроме вышеописанных общих параметров также стоит отметить так называемые временные противопоказания к донорству (приём алкоголя или определенных веществ, ряд болезней, синдромов, патологий, внешние факторы и т.д.). Они могут увеличить минимально возможные сроки между процедурами.
В случае же полного запрета (гемотрансмиссивные, стойкие паразитарные, некоторые соматические заболевания, системные патологии ЖКТ, печени, почек, желчной, сердечно-сосудистой системы, отдельные синдромы и болезни эндокринного и кожного спектра, а также серьезные оперативные вмешательства, связанные с частичным удалением органов либо их трансплантацией) сдавать кровь нельзя вообще.
Чем отличается сдача плазмы и крови?
Процедуры сдачи крови плазмы существенно различаются. Так, в первом случае производят забор цельной крови, напрямую, обычно около 450 миллилитров.
 Во втором же случае, из крови извлекается лишь межклеточное вещество жидкой ткани, так называемая плазма. Она представляет собой желтоватую жидкость без форменных элементов, в которой растворены альбумины, глобулины, фиброноген, питательные вещества, гормоны, ферменты, продукты обмена и неорганика.
Во втором же случае, из крови извлекается лишь межклеточное вещество жидкой ткани, так называемая плазма. Она представляет собой желтоватую жидкость без форменных элементов, в которой растворены альбумины, глобулины, фиброноген, питательные вещества, гормоны, ферменты, продукты обмена и неорганика.
Саму плазму в процедуре донорства забирают при помощи соответствующего оборудования – кровь извлекают в закрытую систему с ёмкостью, после чего отделяют форменные элементы (аппаратным, центрифужным, мембранным либо седиментационным методом) и возвращают их в кровоток. Благодаря этому её можно сдавать гораздо чаще – раз в 2 недели, поскольку не происходит потеря эритроцитов, тромбоцитов, лейкоцитов с необходимостью их более длительного восстановления.
Почему нельзя сдавать кровь чаще, чем рекомендовано?
Прямая причина этого – минимальное время восстановления отдельных компонентов крови. Так при заборе 1 стандартной зоны плазма восстанавливается 1-2 недели, тромбоциты и лейкоциты около 30 дней, эритроциты же – до 60 суток.
Если регулярно заниматься донорством с нарушением установленных сроков, то у человека могут появиться серьезные проблемы со здоровьем.
Основная симптоматика частной нехватки крови – постоянная слабость и низкое АД, бледность кожных покровов и слизистых, головокружения, обмороки, нестабильный пульс.
В отдельных случаях (например, забор цельной крови производится еженедельно) существенно падают уровни эритроцитов и гематокрита, возникает венозный спазм, происходит возбуждение симпатической нервной системы, формируется тахикардия, страдает иммунная система, печень, селезенка, наблюдаются комплексные системные гемодинамические нарушения.
Наиболее тяжелая форма последствий – некроз почечных канальцев и развитие недостаточности почек в стадии декомпенсации, а также дисфункции всех иных органов и систем.
Какое питание лучше поддерживать постоянным донорам?
При постоянном донорстве строгой диеты необходимо придерживаться непосредственно перед сдачей крови. Так, за сутки до процедуры из рациона полностью исключаются все жирные сорта мяса и рыбы, любые жареные блюда (готовить можно на пару либо варкой), приправы и заправки в виде майонеза, кетчупа и т.д.
Кроме этого нельзя есть масло, сметану (и прочую молочную продукцию, включая твердые сыры), сливки, орехи, семечки любого вида, халву и прочую сложную для желудка пищу и продукцию, так или иначе влияющую на базовые показатели крови
За день до сдачи врачи рекомендуют есть мясо птицы, нежирный творог, картошку, не кислые фрукты, все овощи и каши, приготовленные на воде. Вечером перед сдачей разрешаются только блюда из отварных продуктов, притом небольшая порция, которую можно употребить минимум за 3 часа до отхода ко сну (до 8 вечера).
В иное же время особой диеты придерживаться не стоит – для здорового человека оптимальным будет рациональное, но не лечебное питание.
Основные принципы рационального питания – соответствие полу, профессии и возрасту, наличие всех необходимых незаменимых пищевых веществ, дробная схема приёма еды небольшими порциями 5-6 раз в сутки, а также готовка преимущественно методами варки, запекания и на пару (жарку лучше существенно ограничить, не исключая её вовсе).
При рациональном питании обязательно включается в рацион:
- Молочная и кисломолочная продукций, содержащая кальций и белки;
- Все виды овощей и фруктов как источник полезных кислот, минеральных солей, клетчатки и витаминов;
- Белое и красное мясо, а также яйца дающие организму помимо белков еще и железо;
- Рыба всех видов – лучший источник фосфора, полиненасыщенных жирных кислот;
- Растительные масла, созданные методом прямого отжима, но не рафинации;
- Минеральные воды, соки, компоты, морсы и прочие безалкогольные напитки;
- Прочая продукция, рекомендованная диетологами при рациональной схеме питания.
Когда нельзя сдавать кровь постоянному донору?
В ряде случаев постоянному донору может быть временно ограничена возможность сдачи, как цельной крови, так и её элементов.
Основной перечень ограничений с указанием сроков, включает в себя:
- Трансфузия крови – 6 месяцев;
- Операции без резекции и удаления тканей и органов – 6 месяцев;
- Нанесение татуировки – 1 год;
- Заграничные поездки в страны с тропическим климатом (высокая вероятность заражения малярией) – 3 года;
- Контакты с зараженными гепатитом – 1 год;
- При перенесённом брюшном тифе – 1 год;
- Перенесенные инфекционные поражения (грипп, ОРВИ, ангина) – 1 месяц;
 Аллергические реакции при обострении – 2 месяца;
Аллергические реакции при обострении – 2 месяца;- Беременность – 1 год после родов;
- Менструация – 7 дней после окончания;
- Прививка (любая) – 1 месяц после вакцинации;
- Введение имунноглобулина – 1 год;
- Применение антибиотиков и прочих лекарственных средств – 2 недели;
- Повышение АЛТ в 1,5-2 раза – 3 месяца;
- Диспротеинемия – 1 месяц;
- Приём алкоголя – 48 часов.
Иногда, постоянному донору могут вовсе отказать в заборе крови навсегда. Обычно это происходит, если у человека выявляют одно из абсолютных противопоказаний, которое полностью закрывает ему доступ к сдаче крови.
Список абсолютных противопоказаний:
- Инфекционные болезни – ВИЧ, сифилис, вирусный гепатит, туберкулёз, тиф, лепра, туляремия и бруцеллез;
- Паразитные поражения – ришта, эхинококкоз, лейшманиоз, токсоплазмоз, филяриатоз, трипаносомоз;
- Соматические патологии – новообразования злокачественного спектра, психические отклонения, полная глухота и отсутствие речи, системные болезни крови и ЦНС, наркомания, хронический алкоголизм;
 Сердечно-сосудистые заболевания – пороки сердца, мио- и эндокардиты, атеросклерозы, аортоартериит, тромбофлебит, эндоартериит, кардиосклероз, гипертонические синдромы 2 и 3 степени, ишемия сердца;
Сердечно-сосудистые заболевания – пороки сердца, мио- и эндокардиты, атеросклерозы, аортоартериит, тромбофлебит, эндоартериит, кардиосклероз, гипертонические синдромы 2 и 3 степени, ишемия сердца;- Болезни дыхательной системы – обструкция бронхов, пневмосклероз диффузного типа в стадии декомпенсации, эмфизема легочной системы, бронхоэктатические болезни, бронхиальная астма;
- Расстройства работы ЖКТ – язвы двенадцатиперстной кишки и желудка, гастриты ахилического вида;
- Заболевания почек – мочекаменная болезнь и поражения органа по диффузно-очаговому типу;
- Патологии ЛОР-органов – любые хронические либо острые воспалительно-гнойные системные процессы, включая озену;
- Болезни глаз – полная слепота, миопия выше 6D, трахомы, увеиты и их остаточные явления;
- Кожные поражения – системные грибковые и гнойничковые заболевания, псориазы, экземы, воспалительно-инфекционные болезни, проч.;
- Иные патологии, болезни, синдромы, негативные состояния – от остеомиелита и диффузных изменений соединительно ткани, до сбоев работы эндокринной системы (с нарушением обмена веществ и потерей части функций) и оперативного вмешательства, связанного с резекцией, удалением, трансплантацией органов.
Понравилась статья? Поделитесь ей с друзьями в социальных сетях:
Донорство крови (от лат. donare — «дарить») и (или) её компонентов — добровольная сдача крови и (или) её компонентов донорами, а также мероприятия, направленные на организацию и обеспечение безопасности заготовки крови и её компонентов. Кровь, взятая от донора (донорская кровь), используется в научно-исследовательских и образовательных целях; в производстве компонентов крови, лекарственных средств и медицинских изделий. Клиническое использование донорской крови и (или) её компонентов связано с трансфузией (переливанием) реципиенту в лечебных целях и созданием запасов донорской крови и (или) её компонентов. [1] Шифр МКБ-10 Z52.0 Донор крови.
Практически все искусственные заменители крови, известные на настоящее время, дороги и не способны полностью заменить все компоненты и воспроизвести все функции крови в организме, а также имеют побочные эффекты, в частности, создают чрезмерную липидную нагрузку на организм (для версий на основе гемоглобина, инкапсулированного в липосомах), или недоисследованную долговременную токсичность полимерных компонентов (для версий на основе полигемоглобина или инкапсулированных в полимеросомах гемоглобина и комплекса эритроцитарных ферментов) [2] . Поэтому донорская кровь остаётся практически незаменимой при переливаниях пострадавшим от ожогов и травм, при проведении сложных операций и при тяжёлых родах. Кровь также жизненно необходима больным гемофилией, анемией и онкологическим больным при химиотерапии. Каждый третий житель Земли хоть раз в жизни нуждается в донорской крови.
По статистике на 2007—2008 годы — в России не хватает компонентов и препаратов крови отечественного производства, в связи с чем открыта федеральная программа «Служба крови» по развитию безвозмездного донорства.
Содержание
Доноры-рекордсмены [ править | править код ]
Официальный донор-рекордсмен — австралиец Джеймс Харрисон (род. 1936) — сдал кровь 1173 раз [3] .
Согласно Книге рекордов России (по версии Агентства «ПАРИ»), самым молодым почетным донором России является Михайлов Максим Михайлович (род. 12 июня 1996) [4] , который в 21 год, 3 месяца и 22 дня был награждён этим знаком [5] .
- Николаев Владимир Константинович (род. 1945) — украинский донор, сдал 389 литров крови с 1966 года, герой Украины.
Эмблема [ править | править код ]
В Скандинавских странах в качестве эмблемы донорства используется изображение пеликана с каплей крови. В европейской геральдике пеликан, разрывающий свою грудь для того, чтобы накормить кровью своих птенцов, символизирует самоотверженную родительскую любовь. Раннехристианские авторы сравнивали пеликана с Иисусом Христом, пожертвовавшим своей кровью ради спасения человечества.
День донора крови [ править | править код ]
20 апреля отмечается Национальный День донора [6] .
Виды донорства [ править | править код ]
Аутодонорство [ править | править код ]
Аутодонорство — заготовка собственной крови пациента перед последующей плановой операцией. Переливание чужеродной крови является стрессом для организма, а переливание собственной позволяет свести к минимуму негативные эффекты. [7] Применяется также аутоплазма — собственная, заранее заготовленная плазма крови. Её используют при родовспоможении и других операциях. [8]
Донорство цельной крови [ править | править код ]
Непосредственная сдача крови
Аппарат для герметичного запаивания трубок
Подразумевает забор крови, которая далее ресуспендируется в специальном консервирующем растворе, разделяется на компоненты, переливается или перерабатывается.
Донорский плазмаферез [ править | править код ]
- При ручном плазмаферезе кровь забирается в стерильный пакет (как при обычной процедуре кроводачи), центрифугируется, разделяется на эритроцитарную массу и плазму с использованием плазмоэкстрактора, после чего эритроцитарная масса возвращается донору. Объём циркулирующей крови восполняется введением адекватного количества физиологического раствора.
- При автоматическом плазмаферезе донор через специальную систему подключается к сепаратору, забирается кровь полностью, потом она разделяется на плазму и форменные элементы и далее форменные элементы возвращаются донору обратно в кровь. В зависимости от аппарата объём однофазно забираемой крови может быть разным, однако он всегда гораздо меньше того объёма, который забирается с помощью центрифужного (дискретного) метода, обычно от нескольких десятков мл до 300 мл. Время возвращения однофазно взятого объёма крови тоже различается в зависимости от аппарата и может быть от нескольких секунд до нескольких минут. Похожим способом происходит очистка крови, методом каскадной фильтрации плазмы.
Донорская плазма переливается при сильных ожогах и синдроме длительного сдавления (например, оказавшимся под развалинами зданий при землетрясении).
Донорский тромбоцитаферез [ править | править код ]
С помощью специального аппарата (сепаратора) из крови выделяется тромбоцитный концентрат. Тромбоциты необходимы при проведении интенсивной химиотерапии онкобольных и при других состояниях, сопровождающихся тромбоцитопенией. Процедура заготовки тромбоцитов отличается высокой стоимостью, потому её проводят только от доноров, которые уже не первый раз сдают кровь (для них есть уверенность в отсутствии трансмиссивных инфекций).
Донорский гранулоцитаферез (лейкоцитаферез) [ править | править код ]
Больным с тяжёлыми инфекционными осложнениями, в исключительных случаях, бывают необходимы гранулоциты, являющиеся разновидностью лейкоцитов. Процедура сдачи гранулоцитов практически аналогична сдаче тромбоцитов (тромбоцитаферезу). Переливание гранулоцитов обычно проводится в течение нескольких часов после их сдачи. [9]
Донорство иммунной плазмы [ править | править код ]
Доброволец иммунизируется безопасным штаммом какого-либо инфекционного агента. Плазма, полученная от такого донора, содержит антитела к данному возбудителю и может быть использована для изготовления медицинских препаратов. Иногда она переливается в чистом виде ослабленным больным в профилактических целях или как компонент поливалентной терапии.
Донорский эритроцитаферез [ править | править код ]
Эритроцитная масса необходима для больных анемией Даймонда-Блэкфена и при других заболеваниях, при которых снижено кровообразование и низок собственный уровень гемоглобина. Ручной забор эритроцитов методом афереза при донорстве эритроцитов аналогичен ручному плазмаферезу. Отличие заключается в том, что при эритроцитаферезе в кровяное русло донора возвращают все компоненты крови, кроме эритроцитарной массы, поэтому для восполнения объёма циркулирующей крови уже не требуется вводить физиологический раствор.
Требования к донору, его права и обязанности [ править | править код ]
Донором вправе быть дееспособное лицо, являющееся гражданином Российской Федерации либо проживающим на территории Российской Федерации на законных основаниях не менее одного года иностранным гражданином или лицом без гражданства, достигшее возраста восемнадцати лет или приобретшее полную дееспособность до достижения им возраста восемнадцати лет в соответствии с законодательством Российской Федерации, изъявившее добровольное желание сдать кровь и (или) её компоненты, прошедшее добровольно медицинское обследование и не имеющее медицинских противопоказаний для сдачи крови и (или) её компонентов [10] (часть 1).
Донор для выполнения донорской функции обязан [10] (часть 3):
- предъявить паспорт или иной удостоверяющий личность документ
- сообщить известную ему информацию о перенесённых инфекционных заболеваниях, нахождении в контакте с инфекционными больными, пребывании на территориях, на которых существует угроза возникновения и (или) распространения массовых инфекционных заболеваний или эпидемий, об употреблении наркотических средств, психотропных веществ, о работе с вредными и (или) опасными условиями труда, а также вакцинациях и хирургических вмешательствах, выполненных в течение года до даты сдачи крови и (или) её компонентов
- пройти медицинское обследование
Условия по сдаче крови [ править | править код ]
Перед процедурой сдачи крови донору необходимо зарегистрироваться, заполнить небольшую анкету и пройти медицинское обследование: сдать кровь из пальца на анализ уровня гемоглобина, после чего пройти осмотр у врача-трансфузиолога. Всё это происходит непосредственно на донорском пункте и не занимает много времени. При донорстве цельной крови, не позднее, чем через полгода после каждой сдачи (при которой часть крови забирают на анализ), донору необходимо являться на донорский пункт для сдачи крови на повторный анализ. В случае неявки, заготовленная донорская кровь уничтожается. Периодически донору необходимо сделать флюорографию органов грудной клетки, ЭКГ с расшифровкой, сдать анализ мочи и клинический анализ крови, получить справку от инфекциониста об отсутствии контакта с больными гепатитом и другими инфекционными заболеваниями по месту жительства за последние 12 месяцев и справку от терапевта о перенесённых заболеваниях. Женщинам необходимо также пройти осмотр гинеколога.
Противопоказания к донорству [ править | править код ]
В зависимости от перенесённых заболеваний, операций, процедур, человек может быть не допущен к сдаче крови временно (временное противопоказание) или постоянно (абсолютное противопоказание). Временное противопоказание (временный отвод от донорства) подразумевает, что должно пройти определённое время после процедуры, операции, выздоровления, прежде, чем человек может сдать кровь. Абсолютное противопоказание (постоянный отвод от донорства) предполагает, что человек не будет допущен к сдаче крови независимо от того, сколько времени прошло после его выздоровления.
Примеры болезней, приводящих к постоянному отводу от донорства: вирусные гепатиты, СПИД, носительство ВИЧ-инфекции, врождённый или приобретённый сифилис, генерализованный псориаз, экземы, полное отсутствие слуха и речи, полная слепота, наркомания, алкоголизм, злокачественные новообразования; к абсолютному противопоказанию приводят также оперативные вмешательства по поводу резекции или трансплантации любых органов, трансплантации любых тканей. К временному отводу от донорства приводит, например, нанесение татуировок или прокалывание ушей, прививки (на срок от десяти дней до одного года), некоторые инфекционные заболевания, в том числе ОРЗ (ОРВИ), оперативные вмешательства, в том числе аборты, период беременности и лактации. [11] Повышение активности АЛТ менее, чем в два раза, приводит к отводу от донорства на три месяца. [12] Некоторые донорские пункты в таком случае требуют у донора справку от инфекциониста об отсутствии заболеваний и контактов с заразными больными, а также отрицательные результаты теста «Инфекционные маркеры», с помощью которого определяют наличие в крови австралийского антигена (поверхностного антигена вируса гепатита B) и антител к вирусу гепатита C. Направление на тест можно получить у инфекциониста в поликлинике по месту жительства, там же можно сдать кровь для проверки. Уменьшение содержания в крови гемоглобина более, чем на десять г/л от нормы, после очередной сдачи крови, приводит к отводу от донорства на шесть месяцев.
Ограничения и рекомендации донорам [ править | править код ]
Донорам не рекомендуется: [13]
- Вечером накануне сдачи крови есть жирное, жареное, острое, копчёное, молочные продукты, масло, яйца, грибы, орехи, бананы, свеклу.
- Употреблять алкоголь менее чем за двое суток (48 часов) до процедуры.
- Принимать анальгетики и аспирин, а также содержащие их лекарства (эти вещества ухудшают свёртываемость крови), менее чем за трое суток (72 часа) до процедуры.
- Курить менее чем за час до процедуры.
- Сдавать кровь натощак. Утром, в день сдачи крови, рекомендуется съесть нежирныйуглеводный завтрак (сваренная на воде каша, сухое печенье) и выпить большое количество жидкости (сладкий чай).
- Сдавать кровь при плохом самочувствии (недомогании): ознобе, головокружении, головной боли, слабости.
После процедуры сдачи крови рекомендуется воздерживаться от тяжёлых физических и спортивных нагрузок, подъёма тяжестей, в том числе и сумок с покупками, до конца дня, в который была сдана кровь. В течение двух суток после процедуры сдачи крови рекомендуется полноценно и регулярно питаться и выпивать не менее двух литров жидкости в день: соки, воду, некрепкий чай (алкоголь не рекомендуется). [13] Для восстановления давления донору рекомендуются следующие продукты: овощи или овощные соки, особенно свекольный, фрукты, шоколад.
Сдача крови приводит к потере жидкости в организме и снижению давления, в связи с чем вводятся ограничения: [14]
- По действующим в России правилам сдавать цельную кровь можно не чаще 1 раза в 60 дней.
- Мужчины могут сдавать цельную кровь не чаще 5 раз в год, женщины не чаще 4 раз в год.
- После сдачи цельной крови сдавать плазму можно через 30 дней.
- Повторная сдача плазмы или компонентов крови разрешается через 14 дней.
- Нельзя сдавать кровь после бессонной ночи.
- Женщинам нельзя сдавать цельную кровь во время менструации, до её наступления за 7 дней и в течение недели после. А также во время беременности и в период лактации (при лактации гормональный фон ещё не пришёл в норму, и организму требуется время для восстановления после родов и кормления грудью, обычно 1,5-2 года)
- Донор должен весить не менее 50 кг. Температура тела, измеренная перед кроводачей, должна быть не выше 37°С; допустимое систолическое давление — от 90 до 160 мм.рт.ст, диастолическое — от 60 до 100 мм.рт.ст.; допустимая частота пульса — 50-100 ударов в минуту.
Меры социальной поддержки доноров [ править | править код ]
Справки о сдаче крови в разных государствах мира:


_donor.tiras.biz.JPG/90px-%D0%90%D0%BF%D0%BF%D0%B0%D1%80%D0%B0%D1%82_%D0%B4%D0%BB%D1%8F_%D0%B3%D0%B5%D1%80%D0%BC%D0%B5%D1%82%D0%B8%D1%87%D0%BD%D0%BE%D0%B3%D0%BE_%D0%B7%D0%B0%D0%BF%D0%B0%D0%B8%D0%B2%D0%B0%D0%BD%D0%B8%D1%8F_%D1%82%D1%80%D1%83%D0%B1%D0%BE%D0%BA_(%D0%BF%D0%BE%D1%81%D0%BB%D0%B5_%D1%81%D0%B4%D0%B0%D1%87%D0%B8_%D0%BA%D1%80%D0%BE%D0%B2%D0%B8)_donor.tiras.biz.JPG)


