Содержание:
Синонимы: инфаркт миокарда с подъемом сегмента ST, острый инфаркт миокарда (ИМ), острый трансмуральный инфаркт, инфаркт миокарда (ИМ) с зубцом Q.
Среди сердечно-сосудистых заболеваний с возможным смертельным исходом важное место занимает острый инфаркт миокарда (ИМ), который в настоящее время называют ИМпST. Это наиболее тяжелая форма ОКС, если не считать внезапную сердечную смерть.
Патофизиология. Вследствие кровоизлияния в атеросклеротическую бляшку и постепенно нарастающего тромбоза коронарной артерии происходит стенозирование ее просвета с исходом в окклюзию. Это приводит к ишемии миокарда, кровоснабжаемого пораженной коронарной артерией, и его некрозу.
Тщательные многолетние эпидемиологические исследования больных инфарктом миокарда (ИМ) показали, что у них имеются факторы риска. Сочетание этих факторов способствует ускорению атеросклеротического процесса и многократному увеличению риска инфаркта миокарда (ИМ). К известным на сегодняшний день факторам риска относятся курение, повышенный уровень холестерина в крови, высокое АД и сахарный диабет.
Помимо перечисленных четырех главных факторов риска, известны и другие, в частности, избыточная масса тела, стресс, гиподинамия, наследственная предрасположенность.
Симптомы инфаркта миокарда с подъемом сегмента ST (ИМпST):
• Сильная ангинозная боль, длящаяся более 15 мин
• Подъем сегмента ST на ЭКГ
• Положительные результаты анализа крови на креатинкиназу, ее МВ-фракцию, тропонины (I или Т)
Диагностика инфаркта миокарда с подъемом сегмента ST (ИМпST)
ЭКГ, как правило, имеет решающее значение для установления диагноза. Уже через 1 ч после появления типичного болевого приступа в большинстве случаев на ЭКГ отмечаются четкие признаки ИМ. Поэтому диагностика ИМ является важнейшей задачей электрокардиографии.
При анализе ЭКГ у больных инфарктом миокарда (ИМ) следует обратить внимание на следующие особенности.
• Признаки ИМ должны быть однозначными. В большинстве случаев изменения на ЭКГ бывают настолько типичны, что диагноз можно поставить, не прибегая к дальнейшему обследованию.
• Другие важные заболевания, особенно в острой стадии, например приступ стабильной стенокардии у больного ИБС, перикардит или миокардит, не следует ошибочно интерпретировать как ИМ. Например, при перикардите на ЭКГ нет отчетливых признаков ИМ.
• В процессе диагностики ИМ необходимо установить также стадию ИМ, т.е. следует указать, по крайней мере, идет ли речь об острой фазе или это старый инфаркт. Это важно, так как лечение ИМ имеет свои особенности в зависимости от стадии заболевания.
• В диагнозе следует отразить также локализацию ИМ. В частности, следует дифференцировать инфаркт передней стенки ЛЖ от инфаркта его задней стенки. В зависимости от локализации ИМ можно ориентировочно определить, какая коронарная артерия поражена.
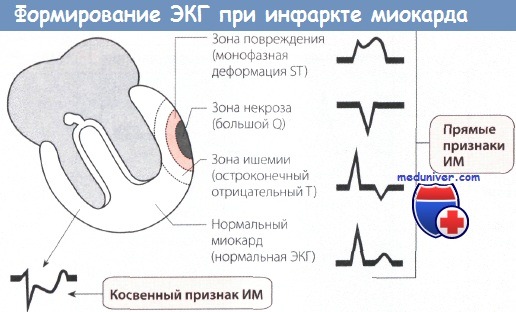
Интерпретация отдельных показателей ЭКГ при инфаркте миокарда (ИМ)
1. Большой зубец Q (зона некроза). Вследствие некроза миокарда в зоне инфаркта ЭДС не возникает. Результирующий вектор ЭДС направлен от зоны некроза. Поэтому на ЭКГ регистрируется глубокий и уширенный зубец Q (зубец Q Парди) в отведениях, которые располагаются непосредственно над зоной ИМ.
2. Подъем сегмента ST. Зона некроза миокарда окружена зоной повреждения. Поврежденная ткань по сравнению со здоровой в конце деполяризации желудочка несет меньший отрицательный заряд, поэтому менее возбудима. Поэтому в зоне повреждения возникает вектор, который соответствует сегменту ST и направлен от электрически отрицательного миокарда к электрически менее отрицательному, т.е. к части миокарда, которая заряжена относительно положительно. Поэтому на ЭКГ, соответствующей зоне повреждения, регистрируется подъем сегмента ST.
3. Остроконечный отрицательный зубец Т. ЭКГ зоны ишемии обнаруживает изменения в фазе реполяризации. Вектор реполяризации направлен от зоны ишемии к здоровому миокарду. При повреждении эпикардиальных слоев миокарда вектор ЭДС направлен снаружи внутрь. Поэтому в отведениях, в которых в норме регистрируются положительные зубцы Т, теперь появляются симметричные остроконечные отрицательные зубцы Т (коронарные зубцы Т Парди).
Результаты исследования сывороточных маркеров некроза миокарда становятся положительными через 2-6 ч после развития ишемии.
Появление тропонинов в сыворотке крови отражает образование тромба в коронарной артерии. Поэтому анализ крови на тропонины из-за высокой чувствительности (90% при выполнении через 6 ч) и специфичности (примерно 95%) является стандартным исследованием в экстренной диагностике острого инфаркта миокарда (ИМ).
Определение сывороточных маркеров некроза миокарда играет важную роль не только в диагностике острого инфаркта миокарда (ИМ), но и позволяет судить о его динамике. Особенно велико их значение в тех случаях, когда данные ЭКГ стертые или маскируются блокадой ножки ПГ либо синдромом WPW. Затруднительна диагностика инфаркта миокарда (ИМ) и в тех случаях, когда инфаркт локализуется в бассейне огибающей ветви левой коронарной артерии.
В настоящее время в диагностике инфаркта миокарда (ИМ) применяют оба указанных метода исследования: ЭКГ и анализ крови на сывороточные маркеры некроза миокарда. Причем они не конкурируют, а дополняют друг друга.
Несмотря на это, как показали ранее выполненные нами исследования, предсказательная ценность ЭКГ более высокая по сравнению с анализом крови на сывороточные маркеры некроза миокарда, так как в большинстве случаев острого ИМ изменения на ЭКГ при внимательном ее чтении появляются уже в течение 1-го часа после начала ишемии и являются надежными диагностическими признаками, в то время как повышение уровня сывороточных маркеров во многих случаях не связано с ишемическим повреждением миокарда.
Кроме того, существенное преимущество ЭКГ состоит также в том, что ее можно выполнять столько раз, сколько нужно, не причиняя больному какого-либо неудобства.
При появлении боли в груди следует во всех случаях зарегистрировать ЭКГ. При подозрении на ИМ рекомендуется выполнять контрольную ЭКГ по меньшей мере каждые 3 дня в сочетании с анализом крови на сывороточные маркеры некроза миокарда.
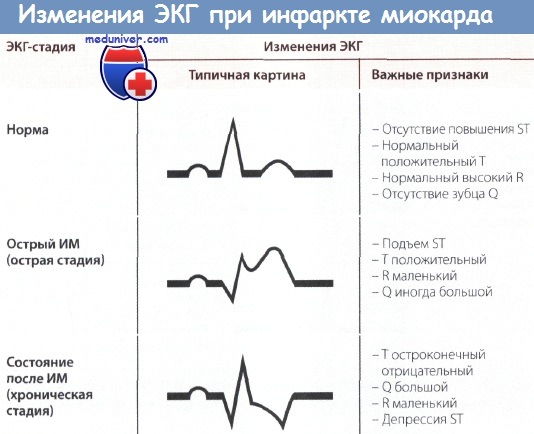
На ЭКГ при остром инфаркте миокарда (ИМ) появляются следующие изменения: независимо от локализации ИМ, т.е. как при инфаркте передней стенки, так и при инфаркте задней стенки в острой фазе происходит значительное изменение сегмента ST. В норме подъем сегмента ST отсутствует, хотя иногда возможны его незначительные подъем или депрессия даже у практически здоровых людей.
При остром инфаркте миокарда (ИМ) первым признаком на ЭКГ бывает отчетливый подъем сегмента ST. Этот подъем сливается со следующим за ним положительным зубцом Т, и, в отличие от нормы, граница между ними исчезает. В таких случаях говорят о монофазной деформации сегмента ST. Такая монофазная деформация патогномонична для острой фазы, т.е. для «свежего» ИМ.
Дифференциальная диагностика инфаркта миокарда с подъемом сегмента ST (ИМпST) с положительным зубцом Т показана на рисунке ниже.

Незадолго до появления монофазной деформации сегмента ST при внимательном анализе ЭКГ можно отметить чрезвычайно высокие остроконечные зубцы Т (так называемые асфиксические Т, или сверхострые Т), обусловленные острой субэндокардиальной ишемией.
Острый и уширенный зубец Q может регистрироваться уже в острой стадии ИМ, однако этот признак не является обязательным. Отрицательный зубец Т в острой стадии может еще отсутствовать.
При «старом» инфаркте миокарда (ИМ) имевший место ранее подъем сегмента ST уже не определяется, но появляются другие изменения, затрагивающие зубцы Q и Т.
В норме зубец Q неширокий (0,04 с) и неглубокий, не превышая по высоте четвертой части зубца R в соответствующем отведении. При «старом» ИМ зубец Q уширен и глубокий.
Зубец Т в норме положительный и составляет не менее 1/7 высоты зубца R в соответствующем отведении, что отличает его от зубца Т при ИМ после острой стадии (т.е. в ранней фазе II стадии), когда он становится глубоким, остроконечным и отрицательным (коронарный зубец Т Парди), кроме того, отмечается депрессия сегмента ST. Однако иногда зубец Т расположен на изолинии и не снижен.
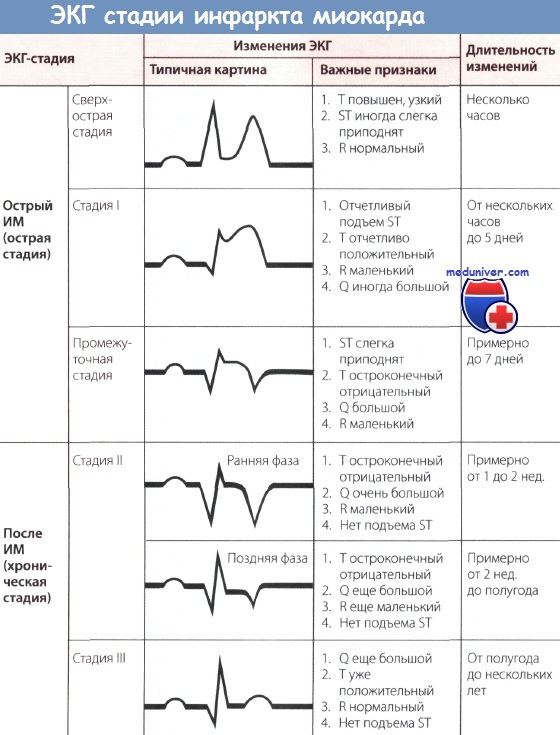
Обычно для определения ЭКГ-стадии инфаркта миокарда (ИМ) бывает достаточно классификации, представленной на рисунке ниже. Классификация, представленная на рисунке выше, позволяет точнее оценить динамику ИМ.
В целом считается, что чем больше отведений, в которых отмечаются патологические изменения, тем обширнее зона ишемии миокарда.
Изменения ЭКГ, а именно большой зубец Q (признак некроза, зубец Q Парди) и отрицательный зубец Т с депрессией сегмента ST или без нее являются типичными для сформировавшегося рубца при «старом» ИМ. Эти изменения проходят по мере улучшения состояния больного. Однако известно, что, несмотря на клиническое улучшение и заживление, признаки старого инфаркта, особенно большой зубец Q сохраняются.
Подъем сегмента ST с положительным зубцом Т, т.е. монофазная деформация сегмента ST с большим зубцом Q, сохраняющаяся более 1 нед., и переход сегмента ST в медленно поднимающуюся дугу должны вызвать подозрение на аневризму сердца.
Дальнейшая тактика после диагностики инфаркта миокарда с подъемом ST (ИМпST) такая же, как и при инфаркте миокарда без подъема сегмента ST (ИМбпST).
Особенности ЭКГ при инфаркте миокарда с подъемом сегмента ST (остром трансмуральном инфаркте):
• Некроз миокарда, обусловленный окклюзией коронарной артерии
• Длительный приступ интенсивной сжимающей загрудинной боли
• В острой стадии: подъем сегмента ST и положительный зубец Т
• В хронической стадии: глубокий остроконечный отрицательный зубец T и большой зубец Q
• Положительный результат анализа крови на креатинкиназу и тропонины
Классификация инфарктов миокарда и различия видов
Стадии развития и клиника типичных форм

Многие годы безуспешно боретесь с ГИПЕРТОНИЕЙ?
Глава Института: «Вы будете поражены, насколько просто можно вылечить гипертонию принимая каждый день.
Классификация инфарктов миокарда подразумевает под собой четыре стадии развития заболевания по времени и клинической картине – повреждения, острая, подострая, рубцовая.
Период повреждения (начальная)
Симптомы возникают в период от нескольких часов до 3 дней. При этой стадии наблюдается трансмуральное повреждение волокон в результате нарушения кровообращения. Чем длительнее скрытая фаза, тем серьезнее протекает заболевание.
Распознать болезнь позволяет ЭКГ. Ионы калия, выходя за пределы погибших клеток, образуют токи повреждения. Тогда возникает патологический зубец Q, который фиксируют уже на вторые сутки.
Если в сердце появились некротические нарушения, то сегмент ST намного выше изолинии, выпуклость направлена вверх, повторяет форму монофазной кривой. Одновременно фиксируется слияние этого сегмента с положительным Т-зубцом.
Примечательно, что если зубца Q нет, то все клетки сердечной мышцы пока живы. Этот зубец может появиться даже на 6-е сутки.
Острая
Длительность второй стадии — от 1 дня до 3 недель.
Постепенно ионы калия вымываются из зоны повреждения, ослабляя силу токов. При этом поврежденная зона уменьшается, поскольку некоторый участок волокон погибает, а уцелевшая часть пытается восстановиться и переходит в ишемию (местное снижение кровообращения).
Сегмент ST опускается к изолинии, а отрицательный зубец Т приобретает выразительный контур. Однако при инфаркте передней стенки левого желудочка миокарда вероятно сохранение подъема ST в течение некоторого временного периода.
Если произошел обширный трансмуральный инфаркт, рост сегмента ST длится дольше всего, что указывает на тяжелую клиническую картину и плохой прогноз.
Если в первой стадии зубца Q не было, то теперь он появляется в виде QS при трансмуральном и QR при нетрансмуральном типе.

Подострая
Стадия длится около 3 месяцев, иногда — до года.
На этом этапе глубоко поврежденные волокна переходят в зону некроза, которая стабилизируется. Другие волокна частично восстанавливаются и формируют зону ишемии. В этом периоде врач определяет размер поражения. В будущем зона ишемии сокращается, волокна в ней продолжают восстанавливаться.
Рубцовая (конечная)
Рубцевание волокон длится всю жизнь больного. На месте некроза ткани соседних здоровых участков соединяются. Процесс сопровождается компенсаторной гипертрофией волокон, зоны поражения уменьшаются, трансмуральный тип иногда превращается в не трансмуральный.
В конечной стадии кардиограмма не всегда показывает зубец Q, поэтому ЭКГ не сообщает о перенесенной болезни. Отсутствует зона повреждений, сегмент ST совпадает с изолинией (инфаркт миокарда протекает без его подъема). Из-за отсутствия зоны ишемии ЭКГ показывает положительный зубец Т, характеризующийся сглаженностью или меньшей высотой.
Деление по анатомии поражения
По анатомии поражения различают заболевание:
Для лечения гипертонии наши читатели успешно используют ReCardio. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
- трансмуральное;
- интрамуральное;
- субэндокардиальное;
- субэпикардиальное.
Трансмуральный
При трансмуральном инфаркте происходит ишемическое поражение всего мышечного слоя органа. Заболевание имеет множество симптомов, которые свойственны и для других болезней. Это существенно затрудняет лечение.
По симптоматике недуг напоминает стенокардию с той разницей, что в последнем случае ишемия — временное явление, а при инфаркте она приобретает необратимый характер.

Интрамуральный
Поражение сосредоточено в толще стенки левого желудочка, не затрагивает эндокард или эпикард. Размер поражения может быть разным.
Субэндокардиальный
Так называют инфаркт в виде узкой полоски у эндокарда левого желудочка. Тогда зону поражения окружает субэндокардиальное повреждение, вследствие чего сегмент ST опускается под изолинию.
При нормальном течении болезни возбуждение стремительно проходит субэндокардиальные отделы миокарда. Поэтому над зоной инфаркта не успевает появиться патологический зубец Q. Основным признаком субэндокардиальной формы является то, что над областью поражения горизонтально смещается сегмент ST ниже электрической линии больше чем на 0,2 mV.
Субэпикардиальный
Поражение возникает вблизи эпикарда. На кардиограмме субэпикардиальная форма выражается в уменьшенной амплитуде зубца R, в отведениях над областью инфаркта просматривается патологический зубец Q, а также над изолинией поднимается сегмент ST. Отрицательный зубец T появляется в начальной стадии.
Больше подробностей об определении заболевания на ЭКГ смотрите на видео:
Объем пораженной области
Различают крупноочаговый, или Q-инфаркт миокарда, и мелкоочаговый, который еще называют не Q-инфарктом.
Крупноочаговый
Вызывает крупноочаговый инфаркт тромбоз или длительный спазм коронарной артерии. Как правило, он трансмуральный.
На развитие Q-инфаркта указывают следующие симптомы:
- боль за грудиной, отдает в правую верхнюю часть туловища, под левую лопатку, в нижнюю челюсть, в другие участки тела – плечо, руку с правой стороны, надчревную область;
- неэффективность нитроглицерина;
- продолжительность боли разная – кратковременная или более суток, возможно несколько приступов;
- слабость;
- подавленность, страх;
- часто — затрудненное дыхание;
- более низкие показатели артериального давления у больных гипертензией;
- бледность кожи, цианоз (синюшность) слизистых;
- обильное потоотделение;
- иногда – брадикардия, в ряде случаев переходящая в тахикардию;
- аритмия.

При обследовании органа обнаруживаются признаки атеросклеротического кардиосклероза, расширение сердца в поперечнике. Над верхушкой и в точке Боткина 1-й тон ослаблен, иногда расщеплен, доминирует 2-й тон, слышны систолические шумы. Оба тона сердца становятся приглушенными. Но если некроз развился не на фоне патологических изменений органа, то превалирует 1-й тон.
При крупноочаговом инфаркте прослушивается шум трения перикарда, ритм сердца становится галопирующим, что говорит об ослабленном сокращении сердечной мышцы.
Лабораторные исследования обнаруживают в организме высокий уровень лейкоцитов, увеличение СОЭ (через 2 суток), наблюдается эффект «ножниц» в соотношении между этими двумя показателями. Крупноочаговая форма сопровождается другими биохимическими аномалиями, главным из которых является гиперферментемия, возникающая в первые часы и дни.
При крупноочаговой форме показана госпитализация. В остром периоде больному предписан постельный режим, психический покой. Питание — дробное, ограниченной калорийности.
Целью медикаментозной терапии является предупреждение и устранение осложнений — сердечной недостаточности, кардиогенного шока, аритмий. Для купирования болевого синдрома применяют наркотические анальгетики, нейролептики и нитроглицерин (внутривенно). Больному назначают спазмолитические средства, тромболитики, антиаритмические средства, ß-адреноблокаторы, антагонисты кальция, магнезию и т. д.
Мелкоочаговый
При этой форме у больного возникают мелкие очаги поражения сердечной мышцы. Заболевание характеризуется более легким течением в сравнении с крупноочаговым поражением.
Звучность тонов остается прежней, отсутствует галопирующий ритм и шум трения перикарда. Температура поднимается до 37,5 градуса, но не выше.
Уровень лейкоцитов составляет около 10000–12000, высокий СОЭ выявляют не всегда, в большинстве случаев не возникает эозинофилии и палочкоядерного сдвига. Ферменты активизируются кратковременно и малозначительно.
На электрокардиограмме сегмент RS — Т смещается, чаще всего опускается под изолинию. Наблюдаются также патологические изменения зубца Т: как правило, он становится отрицательным, симметричным и принимает заостренную форму.

Мелкоочаговый инфаркт тоже является поводом для госпитализации больного. Лечение проводится с использованием тех же средств и методов, что при крупноочаговой форме.
Прогноз при этой форме благоприятный, летальность невысокая – 2–4 случая на 100 больных. Аневризма, разрыв сердца, сердечная недостаточность, асистолия, тромбоэмболии и другие последствия мелкоочагового инфаркта миокарда возникают редко, однако такая очаговая форма заболевания у 30% больных перерастает в крупноочаговую.
Локализация
В зависимости от локализации инфаркт миокарда бывает в следующих клинических вариантах:
- левого и правого желудочка — чаще прекращается кровоток к левому желудочку, при этом может поражаться сразу несколько стенок.
- перегородочный, когда страдает межжелудочковая перегородка;
- верхушечный — некроз происходит в верхушке сердца;
- базальный — повреждение высоких отделов задней стенки.

Атипичные типы болезни и их клинические проявления
Кроме вышеуказанных, различают и другие формы этой болезни. Атипичные формы развиваются, в частности, при наличии хронических недугов. Так, при остеохондрозе основной болевой синдром дополнен опоясывающей болью в груди, которая усиливается при прогибе спины. Атипичные формы затрудняют диагностику.
К атипичным формам инфаркта миокарда относятся:

- абдоминальная — при этой форме симптомы напоминают острый панкреатит, боли локализуются в верхней части живота и сопровождаются тошнотой, вздутием, икотой, иногда рвотой;
- астматическая — эта форма напоминает острую стадию бронхиальной астмы, появляется одышка, выраженность симптома нарастает;
- атипичный болевой синдром — человек жалуется на боль в нижней челюсти, подвздошной ямке, в руке, плече;
- бессимптомная — эта форма наблюдается редко, и страдают ею преимущественно диабетики, у которых вследствие особенностей хронического заболевания снижена чувствительность;
- церебральная — возникают неврологические симптомы, жалобы на головокружения, нарушения сознания.
Кратность
По этому признаку различают следующие виды инфаркта миокарда:
Для лечения гипертонии наши читатели успешно используют ReCardio. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
- первичный — возникает впервые;
- рецидивирующий — поражение фиксируют на протяжении двух месяцев после предыдущего, причем в той же зоне;
- продолженный — то же, что и рецидивирующий, но зона поражения другая;
- повторный — диагностируется через два месяца и позже, поражается любая зона.
Поэтому при первых симптомах, которые могут указывать на инфаркт, следует немедленно обратиться за медицинской помощью.
Признаки острого коронарного синдрома, и стратегия лечения
Острый коронарный синдром (ОКС) развивается при инфаркте миокарда с, или без поднятия ST сегмента, и при нестабильной стенокардии. Дело в том, что инфаркт миокарда и нестабильная стенокардия почти не различимы по клиническим признакам, поэтому более точный диагноз возможен только после проведения ЭКГ.
- Причины возникновения
- Симптомы
- Формы заболевания
- Диагностика
- Лечение
- Осложнения
- Профилактика
Острый коронарный синдром — лишь предварительный диагноз, который позволяет определить порядок действий.
Это понятие ввели для того, чтобы врач получил возможность провести активные методы лечения (тромболитическую терапию), которые поддержат пациента до полного восстановления или до установления более точного окончательного диагноза.
Причины возникновения
Основной причиной развития этого заболевания является острая ишемия миокарда — несоответствие между снабжением и потребностью миокарда в кислороде. Это может произойти по таким причинам:
- атеросклероз коронарных артерий (уплотнение и потеря эластичности стенок артерий, появление атеросклеротических бляшек и, как результат, нарушение кровоснабжения сердца);
- тромбоз коронарных артерий (отрыв атеросклеротической бляшки).

Кроме того, возникновению и развитию острого коронарного синдрома могут способствовать такие факторы:
- ожирение или высокий уровень холестерина в крови (именно из него состоят атеросклеротические бляшки);
- чрезмерное употребление жирной пищи;
- злоупотребление табаком в любом виде (от курения до жевания);
- повышенное артериальное давление;
- сахарный диабет;
- частые эмоциональные стрессы или такие особенности характера как агрессия, раздражительность, нетерпеливость.
Возраст также может стать причиной развития острого коронарного синдрома. Дело в том, что с годами сосуды постепенно теряют свою эластичность, а их стенках оседает холестерин, из-за чего просвет сужается и начинает развиваться атеросклероз. Пациенты пожилого возраста должны наблюдаться особенно тщательно, поскольку развитие острого коронарного синдрома может привести к внезапной смерти.
Симптомы
Фактически, единственным симптомом этого заболевания является боль по левому краю грудной клетки. Она может отдавать в левое плечо, в левую или обе руки, в нижнюю челюсть, отдаваться между лопатками или в левой подлопаточной области и в области шеи.
 Основная причина этого заболевания — острая ишемия миокарда
Основная причина этого заболевания — острая ишемия миокарда
По характеру эта боль давящая или сжимающая, пациент может ощущать тяжесть или нехватку воздуха.
Такой приступ длится более 10 минут и не проходит после приема нитроглицерина.
У пациента фиксируется обморочное состояние: кожа сильно бледнеет, выступает холодный пот. Вместе с этим наблюдается нарушение сердечного ритма, появляется отдышка, а иногда – боли в животе.
Формы заболевания
Формы острого коронарного синдрома различаются по изменению сегмента ST на электрокардиограмме. Это отрезок кривой, который соответствует моменту сердечного цикла, когда оба желудочка находятся в состоянии возбуждения.
 Механизмы формирования различных форм ОКС
Механизмы формирования различных форм ОКС
Итак, различают острый коронарный синдром с подъемом сегмента ST (сопровождается полной закупоркой просвета коронарной артерии) и без подъема сегмента ST (может сопровождаться инфарктом миокарда или нестабильной стенокардией).
Диагностика
Диагностика острого коронарного синдрома сопровождается целой серией диагностических процедур, поскольку назначение неправильных препаратов может привести к летальному исходу.
Для начала врач должен тщательно проанализировать анамнез жалоб пациента — как давно появились боли в области сердца, их характер и продолжительность, страдает ли пациент отдышкой, наблюдается ли у него слабость, возникают ли перебои в работе сердца и с чем пациент связывает появление этих симптомов.
Необходимо уточнить, принимал ли пациент какие-нибудь меры для устранения болей.
Далее врач обязан выяснить образ жизни пациента, чтобы выявить факторы риска возникновения острого коронарного синдрома, уточнить рацион, пристрастие к вредным привычкам. Следующим шагом врач должен узнать, не болел ли кто-нибудь из родственников пациента сердечными заболеваниями, и не было ли среди них внезапных смертей.

Следующим шагом назначается врачебный осмотр, при котором прослушиваются шумы в сердце, хрипы в легких, проводится общий анализ крови и мочи, биохимический анализ крови, который определяет уровень холестерина, сахара, триглицеридов.
После установки диагноза обследование пациента должно продолжиться. Нужно провести исследование специфических белковых ферментов, которые попадают в кровь при разрушении клеток сердца.
С помощью коагулограммы врач должен определить уровень свертываемости крови. Это поможет правильно назначить дозировку препаратов и произвести контроль лечения.
В качестве дополнительных методов проводят эхокардиографию и коронароангиографию — они позволяют оценить степень атеросклеротического поражения сосудов, выяснить структуру и размеры сердца, изучить потоки крови и т.д.
Лечение
Лечение острого коронарного синдрома целиком и полностью зависит от риска развития инфаркта миокарда и назначается строго индивидуально.
Итак, больному необходимы:
- строгий постельный режим;
- ингаляции кислорода;
- обезболивание (могут использоваться и наркотические и ненаркотические анальгетики);
- антиишемические препараты, которые снижают частоту сердечных сокращение и артериального давления;
- β-адреноблокаторы, которые расширяют сосуды, снижают боль в области сердца и замедляют сердцебиение;
- нитраты (они также снижают потребность миокарда в кислороде и тем самым расширяют сосуды);
- дезагреганты и тромболитики — способствуют рассасыванию тромбов;
- статины — препараты, которые стабилизируют атеросклеротическую бляшку.
В некоторых случаях пациенту необходимо оперативное вмешательство.
Осложнения
Самым опасным для больных острым коронарным синдромом является, конечно же, летальный исход, поэтому пациентам необходимо строго придерживаться рекомендаций врача.
В других случаях может развиваться сердечная недостаточность, аритмия, острая сердечная недостаточность (нарушение малого круга кровообращения), воспаление перикарда, аневризма, разрыв сердечной сумки на участке инфаркта.
Профилактика
Даже если у пациента есть наследственная предрасположенность к этому заболеванию, риск его развития можно существенно снизить, если следовать таким рекомендациям:
- во-первых, следует отказаться от курения и чрезмерного употребления алкоголя;
- во-вторых, контролировать свое психоэмоциональное состояние, не нервничать по пустякам, избегать ссор;
- в-третьих, следует внимательно следить за своим весом и по возможности снизить потребление холестерина.
Все это должно сопровождаться регулярной физической активностью: подойдут любые подвижные виды спорта — бег, плаванье, езда на велосипеде, быстрая ходьба.
Острый коронарный синдром — крайне опасное заболевание, поэтому при появлении болевых ощущений в области сердца обязательно обратитесь к врачу. Помните, что сердце у вас одно, не запускайте его.
– оставляя комментарий, вы принимаете Пользовательское соглашение
- Аритмия
- Атеросклероз
- Варикоз
- Варикоцеле
- Вены
- Геморрой
- Гипертония
- Гипотония
- Диагностика
- Дистония
- Инсульт
- Инфаркт
- Ишемия
- Кровь
- Операции
- Сердце
- Сосуды
- Стенокардия
- Тахикардия
- Тромбоз и тромбофлебит
- Сердечный чай
- Гипертониум
- Браслет от давления
- Normalife
- Аллапинин
- Аспаркам
- Детралекс
АБ атеросклеротическая бляшка
АВС активированное время свертывания крови
АГ артериальная гипертония
АД артериальное давление
АСК ацетилсалициловая кислота
АЧТВ активированное частичное тромбопластиновое время
БРИТ блок реанимации иинтенсивной терапии
Блокаторы ГП IIb/IIIa рецепторов тромбоцитов блокаторы гликопротеиновых рецепторов IIb/IIIa тромбоцитов
в/м внутримышечно (-ые)
ВГН верхняя граница нормы
ВСС внезапная сердечная смерть
ГЛЖ гипертрофия ЛЖ
ЖТ желудочковая тахикардия
ЖЭ желудочковые экстрасистолии
иАПФ ингибиторы ангиотензин-превращающего фермента
ИБС ишемическая (коронарная)болезнь сердца
ИВЛ искусственная вентиляция легких
ИВР искусственный водитель ритма
ИМ инфаркт миокарда
ИМпST инфаркт миокарда со стойким подъемом сегмента ST ЭКГ
ИМТ индекс массы тела
КА коронарные артерии
КАГ коронарная ангиография
КТ компьютерная томография
КШ коронарное шунтирование
ЛА легочная артерия
ЛВП липопротеины высокой плотности
ЛГ легочная гипертония
ЛЖ левый желудочек
ЛКА левая коронарная артерия
ЛНП липопротеины низкой плотности
ЛНПГ левая ножка пучка Гиса
МВ КФК МВ фракция креатинфосфокиназы
МЖП межжелудочковая перегородка
МНО международное нормализованное отношение
МРТ магнитно-резонансная томография
МС метаболический синдром
неQ-ИМ ИМ без зубца Qна ЭКГ
НМГ низкомолекулярный гепарин
НФГ нефракционированный гепарин
ОКС острый коронарный синдром
ОКСбпST ОКС без подъема сегмента STЭКГ
ОКСпST ОКС с подъемом сегмента STЭКГ
ПЖ правый желудочек
ПНПГ правая ножка пучка Гиса
ПЭТ позитронная эмиссионная томография
РААС ренин-ангиотензин-альдостероновая система
РФ Российская Федерация
САД систолическое АД
СД сахарный диабет
СМП скорая медицинская помощь
СН сердечная недостаточность
ССЗ сердечно-сосудистые заболевания
ТБА транслюминальная баллонная ангиопластика (синоним – чрескожное коронарное вмешательство): лечебные вмешательства на коронарных артериях, осуществляемые с помощью вводимого чрескожно катетера, в т.ч. имплантация различного вида стентов (стентирование).
ТЛТ тромболитическая (фибринолитическая) терапия
ТП трепетание предсердий
ТФН толерантность к физической нагрузке
ТЭЛА ТЭ легочной артерии
УЗИ ультразвуковое исследование
ФВ фракция выброса ЛЖ
ФЖ фибрилляция желудочков
ФК функциональный класс
ФН физическая нагрузка
ФП фибрилляция предсердий
ФР факторы риска
ХС ЛНП холестерин ЛНП
ХСН хроническая СН
ЭИТ электроимпульсная терапия
ЭКГ электрокардиография (-мма, -ческий, -ая, -ое)
ЭС электрическая стимуляция сердца
ЭФИ внутрисердечное электрофизиологическое исследование
BiPAP–bi-levelpositivepressuresupport (двухуровневая поддержка с положительным давлением)
CPAP – continuouspositiveairwaypressure (постоянное положительное давление в дыхательных путях)
HbA1c гликозилированный гемоглобин
MDRD Модификация диеты при заболеваниях почек
MET metabolicequivalent (метаболический эквивалент, величина потребления кислорода)
NYHA Нью-йоркская ассоциация сердца
Q-ИМ ИМ с зубцом Q на ЭКГ
1. 2013 Российские рекомендации "Диагностика и лечение больных острым инфарктом миокарда с подъемом сегмента ST электрокардиограммы" (Всероссийское научное общество кардиологов).
Терминология
Термин “ОКС” используют для обозначения обострения ИБС. Этим термином объединяют такие клинические состояния, как ИМ, включая неQ-ИМ, мелкоочаговый, микро-ИМ и т.д., и нестабильную стенокардию. Эксперты Всероссийского научного общества кардиологов приняли следующее определение ОКС и нестабильной стенокардии (2001 г.): “ОКС" – термин, обозначающий любую группу клинических признаков или симптомов, позволяющих подозревать ОИМ или нестабильную стенокардию. Включает в себя понятия ОИМ, ИМпST, ИМбпST ЭКГ, ИМ, диагностированный по изменениям ферментов, по другим биомаркерам, по поздним ЭКГ признакам, и "нестабильную стенокардию”.
Термин “ОКС” был введен в клиническую практику, когда выяснилось, что вопрос о применении некоторых активных методов лечения, в частности ТЛТ, должен решаться быстро, нередко до окончательного диагноза ИМ. Установлено, что, во многом, характер и срочность вмешательства для восстановления коронарной перфузии определяется положением сегмента ST относительно изоэлектрической линии на ЭКГ – при смещении сегмента ST вверх (подъеме ST). Методом выбора восстановления коронарного кровотока является коронарная ангиопластика, но при невозможности ее проведения в соответствующие сроки эффективна и, соответственно, показана ТЛТ. Восстановление коронарного кровотока при ОКСпST должно проводиться безотлагательно. При ОКСбпST ТЛТ неэффективна, а сроки проведения коронарной ангиопластики (в редких случаях операции КШ) зависят от степени риска (прогноза) заболевания. Если у больного с явным обострением ИБС от наличия или отсутствия подъема ST зависит выбор основного метода лечения, то, с практической точки зрения, стало целесообразным при первом контакте врача с больным, у которого имеется подозрение на развитие ОКС, применение следующих диагностических терминов (выделение следующих форм ОКС): “ОКСпST” и “ОКСбпST”.
Подъем сегмента ST – как правило, следствие трансмуральной ишемии миокарда и возникает при наличии полной окклюзии одной из магистральных КА. Другие изменения конечной части желудочкового комплекса (депрессия ST, изменения зубца Т) обычно наблюдаются при неполной окклюзии КА пристеночным тромбом, однако, из этого правила нередки исключения.
ОКСпST и ОКСбпST
ОКСпST диагностируется у больных с ангинозным приступом или другими неприятными ощущениями (дискомфортом) в грудной клетке и стойким (сохраняющимся не
Появление признаков некроза означает, что у больного развился ИМ. Термин “ИМ” отражает гибель (некроз) клеток сердечной мышцы (кардиомиоцитов) в результате ишемии. В соответствии с международными согласительными документами, ИМ диагностируется, если имеется клиническая картина ОКС и:
- Определяется повышение и/или снижение уровня биохимических маркеров некроза миокарда (предпочтительно сердечного тропонина при условии, что хотя бы одно измерение превысит 99-й перцентиль верхнего уровня нормы + по меньшей мере один из нижеперечисленных признаков:
- симптомы ишемии;
- новые или предположительно новые значительные изменения ST-T или вновь развившаяся блокада левой ножки пучка Гиса (БЛНПГ);
- появление патологических зубцов Q на ЭКГ;
- признаки новой потери жизнеспособного миокарда с помощью визуализирующих методов или новые нарушения локальной сократительной функции ЛЖ;
- обнаружение коронарного тромбоза при КАГ или на аутопсии.
- Сердечная смерть на фоне симптомов, предполагающих ишемию миокарда с предположительно новыми изменениями ЭКГ ишемического типа или новую БЛНПГ, наступившая до забора проб крови для определения биомаркеров некроза миокарда или до того, как они становятся диагностически значимыми.
- ИМ, обусловленный коронарной ангиопластикой (ЧКВ), диагностируется по договоренности при повышении уровня сердечного тропонина> 5 раз выше 99-го перцентиля верхнего лимита нормы у больных с исходно нормальным его уровнем или увеличении более чем на 20%, если исходно уровень сердечного тропонина был стабильно повышен или снижался. Кроме того, необходимы или 1) симптомы, заставляющие подозревать ишемию миокарда, или 2) новые изменения ЭКГ ишемического типа, или 3) ангиографические признаки осложнения, обусловленного процедурой, или 4) признаки новой потери жизнеспособного миокарда с помощью визуализирующих методов или вновь появившиеся нарушения локальной сократительной функции стенки желудочка.
- Тромбоз стента, приведший к развитию ИМ, диагностированный при КАГ или на аутопсии на фоне клиники ишемии миокарда с повышением и/или снижением уровня биохимических маркеров некроза миокарда с превышением 99-го перцентиля верхнего уровня нормы хотя бы в одной из проб;
- ИМ, развившийся вследствие операции КШ, диагностируется по договоренности при увеличении содержания сердечного тропонина>10 раз выше 99-го перцентиля верхнего лимита нормы у больных с их исходно нормальным уровнем. Кроме того, необходимы или 1) появление новых патологических зубцов Q или новой БЛНПГ, или 2) ангиографически подтвержденная новая окклюзия шунта или нативной коронарной артерии, или 3) подтвержденная визуализирующими методами новая потеря жизнеспособного миокарда или появление новых нарушений локальной сократительной функции.
ОКСбпST – это больные с ангинозным приступом и изменениями на ЭКГ, свидетельствующими об острой ишемии миокарда, но без подъема сегмента ST. У них может отмечаться стойкая или преходящая депрессия ST, инверсия, сглаженность или псевдонормализация зубцов Т. ЭКГ при поступлении бывает и нормальной. Во многих случаях обнаруживается неокклюзирующий (пристеночный) тромбоз КА. В дальнейшем у части больных появляются признаки некроза миокарда, обусловленные (кроме первоначальной причины развития ОКС) эмболиями мелких сосудов миокарда фрагментами тромба и материалом из разорвавшейся АБ. Однако зубец Q на ЭКГ появляется редко, и развившееся состояние обозначают как “ИМ без подъема сегмента ST”.
Стратегия ведения таких больных заключается в устранении ишемии и симптомов, наблюдении с повторной регистрацией ЭКГ и определением маркеров некроза миокарда: сердечных тропонинов и/или МВ фракции КФК. В лечении таких больных тромболитические агенты неэффективны и не используются. Лечебная тактика зависит от степени риска, обусловленной тяжестью состояния и прогнозом больного.
О соотношении диагностических терминов "ОКС" и "ИМ"
Термин “ОКС” используется, когда диагностическая информация еще недостаточна для окончательного суждения о наличии или отсутствии очагов некроза в миокарде.
Соответственно, ОКС – это рабочий диагноз в первые часы и сутки заболевания, тогда как понятия “ИМ” и “нестабильная стенокардия” (ОКС, не закончившийся появлением признаков некроза миокарда) сохраняются для использования при формулировании окончательного диагноза. Причем ИМ в зависимости от ЭКГ картины, пиковой активности ферментов, или/и данных методов, регистрирующих движения стенки сердца, может быть крупноочаговым, мелкоочаговым, Q-ИМ, неQ-ИМ и т.д.
Если признаки некроза миокарда обнаруживаются у больного ОКС, у которого на начальных ЭКГ отмечены стойкие подъемы сегмента ST, это состояние обозначают как ИМпST.
Соотношение между ЭКГ и патоморфологией ОКС
ОКСпST и ОКСбпST ЭКГ могут закончиться без развития очагов некроза миокарда, с развитием очагов некроза, но без формирования в последующем патологических зубцов Q на ЭКГ и с формированием зубцов Q. При ИМ с глубокими зубцами Q, особенно при формировании зубцов QS, некроз обычно носит трансмуральный характер, захватывая на определенном участке всю толщину стенки ЛЖ. При ИМ без образования патологического зубца Q чаще находят поражение субэндокардиальных слоев стенки сердца. Обычно некроз при Q-ИМ имеет больший размер, чем при неQ-ИМ. В связи с этим неQ-ИМ иногда трактуют как «мелкоочаговый», а Q-ИМ как «крупноочаговый». Однако при патоморфологическом исследовании размер некроза при неQ-ИМ может оказаться сравнимым по размерам с Q-ИМ. Четких морфологических различий по размерам между «мелкоочаговым» и «крупноочаговым» ИМ не установлено.
ОКСпST ЭКГ чаще заканчивается появлением зубцов Q, чем ОКСбпST, особенно при естественном течении заболевания.
Таким образом, ОКС по своим ЭКГ характеристикам и морфологическим исходам весьма разнообразен. Изменения ЭКГ на начальном этапе не предопределяют окончательный диагноз. Однако они позволяют ответить на принципиально важный вопрос: показано ли в данном случае неотложное начало реперфузионной терапии?